Критическая ишемия верхних конечностей. Нарушения кровообращения верхних конечностей (ишемия верхних конечностей). По источнику появления
Критическая ишемия

Диагностика критической ишемии
“Золотой” стандарт для топической диагностики артериального поражения – рентгеноконтрастная ангиография. Доступ обычно выбирается в зависимости от состояния артерий подвздошно-бедренного сегмента противоположной конечности: если имеется их значимое поражение, то доступ меняется с трансфеморального на подмышечный, плечевой или транслюмбальный. Необходимо получать контрастирование артерий нижней конечности вплоть до артерий стопы. Для облегчения этой задачи используется методика фармакоангиографии, заключающаяся во введении вазоактивных препаратов через катетер в сосудистое русло пораженной конечности.
Лечение критической ишемии
Сосудистые хирурги нашей клиники разработали и успешно применяют уникальные методы восстановления кровообращения в конечности. Это микрохирургические восстановительные операции на сосудах голени в комбинации с пересадкой сальника на сосудистой ножке.
Бедренно-берцовое шунтирование in situ. Этот метод является основным способом лечения критической ишемии и угрожающей гангрены. Смысл этой операции заключается в использовании в качестве шунта собственной вены пациента, при этом вена не удаляется, а с помощью специального устройства срезаются клапаны. Верхний конец вены вшивается в пульсирующую бедренную артерию, нижний вшивается в свободную от бляшек подколенную или другие расположенные ниже артерии. Эта операция является часто последним шансом для больных, которым угрожает ампутация. Успех ,при правильных показаниях к операции, достигается у 90% больных с начинающейся артериальной гангреной (некрозы пальцев, артериальные трофические язвы). Сохраняется возможность ходить на своей ноге. Венозный шунт можно делать из вен ног или рук, если не сохранена основная подкожная вена.
Шунтирование малоберцовой артерии. Самая маленькая артерия голени меньше всего поражена атеросклеротическим процессом. Однако ее емкости часто не хватает для полноценной работы аутовенозного шунта, что приводит к тромбозу. Особенностями операций на малоберцовых артериях является необходимость четко оценить объем кровотока. Для разгрузки артерии нередко используются специальные приемы – разгрузочные фистулы с венами далеко от анастомоза.
Микрохирургическое шунтирование артерий стопы. Если все артерии голени полностью закрыты, единственным шансом спасти ногу при начинающейся гангрене являются микрошунты на стопе.
Эндоваскулярные или баллонная ангиопластика.. Ангиопластика артерий нижних конечностей проводится без наркоза, без разреза, через прокол артерии, с минимальной потерей крови. Операция состоит в том, что через предварительно сделанные проколы в артерию вводят специальные проводники под контролем рентгеновского аппарата. Затем специальным баллоном через проводник раздувают сужение в артерии и восстанавливают проходимость. Легкость данных вмешательств и возможность повторных процедур делает их перспективными в лечении диабетической стопы, отложить или даже отменить шунтирование.
Микрохирургические пластические операции . Поражение и омертвение пальцев или мягких тканей после гангрены, требует обязательного закрытия сложных ран. Несмотря на восстановление кровотока у этих пациентов нередко остаются тяжелые пролежни в области пяток, голени, некрозы стопы. В ряде случаев достаточно простых пластических методов, но опорные поверхности требуют пересадки очень сложных лоскутов на сосудистой ножке. Наши хирурги с успехом применяют эти методы у самых сложных больных.
Операции на артериях выше паховой связки
- Аорто-бифеморальное шунтирование и протезирование. Применяется при поражениях аорты и подвздошных артерий, как наиболее эффективное вмешательство у больных с облитерирующим атеросклерозом.
- Экстраанатомические вмешательства (бедрено-бедренное и подмышечно-бедренное шунтирование).
Хирургическое лечение – операция аорто-бедренное шунтирование наиболее эффективный и радикальный метод предотвращения критической ишемии и потери нижних конечностей. Операция заключается в выделении аорты выше места поражения через разрез на боковой стенке живота и бедренных артерий в верхних отделах бедер. В свободный от бляшек участок аорты вшивается искусственный сосуд, сделанный из инертного пластического материала, который не вызывает реакции окружающий тканей. Затем ветви этого сосудистого протеза выводятся к бедренным артериям и вшивается в свободные от поражений участки. Таким образом, обходится закупоренный участок и кровь легко проникает в ноги. Явления недостаточности кровообращения полностью ликвидируются. Шунты служат долго — 95 % проходимы в течение 5 лет и около 90% в течение 10 лет. Продолжительность работы шунта зависит от соблюдения пациентом предписаний врача, при отказе от курения.
Операции на артериях ниже паховой связки
- Профундопластика, бедренно-подколенное шунтирование. Применяются при закупорках артерий на уровне бедра, чаще при критической ишемии нижних конечностей
- Бедренно-дистальное шунтирование при критической ишемии. Часто эта операция позволяет спасти конечность даже в самых безнадежных случаях.
- Непрямые методы улучшения кровотока. К ним относятся поясничная симпатэктомия, реваскуляризирующая остеотрепанация, микрохирурургическая пересадка большого сальника.
При поражении артерий в верхней трети бедра к критической ишемии часто приводит поражение глубокой артерии бедра. Она суживается атеросклеротической бляшкой и не позволяет достаточному количеству крови проникать в артерии голени. В этом случае эффективной операцией является профундопластика (профунда лат.-глубокая) Смысл ее заключается в удалении бляшек из глубокой артерии и расширение ее с помощью заплаты.
При невозможности выполнения прямой сосудистой операции у пациентов с поражением артерий применяется поясничная симпатэктомия. Сущность этого вмешательства заключается в удалении нервного узла — симпатического ганглия. Этот узел оказывает сосудосуживающее действие и его удаления способствует расширению жизнеспособных артерий на голени и улучшает кровоток. Эта операция применяется и самостоятельно и в сочетании с прямыми сосудистыми операциями.
Симптомы и лечение атеросклероза верхних конечностей
Холестериновые бляшки, поражающие стенки сосудов, способны вызвать опасное заболевание — атеросклероз. Он может возникнуть в артериях брюшной полости и сердца, в верхних и нижних конечностях. Сокращение кровообращения приводит к возникновению патологий, сбоев работы внутренних органов и систем, болевым ощущениям. При несвоевременном обращении к врачу возможен летальный исход из-за инсульта или инфаркта, обильного внутреннего кровотечения.
Атеросклероз артерий верхних конечностей
Повышенное содержание в крови липидов и холестерина приводит к формированию бляшек, которые снижают или даже полностью перекрывают просвет внутри сосуда. Если происходит частичное перекрытие просвета — это стеноз, если полное — окклюзия. В результате поражения сосудов сокращается объем доставляемой к тканям крови, кислорода и питательных веществ.
Обычно холестерин скапливается в однослойном пласте плоских мезенхимальных клеток, который расположен во внутренней части кровеносных сосудов. При полном или же частичном разрушении слоя бляшка отрывается или происходит образование тромба.
Медики выделяют 4 стадии атеросклероза рук. Первая — компенсация. Она проявляется в постоянном чувстве холода в пальцах, в частичной потере чувствительности и боли при соприкосновении с холодной поверхностью. За ней следует относительная компенсация. От постоянной нехватки кислорода болят кисти рук, а наиболее сильные ощущения возникают во время работы или движения. Иногда в руках возникает онемение.
Третий этап — недостаточный кровоток в артериях. Аномальное изменение сосудов приводит к постоянной боли даже без нагрузок. Онемение распространяется не только на кисти рук, но и на предплечья. Пальцы перестают слушаться и ухудшается мелкая моторика. Последняя стадия — это язвенно-некротическая патология. Кисти рук меняют цвет на серовато-голубой или синевато-голубой. Случайные порезы приводят к сильной боли и не проходящей отечности. Возможно также появление очагов некроза.
Патогенез атеросклероза артерий рук
Облитерирующим атеросклерозом предплечья и кистей называют болезнь, которая возникает при отложении на стенках сосудов липидов и холестерина.
- Заболевание делят на два типа:
- Поражение аорта или центральный;
- Поражение всех артериальных сосудов или периферический.
Обычно болезнь носит системный характер и является последствием общих нарушений в работе организма.
К появлению заболевания приводят:
- Нарушение баланса липопротеинов атерогенного и антиатерогенного вещества в плазме;
- Повышенное содержание холестерина;
- Повышенный объем атерогенной фракции;
- Неправильное питание и вредные привычки;
- Патологии эндотелия;
- Генетическая предрасположенность.
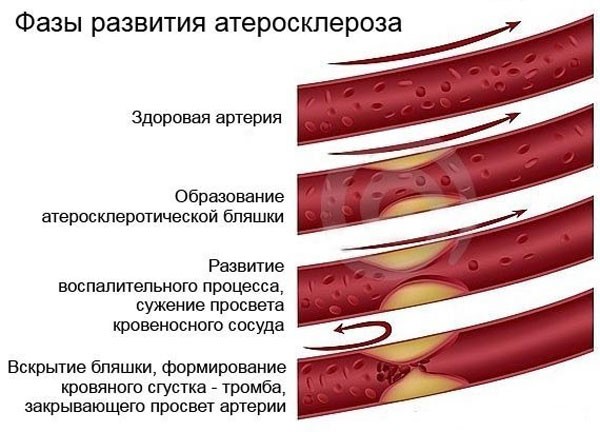
Патогенез или механизм возникновения и развития заболевания проходит в 5 этапов:
- Латентный период — деформирование слоя артерий;
- Атероматоз — появление мелкозернистого детрита;
- Липосклеротический этап — отложение холестериновых бляшек;
- Атеросклероз — прорастание соединительной ткани;
- Атерокальциноз — отложение солей кальция поверх холестериновых уплотнений.
Если на бляшках появляются раны, то это может привести к образованию тромботической массы и снижению кровотока, а также к застою крови.
Симптомы и причины атеросклероза рук
Проявление атеросклеротических признаков верхних конечностей начинается с момента закупорки кровеносного сосуда более, чем наполовину. В группе риска развития болезни те, кто злоупотребляет алкоголем и курением, имеет наследственную предрасположенность и частые стрессы. Также повышенный риск у женщин в период климакса и у всех людей, старше 45 лет.
Недостаток физической активности приводит к застою крови. Если в рационе человека много жирной пищи, то будет нарушена работа печени. Это сказывается на выработке ферментов, перерабатывающих холестерин. В результате его уровень будет повышаться, и начнется процесс накапливания вещества на стенках сосудов.
Сосудистый атеросклероз может развиваться и на фоне таких патологий, как:
- Артериальная гипертензия;
- Метаболические нарушения;
- Диабет;
- Нарушенный обмен веществ;
- Ожирение;
- Нарушенная работа щитовидной железы;
- Хронические болезни инфекционного характера;
- Аутоиммунные процессы.
Фоновым заболеванием называют болезнь, которая играет наибольшую роль в развитии основного недуга, а также его неблагоприятного течения и риска смертельной патологии. В диагнозе выявляют основную болезнь с осложнениями и сопутствующее заболевание.
Симптоматика
Распознать болезнь можно по следующим симптомам:
- Болезненные ощущения в области сосудов;
- Слабость в мышцах рук;
- Частые судороги;
- Бледная, серая или синеватая кожа рук;
- Разница в показателях АД правой и левой руки;
- Повышенная чувствительность кожного покрова к перепадам температуры;
- Внезапное ощущение жжения и покалывания;
- Постоянное чувство холода в кистях и пальцах.
Для постановки диагноза обычно достаточно трех из перечисленных симптомов, проявляющихся одновременно.

Развивающуюся на фоне болезни ишемию распознают по:
- Бледной и синюшной коже рук;
- Появлению атрофии подкожных тканей;
- Утолщению ногтей и повышенному ороговению.
Симптомы болезни не проявляются одновременно и внезапно. Обычно они возникают постепенно и усиливаются со временем.
Лечение облитерирующего атеросклероза рук
При первом обращении к врачу записываются жалобы на болевые ощущения, время их начала и интенсивность, наличие у родственников аналогичных заболеваний. В ходе физикального осмотра проводится предварительная диагностика по возникновению болей при нажатии на кожу рук.

При осмотре врач проводит ряд тестов на выяснение природы заболевания и ее степени:
- Тест на появление слабости при сжатии мышц предплечья и кистей;
- Тест на появление боли и потери чувствительности при нажатии в области плечевого сплетения;
- Тест на возникновение боли при пальпировании ямки под ключицей, трапецевидной и парацерквикальной мышцы;
- Тест на выявление пониженной чувствительности кожных покровов рук.
- Тест Эдсона при наличии болезни покажет снижение пульса на запястье. Проводят его во время вдоха, когда пациент запрокидывает назад или склоняет набок голову. Еще один важный тест для лучевой артерии. Ее пережимают пальцем, а больной в течение 2 минут сжимает и энергично разжимает кулак. В нормальном состоянии кожный покров руки принимает нормальный цвет быстро. Во время диагностики обязательно делается рентгеновский снимок для выявления аномалии рук.
- Рентгеноконтрастная ангиография позволяет выявить суженные или закупоренные участки сосудов, расширения патологического характера, тромбы и их месторасположение.
Назначают и ультразвуковое исследование сосудов. Оно позволяет выявить:
- Признаки начинающегося тромбоза;
- Венозную недостаточность в хронической стадии;
- Аневризму периферических сосудов.
УЗИ используют и для контроля над появлением участков расширенных вен, при ишемии, сопровождающейся патологическим состоянием сосудов. Заболевание артерий часто диагностируют уже после выявления ишемии и тромбоэмболии.
Терапевтические методы лечения
При атеросклерозе сосудов верхних конечностей метод, продолжительность и комплексность лечения зависит от стадии болезни. На начальном этапе, если оно не спровоцировано фоновыми заболеваниями, можно обойтись без лекарственных препаратов. Необходимо лишь:
- Исключить жирную пищу и продукты с большим количеством консервантов;
- Заниматься спортом и нести регулярные посильные физические нагрузки;
- Следить за уровнем артериального давления;
- Отказаться от вредных привычек;
- Снизить вес.
При развитии заболевания больному назначают лекарственные препараты. Для устранения сильных болевых ощущений прописывают обезболивающие уколы. Чтобы снизить давление выписывают препараты гипотензивной группы, которые также могут назначаться для улучшения кровотечения. Если имеется сахарный диабет, то необходимы препараты, регулирующие уровень глюкозы.
Средства народной медицины и физиотерапия применяются только по назначению врача и в комплексе с лекарственной терапией.
Изменение образа жизни и выполнение рекомендаций врача — главное средство предотвращения развития заболевания.
Хирургическое вмешательство при атеросклерозе
Показание к операции — полная облитерация сосуда. Существует несколько хирургических методов лечения заболевания.
Популярный способ — ангиопластика. Она заключается в надрезе сосуда и помещения баллончика на закупоренный участок. Баллончик надувается, расширяя стенки сосуда. Это приводит к нормализации движения крови. Еще один вид операции — симптаэктомия. Метод удаления всего узла используется, если болезнь находится в стадии развития и не запущена.
Шунтирование проводят при полностью закрытых сосудах и в случаях, когда не рекомендованы иные хирургические вмешательства. Его проводят методом вживления искусственных сосудов на месте пораженных участков. Если нужно удалить саму бляшку, то проводят эндартерэктомию. Это процесс открытия сосуда для вырезания атеросклерозного отложения.

При стентировании в артерию помещают тонкий материал, который расширяет диаметр сосуда и восстанавливает нормальное движение крови. В сложных ситуациях при гангренозном заражении проводят ампутацию. Операцию не относят к средствам лечения — это необходимая мера для сохранения жизни пациента.
Нарушение кровообращения приводит к атеросклерозу сосудов верхних конечностей. Симптомы и лечение зависят от степени поражения сосудов и фоновых заболеваний. Обычно на начальный стадиях пациенты ощущают онемение пальцем и чувство холода, непроизвольные судороги и болезненные ощущения во время работы и движения. Приводит к болезни не только патологические нарушения работы органов, но и неправильный образ жизни, несбалансированное питание и наследственность.
Гиподинамия ведет к ухудшению движения, а также застою крови. В результате происходит деформация сосудов.
Слишком жирная пища, обилие консервантов и химических добавок провоцируют сокращение выработки печенью ферментов, расщепляющих холестерин. Это сказывается на повышении его уровня и начале процесса отложения излишков на стенках сосудов. Если пропустить первичные симптомы, то болезнь может вызвать такие осложнения, как ишемия и гангрена. Привести это может к ампутации конечности и летальному исходу. Лечение заболевания лучше начинать на начальных стадиях, когда для улучшения здоровья достаточно придерживаться диеты и повысить физическую активность.
Ишемия. Виды и последствия
Любое снижение кровотока, достаточное для появления клинических симптомов в какой-то части тела, называют ишемией.
ЧТО ЗНАЧИТ ИШЕМИЯ
Ишеми́я (от греч. «остановка, задержание крови») — уменьшение кровенаполнения органа вследствие местного снижения притока крови, чаще обусловленное сужением или полной закупоркой просвета кровеносной артерии, приводящее к временной дисфункции или стойкому повреждению ткани или органа.
Полная или частичная закупорка сосудистого просвета тромбом, эмболом или атероматозной бляшкой, называется закупоривающая (обтурационная) ишемия.
Что происходит в ткани во время ишемии?
Ишемия приводит к снижению функции клеток и органа в целом. При ухудшении кровоснабжения клетки испытывают дефицит в кислороде, питательных веществах, гормонах и др. В первую очередь страдает производство энергии.
В целях покрытия его дефицита, в клетках усиливается бескислородный путь получения энергии — анаэробный гликолиз. Это приводит к:
• перерасходу глюкозы — чтобы зарядить 36 АТФ, нам понадобиться не 1, а 6 молекул глюкозы,
• накоплению в тканях недоокисленных продуктов: молочной кислоты производится в 5 раз больше чем энергии, возникает ацидоз,
• угнетению синтеза белков, усиленному распаду субклеточных структур (аутолиз).
• появлению разрушительного количества свободных радикалов и других реактивных форм кислорода, усилению процессов перекисного окисления липидов.
Ишемия существенно влияет на обмен веществ. Ткань в зоне ишемии бледнеет, ослабевает пульсация артерий. Снижается температура и скорость кровотока, вплоть до его остановки в капиллярах. Количество капилляров с эритроцитами (истинные капилляры) снижается, но увеличивается число капилляров, лишенных эритроцитов и заполненных плазмой (плазматические капилляры).
В зоне ишемии больной чувствует (парестезии): онемение, покалывание, ползание «мурашек» или даже сильную боль. Эти ощущения обусловлены раздражением нервных окончаний биологически активными веществами, и продуктами метаболизма, накапливающимися в области ишемии.
Ишемия может возникнуть в любом органе: головном мозге, почках, печени, кишечнике, конечностях и др. Самые чувствительные к ишемии, и они же наиболее повреждаемые — органы центральной нервной системы (мозг), миокард (сердце) и почки.
Виды ишемии
Ишемия сердца
При ишемии миокарда может развиться слабость сердечной деятельности, что приводит к инфарктам («разрыву сердца») и инсультам («апоплексический удар»). Диагноз «хроническая ишемическая болезнь сердца» в Украине имеет 8,5 млн человек, т.е. каждый четвертый взрослый [ 1 ]. Половина украинцев умирает от этой болезни [ 2 ].
По данным Национального института здоровья США, ишемической болезнью сердца страдают 64 % мужчин и 60 % женщин в возрасте 60–74 лет [ 28 ].
Почему сдает сердце, которое удовлетворительно проработало долгий срок? Недостаток орошения кровью миокарда объясняется увеличением промежутков между капиллярами. Волоконца миокарда стали длиннее и тоньше, в то время как новообразование капилляров, увеличение числа открытых капилляров не сопровождало рост числа и размеров миофибрилл; отсюда аноксемия миокарда с ее последствиями: миомаляцией, пролиферацией соединительной ткани, жировым перерождением. [ 3 ]
У старших возрастных групп нередка безболевая ишемия миокарда. Протекая бессимптомно, болезнь не вызывает опасений у пациента за состояние своего здоровья. Нередко о наличии данного заболевания у больного врач узнает, либо когда развивается сердечная недостаточность, либо по результатам аутопсии. Поэтому раннее выявление и своевременное лечение безболевой ишемии миокарда так важны.
Если у пациента есть какая-то форма гипоксии, она провоцирует спазмы коронарных артерий, что даёт развитие дистрофии миокарда и фиброзирования миокарда. Всё это может привести к инфаркту миокарда. [ 4 ]
Ишемия почек (ишемическая нефропатия)
Почки регулируют химическое равновесие организма с помощью мочеобразования. Эта фильтрующая работа требует усиленного кровообращения, поэтому норма почечного кровотока 4 – 5 мл/мин на 1 г ткани — это самый высокий показатель кровотока в органах — 1600 – 1800 литров крови в сутки.
Недостаточное кровоснабжение почек связано с потерей перитубулярных капилляров почечного нефрона (подробнее тут). Это приводит к хронической гипоксии, при которой почки свои функции выполняют недостаточно хорошо, или вообще не выполняют. При выраженной почечной недостаточности основное лечение — очищение крови. Альтернатива диализу — искусственная почка или пересадка почки от донора.
Ишемия мозга
При нарушении кровоснабжения мозга возникают расстройства чувствительности и движений, а нередко тяжелые нарушения дыхания и кровообращения. В первую очередь страдает кровоснабжение нервных центров (подбугорье, центры сна, речи, высшие мозговые центры). Так возникают немые микро инсульты, которые могут вызвать онемение лица, проблемы с речью, ухудшение зрения, нарушение координации движений и др.
Существует 2 основных вида инсульта: геморрагический инсульт, т.е. кровоизлияние в мозг; и ишемический инсульт. Это, наоборот, когда в ткани мозга поступает недостаточно крови — инфаркт мозга.
Ежегодно в Украине регистрируется 111 тыс. инсультов [ 5 ], из которых 30 % больных умирают в первые дни. Возвращаются к прежнему труду не более 20 % людей. Остальные становятся инвалидами, зависящими от посторонней помощи. [ 6 ]
Это трагедия не только для самого пациента, но и для родных и близких, которые вынуждены менять уклад своей жизни при появлении такого больного в семье. Это не только медицинская, но и социальная проблема. При этом лечение инсультов, это очень дорогостоящее лечение.
Развитию острых нарушений мозгового кровообращения, как правило, предшествуют длительно протекающие, хронические ишемические изменения в головном мозге [ 7 ]. Для первой стадии характерны жалобы на повышенную утомляемость, частые головные боли, раздражительность, умеренные нарушения памяти (прежде всего оперативной), снижение работоспособности, нарушения сна. [ 8 ]
Возраст людей с нарушениями мозгового кровообращения значительно снизился. Если раньше средний возраст больных инсультом был за 60, то сегодня, особенно у мужчин, нередко до 50 лет. [ 9 ]
Ишемическая гипоксия мозга является главным источником бед при черепно-мозговых травмах (ЧМТ). Это массовое повреждение лидирует среди всех травм человека по удельному весу в инвалидизации и смертности населения. Причины: автодорожные происшествия — более 50 %; падение с высоты — 21 %; криминальные травмы — 12 %; спортивные травмы, или травмы полученные при развлечениях — 10 %; другие причины — 7 %. [ 10 ] У лиц молодого и среднего возраста ЧМТ как причина смерти занимает первое место, опережая в этом опухоли и сосудистые заболевания.
Согласно академику РАЕН, профессору Назарову, в России: [ 11 ]
• 1,6 млн пострадавших в год;
• Из них 800 тыс. наблюдаются амбулаторными службами;
• 270 тыс. нуждаются в госпитализации;
• 80 тыс. остаются со стойкими неврологическими нарушениями.
ЧМТ запускает целый каскад взаимосвязанных патологических процессов, при этом ведущими патогенетическими синдромами являются гипоксия и локальная ишемия мозга [ 12, 13, 14 ].
При отеке мозга удлиняется путь диффузии кислорода из крови к нейрону, поэтому даже при условии нормального кровотока и оптимальной оксигенации, значительные участки мозга постоянно находятся в состоянии гипоксии. [ 15 ] Ишемические повреждения мозга обнаруживаются более чем у 90 % пациентов, умерших после ЧМТ [ 16 ].
Ишемия нижних конечностей
Хронические, закупоривающие кровоток (облитерирующие) заболевания нижних конечностей, имеют высокую распространённость среди населения Украины — 12 % у людей среднего возраста. Этот патологический процесс значительно ускоряет старение организма, снижает продолжительность и качество жизни пациентов пожилого и старческого возраста.
Хроническая ишемия нижних конечностей составляет более 20 % всех видов сердечно-сосудистых заболеваний [ 17 ]. Относится к группе социально значимых заболеваний, поскольку больные имеют высокий процент инвалидизации, им нужно длительное и часто пожизненное лечение.
Ишемическое состояние, вызванное атеросклеротической окклюзией артерий к ногам в рамках системного атеросклероза, обычно обозначают общим термином периферическая артериальная болезнь (PAD). Признано, что тяжелый PAD связан с сердечно-сосудистыми событиями, такими как инфаркт миокарда, инсульт и смерть от сосудистых причин.
80 – 86 % лиц имеющих хронические облитерирующие заболевания нижних конечностей, входят в группу высокого операционного риска ввиду выраженной сопутствующей патологии. Высокая травматичность реконструктивно-восстановительных операций, ограничивает применение этих операции у больных высоким анестезиологическим риском. Кроме того, низкая эффективность или невозможность выполнения прямых реконструктивных операций при дистальных формах артериальных окклюзий заставляет хирургов искать альтернативные методы хирургическому лечению ишемизированных конечностей. [ 18 ]
Это объясняет применение малотравматичных нереконструктивных вмешательств, позволяющих улучшить коллатеральное кровообращение и тканевой обмен. Одним из таких средств являются термальные ванны.

Рис. 1. Термограмма ног больной В. Г. Ф. (68 лет).
Кровообращение и температура тела взаимосвязаны. Посмотрите на эту термограмму ног больной В. Г. Ф. (68 лет) с диагнозом «хроническая артериальная ишемия нижних конечностей IV степени смешанного типа».
Пальцы правой ноги не получают должного кровоснабжения, поэтому мы видим, что температура пальцев ишемизированной стопы ниже на 2,3 °С ниже.
Мерзнущие руки или ноги указывают на то, что капилляры в них работают плохо (недостаточность периферического артериального кровообращения). Это означает, что нужно восстанавливать микроциркуляцию крови, например, физическими движениями, или делать прогревающие процедуры. Гораздо лучше прогревать, чем лечить ноги от гангрены, не так ли?
Советский артист Михаил Кононов не мог спать из-за ишемии ног, и вынужден был всегда ходить. При ходьбе кровь механически проталкивается к пальцам ног, а в состоянии покоя начинается боль. Ходит — не болят пальцы; перестаёт ходить — начинают ныть. А сделают обезболивающие поспать, — нарастает гангрена. Порочный круг. [ 19 ]
Ишемия верхних конечностей (болезнь Рейно)
Частота возникновения хронической ишемии верхних конечностей, составляет 4,7 – 5% в структуре всех ишемических состояний конечностей [ 20 ]. Наиболее частой причиной ишемии верхних конечностей является болезнь Рейно. Встречается у 3 – 5% людей.
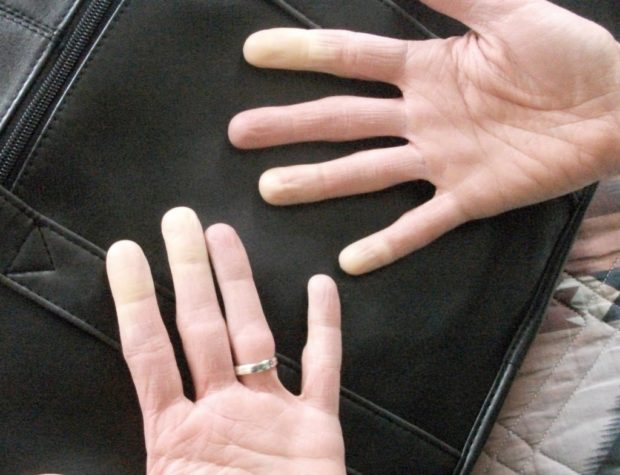
Во время острого приступа болезни Рейно артерии сжимаются и перекрывают нормальный приток крови к кисти и кончикам пальцев. Особенно спазмы усиливаются при воздействии низкой температуры. Недостаточный кровоток приводит к ишемии, которая сопровождается бледностью и цианозом пальцев. Нос, уши, губы и соски тоже могут страдать от болезни Рейно.

Рис. 2. Изменения сосудов при болезни Рейно
К частым и ранним симптомам заболевания относятся повышенная зябкость пальцев рук, к которой затем присоединяются побледнение концевых фаланг и боли в них, чаще с нарушением чувствительности. Характерны изменения кожи по типу сухого некроза и гангрены фаланг.
Церебральная ишемия
Данные о встречаемости церебральной ишемии рознятся от 21 – 24,6% [ 25 ] до 68,9 – 80,6% всех заболеваний раннего детского возраста [ 26 ]. Именно церебральной ишемии отводят основную роль в формировании срыва адаптационных возможностей новорожденного.
Проявляется стойкой ишемией и гипоксией мозговой ткани вследствие спазма мелких кровеносных сосудов, снижением уровня кровотока мозга, обменными расстройствами в нервных клетках [ 27 ].
Многие исследователи считают главной причиной ведущей к развитию церебральной ишемии внутриутробную гипоксию, которая в 80 – 87% случаев развивается на фоне хронической плацентарной недостаточности. Кислородная недостаточность (гипоксия) — самый частый фактор, осложняющий внутриутробное развитие плода.
Стадии ишемии
Ишемия — ведущий интегральный патофизиологический алгоритм инволютивных изменений, создающий условия для ускоренного отмирания [ 21, 40 years of age with and without diabetes // Diabetes Care. 2004. Vol. 27, № 7. P. 1591–1597.” href=”#s22″>22, 23, 24 ].
Чем быстрее развивается ишемия и чем она продолжительнее, тем более значительны расстройства деятельности органов. Если дефицит кровоснабжения ткани не устраняется и кислородный голод ткани продолжается достаточного долго, это может привести к изменениям в клетках и их гибели (облитерирующий эндартериит).
Развитие идет по следующему сценарию: критическая ишемия > трофия > изъязвление > гангрена (Fontaine stage IV).

Рис. 3. Стадии ишемии (облитерирующего эндартериита).
Последствия ишемии зависят от степени и скорости снижения параметров кровотока, продолжительности ишемии, чувствительности тканей к гипоксии и общего состояния организма.
И хотя нарушение микроциркуляции имеет опасные последствия, всё же ишемия это еще не некроз или инфаркт, которые означают массовую гибель клеток. Зачастую есть время спасти близкие к инфаркту клетки, если по сосудам вновь пойдет достаточный поток крови.
Мы увидели каким грозным заболеванием является ишемия. В следующей статье, мы рассмотрим виды нарушений сосудистого кровообращения которые могут к ней привести.
Ишемия верхних конечностей
Чем грозит ишемия верхних конечностей?
По сравнению с острой ишемией ног, острая ишемия руки не так распространена и реже приводит к ампутации конечностей или смерти. В Красноярске в сосудистой хирургии, на данную патологию приходилось 17% случаев острой ишемии конечностей. Острая ишемия руки обычно возникает у пожилых пациентов с другими сопутствующими сердечно-сосудистыми заболеваниями. Поскольку заболевание воспринимается как менее опасное, и существуют непосредственные риски от хирургической эмболэктомии, острую ишемию верхних конечностей часто лечат консервативно, просто антикоагуляцией. Хотя патология, как правило, не угрожает пациенту, при рутинном применении гепарина имеется риск последующей инвалидизации от ишемии предплечья. Иногда острая ишемия может привести к инвалидности и даже ампутации. Сосудистый хирург должен определить, когда ишемия опасна и требует вмешательства, но в настоящее время мало доступных исследований, чтобы помочь принять такое решение.
Этиопатология ишемии верхних конечностей
Острая ишемия руки обычно возникает из-за эмболии. Атеросклеротическое поражение периферических артерий верхних конечностей – это редкое состояние, хотя возникновение артериита является довольно возможной ситуацией (артериит крупных сосудов, включая волчанку). Атеросклероз влияет на дугу аорты и проксимальные сосуды руки, где заболевание часто имеет субклиническое и бессимптомное течение. Травма является относительно распространенной причиной, так как верхняя конечность подвержена травмам. По данным сосудистой хирургии на нее приходится 15-45% случаев острой ишемии руки. Наиболее тревожным является супракондилярный перелом плечевой кости у детей, где неспособность выявить патологию и применить корректирующие лечения могут быть катастрофическими. Как и при всех травматических ишемиях, необходимо срочно хирургическое вмешательство, и существуют стандартные процедуры, которые должны быть выполнены, рентгенографию и УЗ сосудов и ранней реваскуляризацией артерий с последующей фиксацией перелома. В некоторых больницах, ятрогенные повреждения плечевой артерии является общим, особенно, когда применяется пункции плечевой артерии для сердечной катетеризации.
Другой катастрофической травматической причиной ишемии рук является непреднамеренная пункция брахиальной артерии потребителями инъекционных наркотиков, когда какой-либо значительный объем твердых частиц вводят в артерию. При этом сохранение конечности очень маловероятно. Примерно 75% эмболии в руке происходит из сердечного источника, либо из ушка у пациентов с фибрилляцией предсердий, либо образованного тромба от острого инфаркта миокарда. Иногда, атеросклеротический эмбол может быть из проксимального источника, например, из подключичной артерии, где накопился участок тромбоцитарного тромба. При синдроме выхода из грудной клетки, аксиальная артерия является ловушкой между первым ребром и ключицей, и ряде случаях она может быть повреждена, что приводит к значительному стенозу. Другие редкие причины ишемии включают окклюзию трансплантата, хотя такие процедуры редко проводятся на верхних конечностях.
Тяжесть ишемии отчасти зависит от уровня окклюзии, чем больше выражена проксимальная окклюзия артерии, тем тяжелее ишемия. Окклюзии подключичной и подмышечной артерий конечностей наиболее угрожающее состояние. К счастью, наиболее частой локализацией окклюзии является бифуркация плечевой артерии. Вокруг локтя находятся многочисленные сопутствующие артерии, что является причиной того, что ишемия часто не настолько сильна для окклюзий на этом уровне. Чем больше проксимальная окклюзия, тем меньше вероятность того, что она будет вызвана эмболом.
Диагностика и исследование
По сравнению с ишемией ног, пациенты с острой ишемией рук чаще являются женщинами и, как правило, старше (средний возраст 67 лет против 64 лет). Обычно все, что требуется для постановки диагноза это клинический осмотр и проведение УЗИ сосудов. Пациенты классически жалуются на болезненную руку, которая белая и холодная. Они обычно обращаются сразу за помощью, и поздно пропущенная ишемия руки встречается редко. Потеря периферического импульса обычно облегчает диагностику и уровень окклюзии может быть точно определен путем обследования. При необходимости, диагноз может быть подтвержден с помощью дуплексного сканирования, а иногда и ангиография. Как и при ишемии ног, лечение должно зависеть от оценки тяжести ишемии.
Тяжелая ишемия, включая потерю чувствительности или моторной функции в руке, а также слабые мышцы предплечья являются сильным свидетельством того, что вмешательство должно быть срочным. Отсутствие артериального сигнала на запястье при проведении УЗИ сосудов также является признаком того, что обеспечение кровоснабжения является плохим. Пациенты с нормальной чувствительностью и двигательной функцией конечности, с умеренно сниженным допплеровскими сигналами на запястье, вероятно, можно наблюдать без вмешательства и лечить просто антикоагуляцией, чтобы увидеть, есть ли спонтанное улучшение.
Все пациенты, в том числе не имеющие процедуры реваскуляризации, а также те, у кого самопроизвольно улучшается состояние, впоследствии должны быть исследованы для поиска источника эмболии, иначе, без лечения, они рискуют рецидивирующей эмболией. Исследование может включать дуплексное сканирование проксимальных артерий рук для поиска источника атроматозного эмбола, и эхокардиография для исключения внутрисердечного тромба. Если изначально принимается решение о том, что пациент должен постоянно принимать антикоагулянты, то довольно сомнительно проводить поиски сердечного тромба.



