Методы лабораторной диагностики лейкозов. Лабораторная диагностика острых лейкозов. FAB-классификация. Лабораторные критерии стадий течения острых лейкозов. Кафедра лабораторной диагностики и иммунологии
Методы лабораторной диагностики лейкозов. Лабораторная диагностика острых лейкозов. FAB-классификация. Лабораторные критерии стадий течения острых лейкозов. Кафедра лабораторной диагностики и иммунологии
Клинический анализ крови при остром лейкозе. У большинства больных острым лейкозом (ОЛ) на момент диагностики заболевания имеется нормохромная нормоцитарная анемия, в большей степени выраженная при остром миелобластном лейкозе. При развитии геморрагических осложнений может отмечаться гипохромия вследствие дефицита железа. Количество лейкоцитов периферической крови варьирует в очень широких пределах (от 1 • 10 9 /л до 200 • 10 9 /л), но чаще остается на сублейкемическом уровне и не превышает 20-30 • 10 9 /л.
Наиболее выраженный лейкоцитоз наблюдается у пациентов с Т-ОЛЛ и острым монобластным лейкозом. При подсчете лейкоцитарной формулы у 90% больных острым лейкозом выявляются бластные клетки, число которых может колебаться от 1-2 до 100%. В типичных случаях между бластами и зрелыми гранулоцитами отсутствуют промежуточные формы клеток нейтрофильного ряда («лейкемический провал», или hiatus leukaemicus).
У 20% пациентов количество бластных клеток превышает 50 • 109/л, а у 10% бласты в периферической крови отсутствуют (при этом обычно отмечаются панцитопения и относительный лимфоцитоз). При уровне лейкоцитов выше 100 • 10 9 /л резко повышается риск развития лейкостатических осложнений (неврологические нарушения, острый респираторный дистресс-синдром, у мужчин, кроме того, приапизм).
Тромбоцитопения выявляется у подавляющего числа больных острым лейкозом и более выражена при остром миелобластном лейкозе (ОМЛ) (у половины больных число тромбоцитов менее 50 • 10 9 /л). В то же время у 1-2% пациентов отмечается тромбоцитоз (более 400 • 10 9 /л).
У части больных может отмечаться увеличение протромбинового и парциального тромбопластинового времени; при остром промиелоцитарном лейкозе часто наблюдается снижение уровня фибриногена и другие признаки синдрома ДВС. Следует отметить, что развитие синдрома ДВС возможно при любом варианте острого лейкоза.
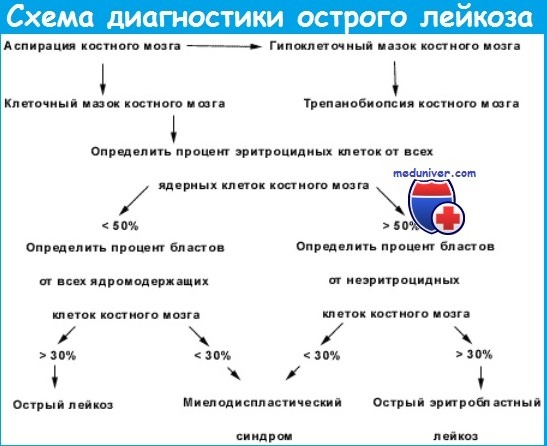
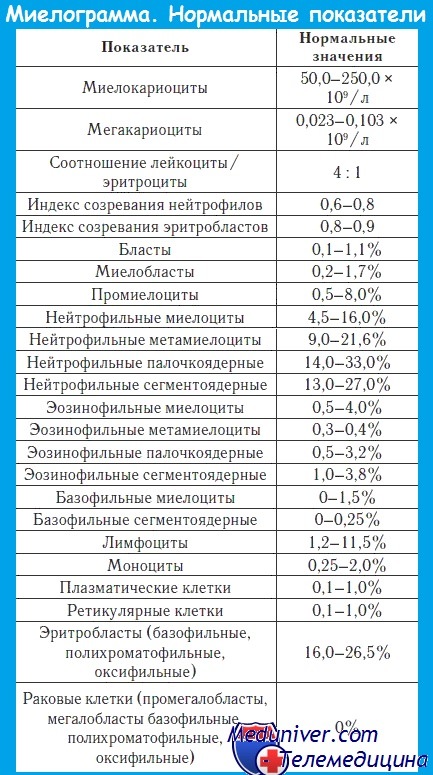
Миелограмма при остром лейкозе. Исследование аспирата костного мозга необходимо для диагностики и установления варианта острого лейкоза. Количество миелокариоцитов обычно повышено, мегакариоциты отсутствуют или их количество снижено. При подсчете миелограммы выявляется не менее 20% бластов, сужение нормальных ростков гемопоэза. Для верификации варианта острого лейкоза необходимо проведение цитохимических, иммунологических и цитогенетических исследований, результаты которых имеют прогностическое значение и позволяют планировать лечебную тактику.
Трепанобиопсия не является обязательным исследованием при остром лейкозе, однако ее проведение необходимо при низкой клеточности костного мозга или «сухом» пунктате для исключения апластической анемии и сублейкемического миелоза.
Цитологическое исследование спинномозговой жидкости при остром лейкозе выполняется у всех больных острым лейкозом до начала лечения. При отсутствии патологии при остром лимфобластном лейкозе, миеломонобластных и монобластных острых лейкозов в дальнейшем проводится профилактика нейролейкоза. При развитии нейролейкоза проводят его лечение, результаты которого оцениваются на основании анализа клеточного состава спинномозговой жидкости.
Биохимические исследования при остром лейкозе. В большинстве случаев биохимические показатели находятся в пределах нормальных величин, однако при отдельных вариантах острого лейкоза (ОЛЛ, монобластный лейкоз) может отмечаться нарушение функции почек (повышение уровня креатинина) вследствие их инфильтрации опухолевыми клетками. Специфическая инфильтрация почек и/или их увеличение могут быть документированы с помощью УЗИ или компьютерной томографии. В ряде случаев (при остром лейкозе с гиперлейкоцитозом, острый лимфобластный лейкоз с органомегалией) уже в дебюте заболевания выявляется синдром лизиса опухоли.
Чаще, однако, этот синдром наблюдается при быстром лизисе клеток на фоне химиотерапии и характеризуется гипокальциемией, гиперкалиемией, повышением уровня ЛДГ и гиперурикемией с развитием почечной недостаточности.
Инструментальные исследования при остром лейкозе не имеют решающего значения при остром лейкозе, однако их результаты могут влиять на характер проводимого лечения и прогноз заболевания. Так, рентгенография органов грудной клетки позволяет выявить увеличение лимфатических узлов средостения, пневмонию; электрокардиография — нарушения ритма и/или проводимости, обусловленные специфической инфильтрацией миокарда, антрациклиновой кардиомиопатией и т. д.
Лабораторная диагностика острых лейкозов. FAB-классификация. Лабораторные критерии стадий течения острых лейкозов
ОЛ–опухолевые заболевания системы крови, которые характеризуются первичным поражением костного мозга, незрелыми кроветворными клетками с вытеснением ими норм. клеток и инфильтрацией различных тканей и органов.
Лейкимические лимфобласты при ОЛЛ в соответствии с Fab-классификацией обозначаются буквой Л и на основании морфологических признаков различают три типа: Л1, Л2, Л3.
Лимфобласты Л1: мономорфны, небольшого диаметра (до 10 мкм), ядра округлой формы с глыбчатой структурой хроматина, как правило, не содержат нуклеол. Обычно встречаются при ОЛЛ у детей.
Л2: лимфобласты в большинстве случаев ОЛЛ. Полиморфны. Среднего или большого размера с ядрами разнообразных очертаний, хроматиновая сеть ядер бластов имеет нежную структуру, определяются одна или более нуклеол, цитоплазма обширна. Степень ее базофлии варьирует.
Для уточнения типа Л1 и Л2 подсчитывают бластограмму на 100 клеток бластной популяции: если сдержании микроформ превышает 90%, диагностируют Л1; если 75-90% микроформ, то – субвариант Л1/Л2; при содержании микроформ 50-75% – субвариант Л2/Л1; если более 50% мезоформ – Л2.
Л3: средний или большой размер клеток, ядра лруглой или овальной формы с очень нежной хроматиновой сетью и одной или несколькими нуклеолами. Характерные отличия: резкая базофилия и вакуолизация цитоплазмы. Т.к. аналагичные бласты определяются также при лимфоме Беркита, они получили название клеток типа лимфомы Беркита. Особенность клинического течения: большое число экстрамедулярных очагов опухолевого роста.
Выделение морфологических типов лимфобластов не сыграло существеной роли в тактике лечения или прогноза, ведущим критерием была иммунофенотиипческая характеристика клеток.
ОЛЛ разделяют на два варианта: В- и Т-линейные. В каждом варианте выделяют 4 типа лимфобластов. При В-линейном все лимфобласты экспрессируют СD19 и(или) СD79а и(или) цитоплазматический СD22.
Про-В тип: у 11% больных, экспрессирует 2 из трех вышеперечисленных маркеров + СD34, м.б. транслокации (4;11), (9;22).
Пре-пре-В-тип: у 52%, экспрессирует специфический “common” СD10, м.б. транслокации (4;19), (9;22).
Пре-В-тип: у 9%, экспрессирует тяжелую мю-цепь IgM, м.б. дополнительные 4 и 10 хромосомы.
В-тип: у 3%, часто характеристика Л3 бластов, экспрессирует полную молекулу IgM, м.б. транслокации (8;14), (8;22), (2;8).
Наличие транслокаций (4;11) и (9;22) поргностически неблагоприятный признак.
Для всех подварианто Т-ОЛЛ специфическим маркером является CD7 и CD3.
Про-Т: у 6%, м.б. транслокации (10;14), (11;14).
Пре-Т: экспрессирует CD2 и(или) CD5 и(или) CD8, м.б. транслокации (1;14).
Кортикальный Т-ОЛЛ: экспресирует CD1a, м.б. инверсия хромосомы 14.
Зрелый Т-ОЛЛ: экспрессируется мембранный CD3 и отсутсутвует CD1a. Делится на две группы в зависимости от экспрессии α/β- или γ/δ- цепей Т-клеточного рецептора.
Для В-лимфобластов характерен большой полиморфизм, они варьируют по размеру, форме, окраске цитоплазмы, часто содержат ШИК-положительное вещество. Т-бласты как правило не крупные, мономорфные клетки с высоким ядерно-цитоплазматическим отношением, чаще ШИК-негативны. В Т-бластах выявляются кислая фосфотаза, кислая неспецифическая эстераза и бутиратэстераза в форме крупных одиночных гранул в цитоплазме в отличие от В-бластов, где продукт реакции располагается в виде мелких гранул. роматина, как правило, не содержат нуклеол.
В-клеточный ОЛЛ является редким вариантом заболевания и встречается в 1-2% у детей и взрослых. Морфологические признаки и хромосомные транслокации бластных клеток сходны с характеристиками клеток при лимфоме Беркитта.
Т-клеточный вариант регистрируют у 10-15% детей и взрослых, страдающих ОЛЛ. Чаще Т-клеточным вариантом ОЛЛ болеют лица мужского пола. Наиболее важными факторами, обусловливаюшими неблагоприятный прогноз при данном варианте заболевания, являются высокий лейкоцитоз, возраст старше 15 лет, массивная спленомегалия, нарушения кариотипа.
• анемия (может быть первым проявлением заболевания) нормохромного, нормоцитарного характера;
• тромбоцитопения (менее 50,0 х 10 9 /л) наблюдается у 60% больных; у 30% пациентов количество тромбоцитов варьирует от 50,0 до 150,0 х 10 9 /л и только у небольшого количества больных уровень тромбоцитов превышает 150,0 х 10 9 /л;
• гиперлейкоцитоз выше 10,0·10 9 /л отмечается в 60%, причем выше 100,0·10 9 /л–в 10% случаев. В большинстве случаев гиперлейкоцитоза свыше 50,0·10 9 /л обнаруживается значительная лимаденопатия, и гепатоспленомегалия и чаще всего Т-клеточный иммунофенотип. При ОЛЛ гиперлейкоцитоз никогда не сопровождается церебральной или легочной недостаточностью, как при ОМЛ.
• анализ пунктата костного мозга: гиперклеточный костный мозг, тотальная бластная метаплазия, при том что единичные эритроидные и миелоидные клетки-предшественницы морфологически нормальные, число мегакариоцитов либо снижено, либо они отсутстуют.
• при биохимическом исследовании: высокий уровень ЛДГ, гиперурекимия, гиперфосфатемия, гиперкальцемия.
ОЛЛ приходится дифферинцировать в первую очередь с лимфосаркомами, которые метастазировали в костный мозг; с метастазами в костный мозг нейробластомы, некоторых солидных опухолей (напр., мелкоклеточный рак легкого); с инфекционным мононуклеозом.
Дата добавления: 2015-04-19 ; просмотров: 1251 . Нарушение авторских прав
Острые лейкозы: диагностика, классификация
Автор: Dr. Sakovich · Опубликовано 2016/04/28 · Обновлено 2017/12/13
Острые лейкозы представляют собой гетерогенную группу опухолевых заболеваний системы крови – гемобластозов. Они характеризуются поражением костного мозга морфологически незрелыми – бластными – кроветворными клетками. В дальнейшем или с самого начала может иметь место инфильтрация бластными клетками различных тканей и органов.
Все острые лейкозы клональны, то есть возникают из одной мутировавшей кроветворной клетки, которая может относиться как к очень ранним, так и к коммитированным в сторону различных линий кроветворения клеткам-предшественницам. Принадлежность бластных клеток к той или иной линии кроветворения, степень их дифференцировки в какой-то мере определяет клиническое течение острого лейкоза, программу терапии, эффективность проводимого лечения и соответственно прогноз заболевания.
До появления современных цитостатических препаратов и программ лечения острый лейкоз был быстропрогрессирующим и фатальным во всех случаях заболеванием со средней продолжительностью жизни пациентов 2,5-3 месяца.
Причиной смерти в большинстве случаев оказывались тяжелые инфекционные осложнения и геморрагический синдром из-за тромбоцитопении и агранулоцитоза, которые являются следствием подавления и вытеснения нормального кроветворения опухолевым. Острый лейкоз довольно редкое заболевание – лишь 3% от всех злокачественных опухолей человека.
Заболеваемость острыми лейкозами составляет в среднем 5 случаев на 100 000 населения в год, 75% всех случаев диагностируется у взрослых, среднее соотношение миелоидных и лимфоидных лейкозов равно 6:1. В детском возрасте 80-90% всех острых лейкозов это лимфобластные формы (ОЛЛ), а после 40 лет наблюдается обратное соотношение – у_80% больных острым лейкозом выявляется нелимфобластные варианты заболевания (ОНЛЛ – острые нелимфобластные лейкозы). Острые миелоидные лейкозы – это болезни пожилых людей, средний возраст при этом заболевании составляет 60-65 лет. При остром лимфобластном лейкозе средний возраст – около 10 лет.
Острые лейкозы: диагностика
Учитывая неспецифичность клинических проявлений острого лейкоза диагностика заболевания основана на поэтапном применении комплекса лабораторно-инструментальных исследований. Первый этап диагностики – установление самого факта наличия у больного острого лейкоза с помощью цитологического исследования мазков крови и костного мозга. При обнаружении в мазках крови или костного мозга ≥ 20% бластных клеток можно предположить наличие у больного острого лейкоза. Дифференциальный диагноз проводится с заболеваниями и состояниями, сопровождающимися увеличением бластных клеток в крови и/или костном мозге. Для подтверждения диагноза острого лейкоза исключаются бластный криз хронического миелолейкоза, лимфобластнаялимфома, миелодиспластический синдром, лейкемоидные реакции.
Второй этап диагностики – разделение острых лейкозов на две группы: острые лейкозы нелимфобластные и острые лейкозы лимфобластные. С этой целью кроме цитологического, осуществляется цитохимическое и иммунологическое исследование образцов костного мозга.
Третий этап диагностики – подразделение острых лейкозов на формы, характеризующиеся определенным прогнозом и особенностями терапии. Для этого наряду с вышеперечисленными методами исследования используются также цитогенетические, молекулярно-генетические, иммуногистохимические и некоторые другие методики. Комплекс методов, используемых в процессе диагностики острых лейкозов, представлен в таблице:
Острые лейкозы: методы исследования
2. гистологическое исследование костного мозга
3. трансмиссионная электронная микроскопия
2. ультраструктурная цитохимия
2. флюоресцентная микроскопия
3. иммуноцитохимия с фиксацией клеток на стекле
4. иммуногистохимическое исследование костного мозга
2. полимеразная цепная реакция (ПЦР)
3. секвенирование (определение последовательности
реаранжировки генов иммуноглобулина и рецептора
Т-лимфоцитов, исследование точечных мутаций и микроделеций в генах)
2. определение Р-гликопротеина, экспрессии гена
множественной лекарственной резистентности MDR1, мутации FLT3
3. ядерно-магнитно-резонансная томография
Световая микроскопия мазков крови и костного мозга, отпечатков гистологических препаратов костного мозга остается основным методом диагностики острого лейкоза. Обнаружение в мазках крови и/или костного мозга ≥ 20% бластных клеток является основанием для установления диагноза. Малопроцентный острый лейкоз характеризуется невысоким содержанием бластных клеток в крови (менее 10-20%) и иногда еще меньшим бластозом в костном мозге. Однако диагностика этого сравнительно редкого острого лейкоза, встречающегося преимущественно у пожилых людей, не столь уж сложна, так как в периферической крови ни при каких реактивных состояниях бластные клетки в количестве нескольких процентов не встречаются.
Цитохимические исследования мазков костного мозга позволяют идентифицировать острый лимфобластный лейкоз и М1-М6 варианты острых нелимфобластных лейкозов. Для ОЛЛ характерна положительная РАS- реакция в виде крупных гранул и блоков. Для ОНЛЛ – положительная реакция на миелопероксидазу и Судан В. Цитохимическая характеристика и морфологические критерии диагностики различных вариантов ОНЛЛ представлены в таблице (см ниже).
Картина периферической крови у больных острым лейкозом вариабельна. В дебюте заболевания в периферической крови может наблюдаться снижение уровня гемоглобина и числа эритроцитов, тромбоцитопения (редко тромбоцитоз), лейкопения или гиперлейкоцитоз, нейтропения, сдвиг лейкоцитарной формулы до промиелоцитов или бластов. Часто в лейкоцитарной формуле имеет место провал между молодыми (бластными клетками) и зрелыми гранулоцитарными клетками.
Гистологические методы исследования имеют принципиальное значение при так называемом “сухом” костном мозге, когда получить пунктат и оценить морфологию костного мозга не удается. Такая ситуация встречается в 10% случаев. В этом случае проводится цитологическое исследование отпечатка трепаната костного мозга, а гистологический и иммуногистохимический анализ позволяет с определенной точностью установить диагноз острого лейкоза. Следует отметить, что в ряде случаев гистологическая картина может быть смазана, что требует проведения дифференциального диагноза с бластным кризом хронического миелолейкоза, лимфобластной лимфомой и миелодиспластическим синдромом. Гистологический метод позволяет также установить или подтвердить предположение о мегакариобластном лейкозе, характеризующимся миелофиброзом, увеличением ретикулиновых волокон, увеличением бластных клеток на фоне повышенного числа зрелых или атипичных мегакариоцитов. Особенно точен для диагностики М7 варианта ОНЛЛ метод иммуногистохимии.
Ультраструктурная цитохимия позволяет определять на ранних стадиях дифференцировки бластных клеток миелопероксидазу в миелобластах и мегакариобластах и диагностировать М0 и М7 варианты ОНЛЛ. Использование этого метода доказало, что в 80% случаев при острых недифференцированных лейкозах бластные клетки содержат гранулы миелопероксидазы, что позволяет относить их миелоидным формам.
Иммунофенотипирование бластных клеток, особенно при использовании проточного цитометра, позволяет осуществить подразделение клеток на лимфобласты и миелобласты, идентифицировать М0, М6, М7 варианты ОНЛЛ, верифицировать формы ОЛЛ, диагностировать бифенотипичный острый лейкоз. Одновременное использование 3-х или 4-х красящих меток позволяет выявлять экспрессию на бластной клетке определенной комбинации кластеров дифференцировки (CD), что в последующем позволяет отслеживать эти клетки для диагностики резидуальной болезни.
Цитогенетичекие методы исследования являются необходимыми для подтверждения диагностики некоторых форм острых лейкозов (например, гипогранулярной формы острого промиелоцитарного лейкоза) и определения прогноза и полноты ремиссии. Хромосомные нарушения диагностируются у 80% больных ОЛ. Молекулярно-биологические методы в клинической практике используются для выявления некоторых типов транслокаций, не выявляемых методом бондирования хромосом, идентификации ключевых генов, вовлеченных в патогенез острого лейкоза, а также рассматриваются как основные методы верификации полного выздоровления и контроля за течением резидуальной болезни.
Определение лактатдегидрогеназы, Р-гликопротеина, гена множественной лекарственной резистентности (MDR1 гена), FLT3 мутации у больных острыми лейкозами в настоящее время проводится для выделения группы высокого риска.
Острые лейкозы. Классификация.
FAB (French-American-British) классификация, основанная на цитологической характеристике миелограммы, остается наиболее используемой для верификации основных форм острых нелимфобластных лейкозов (ОНЛЛ).
Лекция 6. ЛАБОРАТОРНАЯ ДИАГНОСТИКА ЛЕЙКОЗОВ.
Лейкозы – это опухолевые заболевания кроветворной системы. Термин «лейкозы» собирательный. Он объединяет многочисленные новообразования, возникающие из кроветворных клеток. При этом в первую очередь поражается костный мозг.
Происхождение
Единой общей причины возникновения лейкозов нет. Обнаружено множество разнообразных причин, вызывающих различные формы лейкозов. В одних случаях – это воздействие вируса, в других—ионизирующей радиации, в третьих—химических веществ. Все перечисленные и многие другие факторы вызывают повреждение и изменение свойств генетического аппарата кроветворных клеток (мутацию). Из поврежденной клетки возникает опухоль. Опухоль представляет собой клон, то есть потомство одной измененной клетки. Опухолевый рост начинается с клеток-—предшественников кроветворения.
Кроветворная ткань подвижна. Клетки ее обладают способностью, покидая костный мозг, поступать в кровеносное русло, поэтому опухоли крови очень быстро метастазируют. Лейкозные клетки образуются обычно в костном мозге. Патологические (анаплазированные) клетки бурно разрастаются и вытесняют элементы нормального кроветворения. Метастазы возникают прежде всего в кроветворных органах—селезенке и лимфатических узлах, поэтому заболевание носит системный характер. Кроме того, опухолевые клетки заносятся и в другие органы и ткани, где образуются метастатические очаги патологического кроветворения.
В основу классифицирования лейкозов положены свойства клеток, из которых состоит опухоль (субстрат опухоли).
По клеточному составу опухолей все лейкозы разделены на 2 группы: острые и хронические. Это деление не клиническое, т. е. не отражает течения заболевания, а морфологическое – основанное на особенностях строения опухолевых клеток.
Группу острых лейкозов объединяет общий признак – субстрат опухоли составляют самые молодые клетки. Это либо клетки—предшественники кроветворения, либо бластные формы – родоначальники отдельных рядов гемопоэза. По схеме кроветворения это клетки классов 2, 3, 4.
При хронических лейкозах субстрат опухоли составляют созревающие или зрелые клетки, т. е. класс V и VI схемы кроветворения.
Внутри групп острых и хронических лейкозов классификация проводится по названиям тех клеток, из которых возникла опухоль. Таким образом, острый лейкоз может быть миелобластным, промиелоцитарным, монобластным, лимфобластным, плазмобластным, эритробластным или мегакариобластным—если субстрат опухоли составляют клетки класса IV, и недифференцируемым, если субстрат опухоли представлен клетками классов II и III, морфологически неотличимыми друг от друга. К группе хронических лейкозов относятся хронический миелолейкоз, хронический лимфолейкоз, эритремия, хронический моноцитарный лейкоз, миелофиброз, миеломная болезнь.
§ 3. Морфологическая и цитохимическая характеристика лейкозных клеток
Решающая роль в постановке диагноза принадлежит лабораторному исследованию морфологического состава крови, костного мозга, лимфатических узлов и селезенки.
В лаборатории подсчитывают количество форменных элементов костного мозга и изучают его клеточный состав в мазке, приготовленном и окрашенном так же, как и мазок крови. Важное значение придается количеству лейкоцитов в единице объема крови. Лейкозы могут протекать как с нормальным числом лейкоцитов, так и с лейкоцитозом и лейкопенией. Количество лейкоцитов-признак непостоянный для какого-либо вида лейкоза. Кроме того, число лейкоцитов в единице объема крови зависит от стадии заболевания.
Лейкозные клетки обладают целым рядом морфологических и химических особенностей, отличающих их от нормальных клеток. Анаплазированные клетки характеризуются увеличением ядра и наличием в нем крупных грубых нуклеол. Отмечается вакуолизация ядра. Цитоплазма резко базофильна, часто вакуолизирована. В цитоплазме некоторых молодых опухолевых клеток встречается зернистость. Степень анаплазии клеток значительно более выражена при острых лейкозах, чем при хронических.
В определении формы лейкоза решающее значение имеет, наряду с морфологическим, цитохимическое исследование. Благодаря цитохимическим методам удается выявить целый ряд различий между лейкозными клетками.
Цитохимические исследования дают возможность проводить микрохимический анализ клеточных структур, биохимические исследования на уровне клетки. В клетках определяется наличие липидов, гликогена, мукополисахаридов и активностьряда ферментов: пероксидазы, кислой и щелочной фосфатаз, неспецифических эстераз.
Пероксидаза обнаруживается с помощью бензидина во всех элементах нейтрофильного ряда от миелоцитов до сегментоядерных нейтрофилов. Цитоплазма клеток при наличии пероксидазы окрашивается в желтый цвет. В лимфоидных клетках пероксидаза отсутствует. Этот признак используется для дифференцировки миелобластного и лимфобластного лейкозов.
Гликоген содержится во всех клетках в большем или меньшем количестве. Он обнаруживается преимущественно в зрелых гранулоцитах. В миелобластах гликоген или вовсе не содержится, или представлен в виде гомогенной массы розового цвета при окраске фуксином, входящим в состав реактива Шиффа. В лимфоцитах гликоген выявляется в виде гранул красного цвета. Его содержание повышается при хроническом лимфатическом и остром лимфобластном лейкозах.
Липиды выявляются при окраске черным Суданом в клетках миелоидного ряда в виде зерен черного цвета, содержащихся в цитоплазме и в ядре. В лимфоидных клетках липидов мало и поэтому они не обнаруживаются.
Кислая фосфатаза активна в молодых предстадиях нейтрофилов и в монобластах. В местах активности фермента появляется красное или коричневое окрашивание цитоплазмы в зависимости от способа окраски. В зрелых нейтрофилах кислая фосфатаза теряет активность. Диагностическое значение имеет при острых миелобластных и монобластных лейкозах.
Щелочная фосфатаза обнаруживается в зрелых нейтрофилах в виде зерен черного или коричневого цвета, выявляемых специфической реакцией. При хроническом миелолейкозе ее активность в лейкемических нейтрофилах снижается, что имеет большое значение для диагностики данного заболевания.
Неспецифическая эстераза практически содержится во всех клетках крови и костного мозга, но в клетках нейтрофильного ряда содержание ее выше, чем в лимфоидных элементах. Наибольшей активностью неспецифическая эстераза обладает в клетках моноцитарного ряда. При специальном методе окраски цитоплазма монобластов заполняется мелкой темно-бурой зернистостью. Реакция используется для диагностики острого монобластного лейкоза.
Кислые мукополисахариды содержатся главным образом в зернистости не зрелых гранулоцитов. Наиболее специфично их выявление при остром промиелоцитарном лейкозе. Специальные методы окраски позволяют обнаружить в цитоплазме промиелоцитов крупные розово-вишневые гранулы.
§ 4. Картина крови при остром лейкозе
Для всех форм лейкозов характерно резкое изменение кроветворения, т. е. полное или почти полное замещение нормальной кроветворной ткани патологической тканью опухоли. Субстрат опухоли составляют бластные клетки. Эти патологические клетки теряют способность к созреванию. В периферической крови появляются бластные формы: миелобласты, лимфобласты, эритробласты и др. Морфологически бластные клетки мало отличаются друг от друга, поэтому для их дифференцировки применяются цитохимические методы.
В мазке периферической крови и костного мозга преобладают «бласты» (до 99%), но встречаются и единичные зрелые клетки (1—5%). Созревающих клеток, промежуточных между ними, нет. Это явление называется «лейкемическим зиянием» и характерно только для острого лейкоза.
В пунктате увеличенных лимфоузлов, печени и селезенки обнаруживают те же бластные формы (метаплазия).
Острый лейкоз часто протекает с лейкоцитозом в периферической крови (до 100-10 9 —300-10 9 в 1 л). Однако это заболевание может сопровождаться резкой лейкопенией (до 0,2-10 9 —0,3-10 9 в 1 л крови). Иногда количество лейкоцитов может оставаться нормальным.
Вследствие бурного разрастания опухолевой ткани угнетаются эритроцитарный и тромбоцитарный ростки кроветворения. Это проявляется резкой анемией: снижением гемоглобина (до 0,3—1 г/л) и эритроцитов (до 1-10 12 —1,5-10 12 в 1 л крови). Параллельно развивается тромбоцитопения. СОЭ значительно возрастает.



