Рецидив рака ободочной кишки. Рецидив рака прямой кишки продолжительность жизни. Вопрос: Сколько лет живут больные раком прямой кишки
Рак толстой кишки – прогноз выживаемости

Статистика рака толстого кишечника
Более 500000 случаев колоректального рака регистрируется ежегодно во всём мире. Наибольшее количество больных раком толстого кишечника зарегистрировано в РФ, западноевропейских странах, Канаде и США. В 70% случаев это связано с хорошей осведомлённостью населения об этой патологии и высоким уровнем диагностики. Когда выявляют рак кишечника с метастазами в печень, прогноз ухудшается. В азиатских и африканских странах количество зарегистрированных случаев колоректального рака значительно меньше.
В Великобритании ректальный рак составляет 15% всех злокачественных новообразований, уступая лишь раку лёгкого. Во Франции каждый год выявляют 25000 новых случаев рака толстой кишки. В 2010 году в США зарегистрировано около 130500 случаев рака ободочной и прямой кишки.
Рак толстого кишечнике занимает 2-е место в структуре онкологической заболеваемости женщин. Он уступает лишь раку молочной железы. У мужской части населения он находится на 3-м месте после рака лёгких и предстательной железы.
Количество лиц, страдающих колоректальным раком, выросло в странах, где исходно низкие показатели заболеваемости. Так, темп прироста колоректального рака в Японии составляет 3%. В РФ он занимает третье место в структуре онкологической заболеваемости. Рак толстого кишечника составляет 8,6% от всех онкологических заболеваний у мужчин и 6,2% у женщин. Мужчины в 1,5 раза чаще заболевают раком прямой кишки, чем женщины.
Доля рака ободочной кишки в структуре смертности от злокачественных опухолей такова: мужчины – 4,3%, а женщины 7,9%. На долю рака прямой кишки у мужчин приходится 4,2%, а у женщин – 6,1%. Высокий процент смертности больных колоректальным раком: на 100 новых случаев рака приходится 70 человек умерших от этой патологии. Это связано с поздним обращением к специалистам: запущенный рак ободочной кишки составляет 71,3% первично диагностированных опухолей этой локализации, в 62,5% случаев диагноз «рак прямой кишки» ставится на поздних стадиях
Не одинаков и процент локализации колоректального рака в разных отделах толстой кишки. Это видно из таблицы №1.
Таблица №1. Локализация злокачественных опухолей в разных отделах толстого кишечника.
Сколько живут с раком прямой кишки

Опухоли онкологического характера в кишечнике – распространенное явление. Доказано, что болезнь «молодеет», поражая людей молодого и среднего возраста. Колоректальный рак характеризуется образованием злокачественной опухоли внутри заднего прохода со временем разрастающейся, пронизывающей ткани органа, заполняя его просвет. Вредоносные клетки распространяются на лимфоузлы, а близлежащие к кишечнику ткани страдают от отравляющих метастазов.
 Рак прямой кишки
Рак прямой кишки
Лечение колоректального рака основывается на прохождении курса лучевой или химиотерапии и проведении оперативного вмешательства. Химиотерапию проводят до вмешательства и в послеоперационный период. Курс лучевой терапии уничтожает вредоносные онко-клетки, способствуя восстановлению организма. Операция направлена на уничтожение патологического очага и тканей, пораженных раковыми клетками. Хирургическое вмешательство позволяет удалить пораженные ткани, остановив процесс дальнейшего распространения болезни. Различают порядка 10 видов хирургических операций, обладающих определенными особенностями проведения. Тип операции определяется врачом-онкологом после тщательного обследования больного, выявления степени поражения кишечника, присутствия вторичных очагов патологического процесса (метастазов), их распространенность на соседние органы и лимфатические узлы. Успешное проведение операции по поводу онкологии заставляет задуматься о дальнейшем прогнозе, о том, сколько осталось жить. Жизнь после рака прямой кишки: как долго? – читайте в статье.
Стадии онкологического поражения кишечника
Дальнейший прогноз по выживаемости напрямую зависит от стадии рака прямой кишки. Обращают внимание на факторы: размеры опухоли, степень распространения, вовлеченность соседних тканей в патологический процесс, присутствие метастазов в лимфоузлах и соседних органах.
Различают четыре стадии рака прямой кишки, характеризующиеся определенными признаками и симптомами:
- 1 стадия рака прямой кишки характеризуется незначительным поражением подслизистого слоя. Язвочка небольшого размера, подвижная. Вторичные очаги патологического процесса (регионарные и отдаленные) отсутствуют;
- на второй стадии типа А нет метастатических изменений. Опухоль занимает от трети до половины окружности анального отверстия. На 2 степени типа Б присутствуют метастазы в близлежащих лимфоузлах;
- 3 стадия типа А характеризуется присутствием объемной опухоли, занимающей 2/3 части окружности кишки. Поражены все слои прямой кишки, имеются единичные метастазы в лимфоузлах. На стадии 3Б размер образования разный, поражены прямокишечные лимфатические коллекторы;
- рак прямой кишки 4 степени – самый опасный. 4 стадия рака требует экстренного оперативного вмешательства. Продолжительность жизни людей с диагнозом рака 4-й степени незначительная, до года. На этом этапе наблюдается разрушение кишечника и близлежащих тканей тазового дна. Метастазы поражают всю лимфатическую систему, стремительно разносятся по организму, отравляя его. После рака прямой кишки 4 степени выживаемость падает, человек умирает спустя полгода, максимум 8 месяцев.
 Стадии развития рака прямой кишки
Стадии развития рака прямой кишки
Прогноз по выживаемости
Сколько живут с раком прямой кишки? Длительность жизни больного с подобным диагнозом зависит от множества факторов. Определяющий показатель – стадия поражения органа и организма в целом, возраст больного, состояние его здоровья, наличие сопутствующих патологий различного характера. Немаловажную роль играет своевременность противоопухолевой терапии. Онкология, выявленная на ранних стадиях, лечится оперативнее, успешнее, легче. Нарушения дефекации, выделения из ануса кровяного, слизистого, гнойного характера, признаки непроходимости кишечника, сильные боли в брюшной области тела. Перечисленные симптомы – признак патологического процесса в заднем проходе. Их присутствие – повод для экстренного обращения за медицинской помощью. Таким образом, можно не допустить рак прямой кишки 4 степени и улучшить дальнейший прогноз по выживаемости.
Прогноз продолжительности жизни при онкологической болезни:
- критичные – 5 лет после рака прямой кишки (удаления опухоли). При раннем проведении вмешательства и невысокой степени недуга выживаемость составляет 90%;
- опухоли встречаются различной дифференцировки. Образования низкодифференцированные обеспечивают благоприятный исход сравнительно с опухолями высокого показателя дифференцировки. Новообразования второго типа склонны к метастазированию. От них страдают печень (95%), органы малого таза, головной мозг, легкие, плевра, некоторые виды костей, органы брюшины. Пациенты с патологическим поражением железы внешней секреции (печени) чувствуют болезненность, тяжесть, дискомфорт в правом подреберье. Пагубное воздействие метастазов сказывается на состоянии печени, они плохо функционирует, появляются признаки желтухи. Канцероматоз – частое явление, характеризующееся поражением брюшины вредоносными метастазами. Недостаточное функционирование приводит к скоплению асцитической жидкости, развитию асцита;
 Соблюдая здоровый образ жизни и регулярные физические упражнения значительно повышают выживаемость после операции
Соблюдая здоровый образ жизни и регулярные физические упражнения значительно повышают выживаемость после операции
Сколько живут после операции? Длительность жизни в послеоперационный период зависит от уровня распространения болезни и характера пройденного лечения. Присутствие единственного метастаза гарантирует жизнь на протяжении 2-3 лет. Выявление недуга на 1-2 этапе поражения, проведение комплексного лечения на ранних стадиях рака способствуют успешному избавлению от болезни.
 Спастись от рака можно вовремя обратившись к врачу
Спастись от рака можно вовремя обратившись к врачу
Ранняя диагностика и комплексное адекватное лечение помогут навсегда избавиться от мучительного недуга. Тип терапии выбирает врач, осмотрев пациента, изучив результаты дополнительного инструментального исследования, клинических анализов, состояние здоровья. Эффективное лечение – оперативное. Вмешательство сопровождается курсом химиотерапии, уничтожающей онко-клетки заболевания. Послеоперационный период влияет на эффективность терапии и продолжительность жизни. Больные, пережившие операцию, обязуются соблюдать строгую диету, следить за качеством и свежестью употребляемой пищи, употреблять продукты, разрешенные врачом. Соблюдение послеоперационных правил ускорит процесс выздоровления, увеличит эффективность лечения, улучшит дальнейший прогноз по выживаемости.
Рецидив рака толстого кишечника
Рецидив рака толстого кишечника – повторное возникновение злокачественной опухоли через некоторое время после завершения радикального лечения. Проявляется болями, запорами, поносами, ощущением неполного опорожнения кишечника, примесями крови и слизи в каловых массах. Отмечаются слабость, апатия, снижение массы тела и потеря аппетита. При распространении процесса на мочевой пузырь появляются нарушения мочеиспускания и кровь в моче. При поражении печени и брюшины развивается асцит. Диагноз выставляется с учетом анамнеза, жалоб, результатов осмотра, данных ирригоскопии, колоноскопии, биопсии и других исследований. Лечение – операция, химиотерапия, лучевая терапия.
Общие сведения
Рецидив рака толстого кишечника – повторный онкологический процесс, возникающий неподалеку от удаленного участка кишки, в области лимфатических узлов или в отдаленных органах. По данным зарубежных исследователей, вероятность рецидивирования после радикального хирургического удаления опухоли в среднем составляет 20-30%. При этом у больных с I стадией риск развития рецидива рака толстого кишечника колеблется от 0 до 13%, у пациентов со II стадией – от 11 до 61%, у больных с III стадией – от 32 до 88%. Новообразование может возникнуть через несколько месяцев или лет после резекции кишечника, наибольшее количество рецидивов приходится на первые 2 года после операции. Исследователи также отмечают, что послеоперационная химиотерапия позволяет существенно уменьшить вероятность рецидивирования. Лечение осуществляют специалисты в области онкологии и гастроэнтерологии.

Классификация и причины рецидива рака толстого кишечника
Выделяют локорегиональные и отдаленные рецидивы. Локорегиональным считается поражение области анастомоза и прилегающих зон, брыжейки кишки с лимфатическими узлами, брюшины, клетчатки и близлежащих органов. Различают четыре типа локорегиональных рецидивов рака толстого кишечника:
- Опухоль в зоне межкишечного соустья
- Злокачественное поражение брыжейки
- Перитонеальный рецидив
- Забрюшинный рецидив
При локорегиональных рецидивах чаще всего поражается область межкишечного анастомоза, реже всего – забрюшинная клетчатка. При отдаленных рецидивах (метастатическом раке) обычно страдает печень, реже – легкие, кости и головной мозг.
Причиной развития рецидива рака толстого кишечника становятся одиночные раковые клетки, оставшиеся после оперативного вмешательства и консервативной терапии. Вероятность возникновения рецидивной опухоли зависит от вида и распространенности первичного новообразования. Недифференцированный рак рецидивирует чаще высокодифференцированного, новообразования с метастазами в регионарных лимфоузлах – чаще локальных опухолей. Химиотерапия в послеоперационном периоде позволяет на 40% снизить риск развития рецидива.
Симптомы рецидива рака толстого кишечника
Большинство пациентов обращаются к онкологу с жалобами на боли в области межкишечного анастомоза. При рецидивной опухоли в области прямой кишки боли иррадиируют в нижнюю часть живота, область промежности, поясницу, половые органы и нижние конечности. В числе других симптомов отмечаются кровь и слизь в кале, запоры, поносы, метеоризм и ощущение неполного опорожнения кишечника после акта дефекации. При пальпации иногда определяется опухолевидное образование. При крупных узлах возможна видимая деформация живота.
Рецидив рака толстого кишечника часто осложняется формированием свищей. При прорастании мочевого пузыря возникают расстройства мочеиспускания. Во время мочеиспускания возможно выделение воздуха или крови. Кал в моче появляется редко. При образовании влагалищно-кишечного свища появляются боли в области промежности. Через влагалище могут отходить газы и каловые массы. Поражение лимфоузлов может протекать бессимптомно и выявляться при проведении инструментальных исследований. При крупных лимфогенных метастазах образуются конгломераты, возникают нарушения функции близлежащих органов, вовлеченных в патологический процесс.
Проявления отдаленных рецидивов рака толстого кишечника зависят от локализации метастазов. При метастатическом раке печени отмечается увеличение органа, возможна желтушность кожных покровов, характерно раннее развитие асцита. Одиночные метастазы в легких могут протекать бессимптомно и обнаруживаются при проведении рентгенографии. При множественном метастазировании в легкие наблюдаются одышка, кашель и кровохарканье. При метастазах в кости возникают боли в области поражения.
При рецидивах рака толстого кишечника, сопровождающихся метастатическими опухолями мозга, отмечаются головокружения, головные боли и неврологические нарушения. Поражение брюшины проявляется асцитом. У всех пациентов выявляются общие признаки злокачественного процесса: слабость, вялость, апатия, снижение трудоспособности, депрессии и субдепрессивные расстройства, исхудание, потеря аппетита, анемия и незначительное повышение температуры тела. При нагноении опухоли и образовании абсцессов может наблюдаться выраженная гипертермия.
Диагностика рецидива рака толстого кишечника
Диагноз выставляется с учетом анамнеза, клинической симптоматики и результатов дополнительных исследований. В качестве скринингового метода обследования используется анализ на кровь в кале. Ректальное исследование позволяет выявлять рецидивы рака толстого кишечника с поражением прямой кишки, в остальных случаях исследование неинформативно. При проведении ирригоскопии определяется асимметричное сужение с нечеткими неровными очертаниями в области межкишечного анастомоза. Информативность методики относительно невысока, поскольку рецидив рака толстого кишечника бывает трудно отличить от возможного рубцового сужения в зоне анастомоза.
Более точные данные можно получить при проведении эндоскопического исследования. При поражении нижних участков кишечника (20-25 см от анального отверстия) используют ректороманоскопию. При раке вышележащих отделов проводят колоноскопию. Во время исследования врач имеет возможность получить визуальную информацию о зоне поражения, оценить размер, распространенность и тип роста рецидива рака толстого кишечника. Кроме того, в процессе эндоскопии специалист берет образец ткани для последующего гистологического исследования.
Для выявления метастазов в лимфатических узлах проводят УЗИ брюшной полости, КТ и МРТ брюшной полости. Для обнаружения метастазов в печени назначают МРТ печени. При подозрении на метастатическое поражение головного мозга осуществляют КТ и МРТ головного мозга, при поражении костей – сцинтиграфию и рентгенографию, при метастазировании в легкие – рентгенографию грудной клетки, при вовлечении брюшины – УЗИ и МРТ брюшной полости и т. д.
Лечение и прогноз рецидива рака толстого кишечника
Тактика лечения определяется локализацией и распространенностью опухоли. При операбельных местных новообразованиях осуществляют повторные хирургические вмешательства. Значительная часть рецидивов рака толстого кишечника выявляется на поздних стадиях, когда радикальное лечение становится невозможным. В подобных случаях проводят паллиативную химиотерапию (5-фторурацил в сочетании с фолиевой кислотой). При нарушении проходимости кишечника накладывают колостому. При образовании межкишечных абсцессов выполняют вскрытие и дренирование. Если распространение опухоли ограничивается областью таза, назначают лучевую терапию. При одиночных метастазах в легком или печени возможно радикальное иссечение новообразования (при удовлетворительном соматическом состоянии пациента и отсутствии метастазов в других органах).
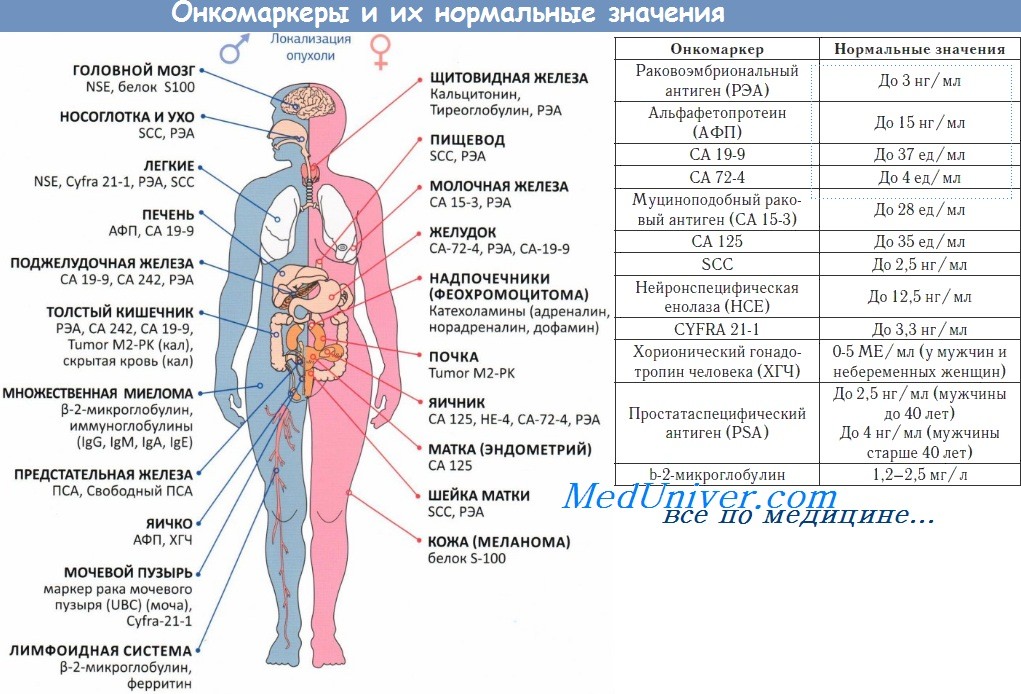
Благоприятный исход наблюдается всего у 30-35% больных с рецидивами рака толстого кишечника. Самым надежным способом увеличения шансов на выздоровление является раннее выявление опухоли. После радикального удаления новообразования всем пациентам необходимо в течение 2 лет проходить осмотр и сдавать анализ крови на онкомаркеры через каждые 3-6 месяцев, в течение последующих 5 лет – раз в полгода. При отсутствии подозрительных симптомов колоноскопию проводят через год и через три года после оперативного лечения. В сомнительных случаях процедуру назначают с учетом показаний. КТ брюшной полости и КТ или рентгенографию грудной клетки в течение 2 лет после операции осуществляют ежегодно.
Рецидив рака ободочной кишки. Рецидив рака прямой кишки продолжительность жизни. Вопрос: Сколько лет живут больные раком прямой кишки
Рецидив рака прямой кишки – это вызов мастерству хирурга. Нигилистический подход при рецидивах неприемлем, поскольку всегда есть шанс удалить опухоль или, по крайней мере, добиться лучшего местного паллиативного результата. Местный рецидив рака – итог неудачного первичного лечения рака прямой кишки, поэтому наилучший подход к лечению рецидивов – постараться их избежать.
Первичному локальному контролю опухоли способствует несколько факторов:
• Первичная профилактика.
• Факторы, связанные с опухолью: стадия, локализация первичной опухоли и/или метастазов в лимфоузлах, патоморфологические и молекулярные особенности.
• Факторы, связанные с лечением: хирургическая техника, нео-/адъювантная химиолучевая терапия.
• Вторичная профилактика: наблюдение и обследование => выявление местного или отдаленного рецидива, метахронных опухолей.
Естественное течение местнораспространенного нерезектабельного рака прямой кишки связано с короткой медианой выживаемости (7-8 месяцев без лечения), наличием тяжелых инвалидизирующих местных осложнений.
Рецидив рака прямой кишки остается ограниченным полостью таза приблизительно в 25-50% случаев, что оправдывает активный хирургический подход. Даже при наличии отдаленных метастазов, агрессивный местный подход позволяет достичь быстрого и наилучшего паллиативного эффекта, но другие варианты лечения должны быть также приняты во внимание.
а) Эпидемиология. Частота местных рецидивов без химиолучевой терапии должна составлять 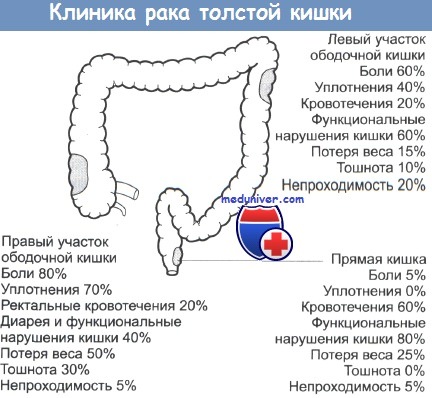
в) Дифференциальный диагноз:
• Рубцы в полости таза.
• Воспалительный процесс (несостоятельность, хронический свищ, абсцесс, организовавшаяся гематома и т.д.).
• Другие опухоли (например, новообразования предстательной железы, женских половых органов).
г) Патоморфология. Должна соответствовать первичной опухоли.
д) Обследование при местном рецидиве рака прямой кишки
Необходимый минимальный стандарт:
• Анамнез заболевания и данные наблюдения, предшествующая операция, текущие симптомы (ректальные, тазовые, мочеполовые), общее состояние больного.
• Клиническое обследование: общий вид, исследование живота (опухоли, увеличение органов и т.д.), пальцевое исследование прямой кишки (пальпация анастомоза, пальпация опухоли, вовлечение тазового дна и анального сфинктера, вовлечение предстательной железы).
• Колоноскопия: признаки внутрипросветного рецидива или метахронного первичного колоректального рака.
• Инструментальная визуализация:
– ЭРУЗИ (для низких опухолей).
– КТ/МРТ органов брюшной полости/малого таза: прорастание в соседние органы?
– ПЭТ или ПЭТ-КТ: очаги активности в полости таза, отдаленные метастазы?
• Верификация диагноза: биопсия (при эндоскопии, с КТ или УЗ навигацией) или изменения, соотносимые исключительно с рецидивом, выявленные с течением времени при инструментальной визуализации и анализах крови.
Дополнительные исследования (необязательные):
• Рентгеноконтрастные исследования для оценки длины оставшейся части толстой кишки.
• Консультация уролога/гинеколога: если вероятная инвазия опухоли не может быть установлена.
• Общая оценка операбельности.
е) Классификация. Локализация рецидива:
• Центральный тазовый.
• На латеральной стенке таза.
• Пресакральный.
ж) Лечение без операции рецидива рака прямой кишки:
• Химиотерапия показана всем больным, которые могут ее перенести (за исключением случаев раннего послеоперационного периода).
• Лучевая терапия:
– Опухоли ранее не облучавшиеся: лечение первой линии, возможно с последующей резекцией.
– Ранее облученные опухоли: обсуждение возможного применения интраопе-рационной лучевой терапии (ИОЛТ), высокодозной брахитерапии, ЛТМИ (лучевая терапия с модулируемой интенсивностью).
• Лучшее паллиативное лечение при нерезектабельном рецидиве или в неоперабельных случаях.
з) Операция при рецидиве рака прямой кишки
• Для активной тактики:
– Резектабельные местные рецидивы без признаков генерализации.
– Резектабельные местные рецидивы с выраженной симптоматикой и с признаками генерализации.
• Для паллиативной операции: нерезектабельные рецидивы с выраженной симптоматикой.
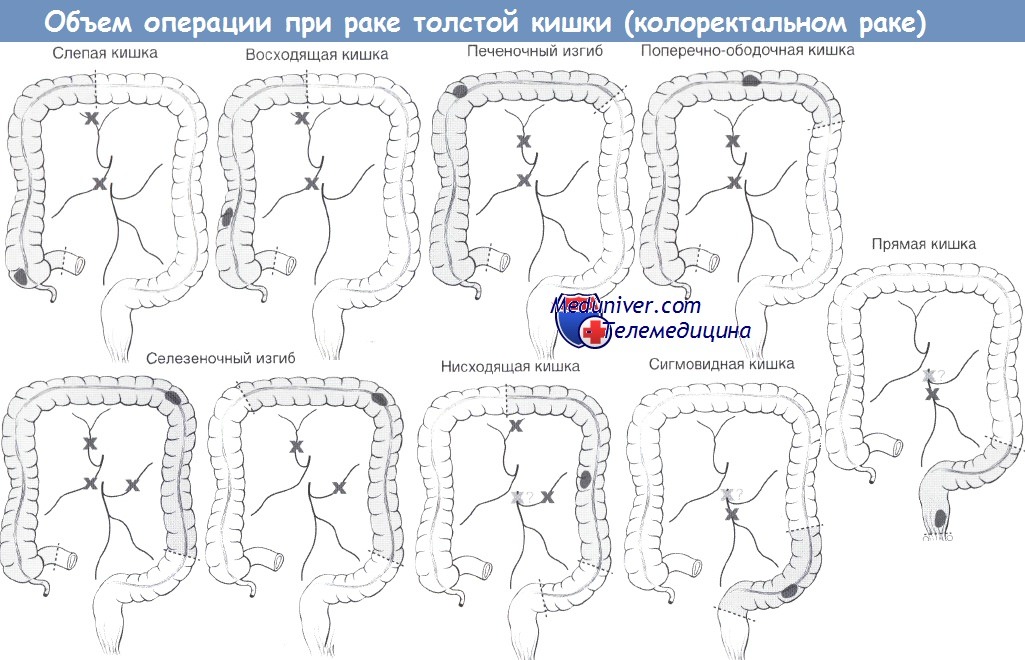
Хирургический подход:
• Ререзекция в задних отделах таза: повторная НПР с колоанальным анастомозом, БПЭ (интраоперационное стентирование мочеточников!), возможно закрытие дефекта мышечно-кожным лоскутом.
• Ререзекция в задних отделах таза (см. выше) с переходом на средние/передние отделы таза:
– Мужчины: эвисцерация таза с/без восстановления непрерывности мочевых путей/кишечника.
– Женщины: вагинэктомия/гистерэктомия или эвисцерация таза с/без восстановления непрерывности мочевых путей/кишечника.
Примечание: непрерывность кишечника не восстанавливают, если:
1) комплекс анального сфинктера/мышц тазового дна вовлечен в опухоль и должен быть удален;
2) проксимальная часть толстой кишки не достигает тазового дна;
3) имеются данные за недержание кала до операции или
4) сфинктеры подвергались резекции при предыдущем оперативном вмешательстве.
• Расширенная резекция с резекцией дистальной части крестца и т.д. (большое число осложнений!).
• Паллиативные оперативные вмешательства: формирование колостомы/уро-стомы, стентирование.
и) Результаты лечения рецидива рака прямой кишки:
• Ожидаемая отдаленная выживаемость: 30-35%.
• Контроль симптомов: если не считать первые 3 месяца, хирургическое лечение обеспечивает лучшее облегчение симптомов заболевания по сравнению с нехирургическими методами.
к) Наблюдение и дальнейшее лечение:
• Онкологическое наблюдение с регулярными повторными обследованиями с помощью методов лучевой диагностики.
• Продолжение химиотерапии.