Дерматомиозит — симптомы и лечение. Дерматомиозит: тяжелое испытание, которое требует точной диагностики и грамотного лечения Клинические варианты дерматомиозитаКрапивница][
Дерматомиозит
Дерматомиозит (генерализованный фибромиозит, генерализованный миозит, ангиомиозит, склеродерматомиозит, пойкилодерматомиозит, полимиозит) – это системное воспалительное заболевание, поражающее мышечную ткань, кожные покровы, капилляры и внутренние органы.
Причины и факторы риска
Основная роль в патологическом механизме развития дерматомиозита принадлежит аутоиммунным процессам, которые можно рассматривать как сбой иммунной системы. Под влиянием провоцирующих факторов она начинает воспринимать гладкие и поперечно-волосатые мышечные волокна как чужеродные и вырабатывать против них антитела (аутоантитела). Они не только поражают мышцы, но и откладываются в кровеносных сосудах.
Высказывается предположение, что развитие дерматомиозита может быть обусловлено и нейроэндокринными факторами. Это отчасти подтверждается развитием заболевания в переходных периодах жизни (при половом созревании, климаксе).
- некоторые вирусные инфекции (вирус Коксаки, пикорнавирусы);
- злокачественные новообразования;
- переохлаждение;
- гиперинсоляция (длительное пребывание на солнце);
- стресс;
- аллергические реакции;
- гипертермия;
- беременность;
- лекарственные провокации, в том числе вакцинация.
Формы заболевания
В зависимости от причины возникновения выделяют следующие формы дерматомиозита:
- идиопатический (первичный) – заболевание начинается само по себе, без связи с какими-либо факторами, выяснить причину не представляется возможным;
- вторичный опухолевый (паранеопластический) – развивается на фоне злокачественных опухолей;
- детский (ювенильный);
- сочетающийся с другими патологиями соединительной ткани.
По характеру воспалительного процесса дерматомиозит бывает острым, подострым и хроническим.
Стадии заболевания
В клинической картине дерматомиозита выделяют несколько стадий:
- Продромальный период – появляются неспецифические предвестники заболевания.
- Манифестный период – характеризуется развернутой клинической картиной с яркой симптоматикой.
- Терминальный период – характерно развитие осложнений [например, дистрофии, истощения (кахексии)].
Симптомы
Один из самых ранних неспецифических признаков дерматомиозита – слабость мышц нижних конечностей, которая с течением времени постепенно усиливается. Также манифестному периоду заболевания могут предшествовать синдром Рейно, полиартралгии, кожные высыпания.
Основной симптом дерматомиозита – поражение скелетной (поперечно-полосатой) мускулатуры. Клинически это проявляется нарастающей слабостью мышц шеи, верхних конечностей, что со временем затрудняет выполнение самых обычных, рутинных действий. При тяжелом течении заболевания из-за выраженной слабости мышц больные утрачивают способность к передвижению и самообслуживанию. По мере прогрессирования дерматомиозита в патологический процесс втягиваются мышцы глотки, верхнего отдела пищеварительного тракта, диафрагмы, межреберные мышцы. В результате возникают:
- расстройства речевой функции;
- дисфагия;
- нарушения вентиляции легких;
- рецидивирующая застойная пневмония.
Для дерматомиозита характерны кожные проявления:
- эритематозно-пятнистая сыпь;
- периорбитальный отек;
- симптом Готтрона (околоногтевая эритема, исчерченность ногтевой пластинки, покраснение ладоней, эритематозные шелушащиеся пятна на коже пальцев);
- чередование участков атрофии кожи и гипертрофии, пигментации и депигментации.
Поражение слизистых оболочек на фоне дерматомиозита приводит к развитию:
- гиперемии и отечности стенок глотки;
- стоматита;
- конъюнктивита.
К системным проявлениям дерматомиозита относятся поражения:
- суставов (фаланговых, лучезапястных, локтевых, плечевых, голеностопных, коленных);
- сердца – перикардит, миокардит, миокардиофиброз;
- легких – пневмосклероз, фиброзирующий альвеолит, интерстициальная пневмония;
- органов желудочно-кишечного тракта – гепатомегалия, дисфагия;
- нервной системы – полиневрит;
- почек – гломерулонефрит с нарушением выделительной функции почек;
- эндокринных желез – снижение функции половых желез и надпочечников.
Особенности протекания дерматомиозита у детей
По сравнению с взрослыми пациентами у детей дерматомиозит начинается более остро. Для продромального периода характерны:
- общее недомогание;
- повышение температуры тела;
- миалгии;
- снижение мышечной силы;
- артралгии;
- общая слабость.
Клиническая картина ювенильного дерматомиозита сочетает признаки поражения различных органов и систем, но наиболее ярко выражены воспалительные изменения со стороны кожных покровов и мышц.
У детей и подростков на фоне дерматомиозита могут образовываться внутримышечные, внутрифасциальные и внутрикожные кальцификаты, обычно локализующиеся в проекции крупных суставов, ягодиц, плечевого пояса и области таза.
Диагностика
Основные диагностические критерии дерматомиозита:
- клинические симптомы поражения мышечной системы и кожных покровов;
- характерные патоморфологические изменения мышечных волокон;
- электромиографические изменения;
- повышение активности сывороточных ферментов.
Основная роль в патологическом механизме развития дерматомиозита принадлежит аутоиммунным процессам, которые можно рассматривать как сбой иммунной системы.
К вспомогательным (дополнительным) диагностическим маркерам дерматомиозита относят кальцинозы и дисфагию.
Диагноз дерматомиозита ставится при наличии:
- кожной сыпи, сочетающейся с тремя любыми основными критериями;
- кожных проявлений, двух основных и двух дополнительных критериев.
Для подтверждения диагноза проводится лабораторно-инструментальное обследование:
- общий анализ крови (выявляются увеличение СОЭ, лейкоцитоз со сдвигом лейкоцитарной формулы влево);
- биохимический анализ крови (на повышение уровня альдолазы, трансаминаз, серомукоида, гаптоглобина, сиаловых кислот, миоглобина, фибриногена, α2- и γ-глобулинов);
- иммунологическое исследование крови (выявляются наличие неспецифических антител к эндотелию, миозину, тиреоглобулину, повышение уровня миозит-специфических антител, небольшое количество антител к ДНК и LE-клеток, уменьшение уровня IgA при одновременном повышении IgM и IgG, уменьшение числа Т-лимфоцитов, снижение титра комплемента);
- гистологическое исследование кожно-мышечного биоптата (устанавливаются утрата поперечной исчерченности, воспалительная инфильтрация миоцитов, дегенеративные изменения, выраженный фиброз);
- электромиография (выявляются фибриллярные колебания в состоянии покоя, полифазовые коротковолновые изменения, повышенная мышечная возбудимость).
Лечение
Терапия дерматомиозита направлена на подавление активности аутоиммунного воспалительного процесса и обычно проводится кортикостероидами длительным курсом (1-2 года). При необходимости в схему могут включаться нестероидные противовоспалительные средства, в частности салицилаты.
При неэффективности кортикостероидной терапии назначают цитостатики, обладающие выраженным иммуносупрессивным действием.
Для улучшения сократительной функции мышц используют инъекции Прозерина, витаминов группы В, кокарбоксилазы, АТФ.
В последние годы в комплексном лечении дерматомиозитов стали использовать плазмаферез, лимфоцитаферез.
Для профилактики формирования мышечных контрактур показаны регулярные занятия лечебной физкультурой.
По характеру воспалительного процесса дерматомиозит бывает острым, подострым и хроническим.
Возможные осложнения и последствия
При отсутствии адекватной терапии дерматомиозит медленно прогрессирует, приводя к выраженной мышечной слабости, поражению внутренних органов. Это становится причиной инвалидизации пациентов, а в тяжелых случаях – летального исхода.
Длительная кортикостероидная терапия дерматомиозита может вызвать ряд патологий:
- артериальную гипертензию;
- ожирение;
- остеопороз;
- сахарный диабет.
Прогноз
При отсутствии адекватного лечения в первые два года от момента постановки диагноза погибает около 40% пациентов; причиной становятся желудочно-кишечные кровотечения и дыхательная недостаточность.
Иммуносупрессивная терапия значительно улучшает долгосрочный прогноз. Однако даже на ее фоне у части больных формируются стойкие контрактуры суставов, происходит деформация верхних и нижних конечностей.
Профилактика
Первичные меры профилактики дерматомиозита не разработаны. Вторичная профилактика направлена на предотвращение обострений заболевания и снижение активности воспалительного процесса. Она включает:
- санирование очагов хронической инфекции;
- ограничение физических нагрузок;
- избегание чрезмерной инсоляции и переохлаждения;
- соблюдение режима дня;
- диспансерный контроль ревматолога;
- тщательное соблюдение назначенной врачом схемы медикаментозной терапии.
Видео с YouTube по теме статьи:

Образование: окончила Ташкентский государственный медицинский институт по специальности лечебное дело в 1991 году. Неоднократно проходила курсы повышения квалификации.
Опыт работы: врач анестезиолог-реаниматолог городского родильного комплекса, врач реаниматолог отделения гемодиализа.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Самая высокая температура тела была зафиксирована у Уилли Джонса (США), который поступил в больницу с температурой 46,5°C.
В четырех дольках темного шоколада содержится порядка двухсот калорий. Так что если не хотите поправиться, лучше не есть больше двух долек в сутки.
Самое редкое заболевание – болезнь Куру. Болеют ей только представители племени фор в Новой Гвинее. Больной умирает от смеха. Считается, что причиной возникновения болезни является поедание человеческого мозга.
В Великобритании есть закон, согласно которому хирург может отказаться делать пациенту операцию, если он курит или имеет избыточный вес. Человек должен отказаться от вредных привычек, и тогда, возможно, ему не потребуется оперативное вмешательство.
В нашем кишечнике рождаются, живут и умирают миллионы бактерий. Их можно увидеть только при сильном увеличении, но, если бы они собрались вместе, то поместились бы в обычной кофейной чашке.
В стремлении вытащить больного, доктора часто перегибают палку. Так, например, некий Чарльз Йенсен в период с 1954 по 1994 гг. пережил более 900 операций по удалению новообразований.
Вес человеческого мозга составляет около 2% от всей массы тела, однако потребляет он около 20% кислорода, поступающего в кровь. Этот факт делает человеческий мозг чрезвычайно восприимчивым к повреждениям, вызванным нехваткой кислорода.
Если бы ваша печень перестала работать, смерть наступила бы в течение суток.
Во время работы наш мозг затрачивает количество энергии, равное лампочке мощностью в 10 Ватт. Так что образ лампочки над головой в момент возникновения интересной мысли не так уж далек от истины.
Согласно исследованиям, женщины, выпивающие несколько стаканов пива или вина в неделю, имеют повышенный риск заболеть раком груди.
Кроме людей, от простатита страдает всего одно живое существо на планете Земля – собаки. Вот уж действительно наши самые верные друзья.
На лекарства от аллергии только в США тратится более 500 млн долларов в год. Вы все еще верите в то, что способ окончательно победить аллергию будет найден?
Большинство женщин способно получать больше удовольствия от созерцания своего красивого тела в зеркале, чем от секса. Так что, женщины, стремитесь к стройности.
Кариес – это самое распространенное инфекционное заболевание в мире, соперничать с которым не может даже грипп.
Печень – это самый тяжелый орган в нашем теле. Ее средний вес составляет 1,5 кг.
Каждый из нас слышал истории о людях, которые никогда не чистили зубы и не имели при этом проблем. Так вот, скорее всего, эти люди либо не знали о наличии у себ.
Дерматомиозит
 Заболевания соединительной ткани — это довольно частое явление. Одна из таких болезней — дерматомиозит.
Заболевания соединительной ткани — это довольно частое явление. Одна из таких болезней — дерматомиозит.
Недуг может возникнуть в любом возрасте. Не зависит от половой принадлежности — проявляется как у женщин, так и у мужчин. Симптомы дерматомиозита разнообразны. Зависят от того, какие органы и системы затронуты патологическим процессом.
Современная медицина позволяет диагностировать это заболевание на ранних этапах, когда назначенное лечение будет наиболее эффективным.
Что это такое?
Дерматомиозит — тяжелое прогрессирующее системное заболевание соединительной ткани, скелетной и гладкой мускулатуры с нарушением её двигательной функции, кожных покровов в виде эритемы и отёка сосудов микроциркуляторного русла с поражением внутренних органов, нередко осложняющееся кальцинозом и гнойной инфекцией.
У 25–30 % больных кожный синдром отсутствует. В этом случае говорят о полимиозите (ПМ).
Причины развития
На сегодняшний день точных причин, которые могут спровоцировать возникновение дерматомиозита, не существует. Ученые-медики отнесли данный тип патологии к мультифакториальной группе заболеваний (с наследственной предрасположенностью). Огромную роль в развитии заболевания играют:
- Инфекционные факторы. Подтверждением этому служат результаты проведенных исследований, доказавших, что у пациентов, которые в течение 3 месяцев несколько раз переболели каким-либо инфекционным заболеванием (например: хламидиоз, сыпной тиф), увеличиваются шансы к появлению дерматомиозита.
- Вирусные болезни. Вирус гриппа, пикорнавирусы (вызывают воспаление в кишечнике), парвовирусы (поражают суставы без дегенеративных изменений, кожу), предрасполагают к появлению ДМ.
- Бактериальные возбудители. Причина: вакцинирование против тифа и кори, прием БАДов на основе гормона роста («Неотропин», «Джинтропин»).
- Патогенетический фактор. Аутоиммунная реакция (состояние при котором иммунитет человека атакует здоровые клетки собственного организма) работает против содержимого клеток мышечной ткани (белки, рибонуклеиновые кислоты). Подобные реакции приводят к нарушению баланса между лимфоцитами и не дают притормозить слишком агрессивный иммунный ответ.
Другими предрасполагающими факторами являются:
- переохлаждение организма.
- солнечный / тепловой удар.
- травмы физического и психического типа.
- наследственная предрасположенность.
- обострение очаговой инфекции.
- аллергия на лекарственные препараты.
С учетом того, что факторов, которые могут спровоцировать развитие синдрома Вагнера (дерматомиозит), слишком много и они различны, ученые приняли решение распределить заболевание по классам.

Классификация и стадии
В зависимости от этиологического фактора, спровоцировавшего развитие дерматомиозита, выделяют следующие его формы:
- Идиопатическая форма, то есть это такой дерматомиозит, причины которого не установлены. Его диагностируют в 30-40% случаев. Он часто развивается после постановки плановой вакцины. Если идиопатическая форма болезни манифестирует у ребенка, то ее называют ювенальной. У больных с такой формой патологии снижается функционирование половых желез, надпочечников и гипоталамуса. Скелетные мышцы становятся слабыми, страдает кожа и слизистые оболочки.
- Вторичный опухолевый (паранеопластический) дерматомиозит. Он манифестирует из-за формирования злокачественных опухолей в организме. Диагностируется такая форма болезни преимущественно у пожилых пациентов. На коже появляются элементы сыпи, имеющие фиолетовый окрас. Проксимальные мышцы ослабевают, Вокруг глаз заметны отеки лилового цвета. Симптомы вторичного дерматомиозита могут напоминать симптомы первичного дерматомиозита, но при опухолевой форме болезни терапия будет неэффективной.
- Детский (ювенальный) дерматомиозит. Он диагностируется в 20-30% случаев. У больных выявляется кальциноз мышечных тканей. Сама болезнь имеет острое начало, которое сопровождается болями в мышцах, повышением температуры тела и высыпаниями.
- Смешанный дерматомиозит, который сочетается с другими заболеваниями соединительной ткани.
В зависимости от характера течения болезни различают острый, подострый и хронический дерматомиозит.
Стадии развития дерматомиозита:
- Продромальная стадия. Симптомы болезни яркие, они могут сохраняться в течение нескольких дней или нескольких месяцев.
- Манифестная стадия. У больного развиваются кожные, мышечные и другие симптомы патологии.
- Дистрофическая стадия. Она является самой тяжелой, так как при ней страдает организм в целом.
Симптомы и первые признаки
Один из самых ранних неспецифических признаков дерматомиозита – слабость мышц нижних конечностей, которая с течением времени постепенно усиливается. Также манифестному периоду заболевания могут предшествовать синдром Рейно, полиартралгии, кожные высыпания.
Основной симптом дерматомиозита (см. фото) – поражение скелетной (поперечно-полосатой) мускулатуры. Клинически это проявляется нарастающей слабостью мышц шеи, верхних конечностей, что со временем затрудняет выполнение самых обычных, рутинных действий. При тяжелом течении заболевания из-за выраженной слабости мышц больные утрачивают способность к передвижению и самообслуживанию. По мере прогрессирования дерматомиозита в патологический процесс втягиваются мышцы глотки, верхнего отдела пищеварительного тракта, диафрагмы, межреберные мышцы. В результате возникают:
- расстройства речевой функции;
- дисфагия;
- нарушения вентиляции легких;
- рецидивирующая застойная пневмония.
Для дерматомиозита характерны кожные проявления:
- эритематозно-пятнистая сыпь;
- периорбитальный отек;
- симптом Готтрона (околоногтевая эритема, исчерченность ногтевой пластинки, покраснение ладоней, эритематозные шелушащиеся пятна на коже пальцев);
- чередование участков атрофии кожи и гипертрофии, пигментации и депигментации.
Поражение слизистых оболочек на фоне дерматомиозита приводит к развитию:
- гиперемии и отечности стенок глотки;
- стоматита;
- конъюнктивита.
К системным проявлениям дерматомиозита относятся поражения:
- суставов (фаланговых, лучезапястных, локтевых, плечевых, голеностопных, коленных);
- сердца – перикардит, миокардит, миокардиофиброз;
- легких – пневмосклероз, фиброзирующий альвеолит, интерстициальная пневмония;
- органов желудочно-кишечного тракта – гепатомегалия, дисфагия;
- нервной системы – полиневрит;
- почек – гломерулонефрит с нарушением выделительной функции почек;
- эндокринных желез – снижение функции половых желез и надпочечников.
По сравнению с взрослыми пациентами у детей дерматомиозит начинается более остро. Для продромального периода характерны:
- общее недомогание;
- повышение температуры тела;
- миалгии;
- снижение мышечной силы;
- артралгии;
- общая слабость.
Клиническая картина ювенильного дерматомиозита сочетает признаки поражения различных органов и систем, но наиболее ярко выражены воспалительные изменения со стороны кожных покровов и мышц.
У детей и подростков на фоне дерматомиозита могут образовываться внутримышечные, внутрифасциальные и внутрикожные кальцификаты, обычно локализующиеся в проекции крупных суставов, ягодиц, плечевого пояса и области таза.

Осложнения
Если человек не получает лечения, то повышается вероятность развития таких осложнений, как:
- Формирование пролежней и трофических язв.
- Контрактуры, деформации костной ткани.
- Анорексия.
- Кальциноз.
Если болезнь имеет длительное течение, то она начинает угрожать жизни пациента.
Повышается вероятность развития таких опасных патологий, как:
- Пневмония, которая будет спровоцирована трудностями в проглатывании пищи. В дыхательные пути больного будут попадать частички пищи и приводить к их воспалению. Кашель вытолкнуть инородные тела не помогает. Вокруг них формируется воспаление, которое способно захватывать большие участки легкого.
- Нарушение сердечного ритма, обусловленное застойной сердечной недостаточностью. Кровообращение замедляется, в сосудах начинают формироваться тромбы. Они закупоривают их и могут стать причиной отмирания тканей, которые питают пораженные сосуды.
- Язвенные дефекты органов ЖКТ с кровотечением. Может пострадать желудочная стенка, кишечник. Это приведет к развитию перитонита и гибели больного.
Если больной будет получать лечение, то грозных последствий патологии удастся избежать, в отличие от миопатии Дюшена.
Диагностика болезни
Диагностика дерматомиозита включает в себя сбор данных по симптомам, а также проведение опроса, лабораторных и инструментальных исследований. К таковым исследованиям относятся:
- Рентген. Посредством рентгена определяются наличие кальцинатов, увеличение размеров сердечной мышцы и признаки остеопороза.
- Анализ крови. Посредством анализа выявляется состав креатинфосфокиназа, альдолазы и СОЭ. По повышенному количеству этих составляющих врач определяет наличие заболевания.
- Электрокардиография. Это исследование позволяет определить наличие нарушений проводимости и аритмий.
- Спирография. Позволяет выявить наличие дыхательной недостаточности.
- Иммунологическое исследование. Выявляется высокий титр ревматоидного фактора.
- Биопсия мышц. Если же все вышеперечисленные исследования не позволяют построить картину заболевания, тогда решающим методом является проведение биопсии. Она проводится под местным наркозом, у больного с помощью специального приспособления взимается образец участка мышечной ткани для исследования. После взятия образца проводится микроскопическое изучение для определения наличия воспаления.
После того как диагноз будет поставлен, врач примет соответствующее решение по выбору методики лечения недуга.

Как лечить дерматомиозит
Препаратами выбора в лечении больных с дерматомиозитом являются глюкокортикостероиды. Это вещества с высокой противовоспалительной активностью. Особенно эффективны они при назначении в адекватной для стадии заболевания дозе, желательно на ранних сроках.
Основным глюкокортикостероидом в лечении дерматомиозита является преднизолон. Его назначают в таблетках, в дозе до 100 мг в сутки, в 4-6 приемов. Обычно за 1-2 недели терапии гормонами состояние больного значительно улучшается: восстанавливается тембр голоса, больной перестает поперхиваться при еде, уменьшаются отеки, боли и слабость в мышцах.
После достижения максимального эффекта дозу преднизолона начинают постепенно снижать. Это делается для того, чтобы найти то количество таблеток в день, которое поможет пациенту сохранять удовлетворительное состояние и избегать периодов обострения.
К сожалению, преднизолон, как и другие глюкокортикостероиды, имеет ряд побочных эффектов:
- Образование эрозий и язв в желудке и двенадцатиперстной кишке.
- Присоединение инфекций.
- Повышение уровня сахара в крови.
- Кардиомиопатия.
- Панкреатит и панкреонекроз.
- Артериальная гипертензия.
- Психозы (особенно у женщин климактерического возраста).
Иммунодепрессанты назначаются для борьбы с иммунной системой, которая поражает собственные ткани. Лекарством выбора является азатиоприн. Назначают его по 2-3 мг на кг массы тела пациента. Азатиоприн обычно вводят в схему лечения, если терапия одним преднизолоном не дает желаемого эффекта.
Профилактика
Специфическая профилактика не разработана. К первичной профилактике относится избегание факторов риска развития заболевания, общая закалка организма. При выявлении симптомов профилактика сводится к предотвращению рецидивов и осложнений.
Прогноз для жизни
При запущенном течении дерматомиозита летальность в первые 2 года развития заболевания достигает 40%, главным образом, вследствие поражения дыхательной мускулатуры и желудочно-кишечных кровотечений. При тяжелом затяжном характере дерматомиозита развиваются контрактуры и деформации конечностей, приводящие к инвалидности.
Своевременная интенсивная кортикостероидная терапия подавляет активность заболевания и существенно улучшает долгосрочный прогноз.
Дерматомиозит: симптомы, диагнотиска, лечение
![]()
Дерматомиозит (ДМ)
Это идиопатическая воспалительная миопатия, которая характеризуется симптомами со стороны кожных покровов. Состояние диагностируют на основании наличия симметричной проксимальной миопатии, повышенного уровня мышечных энзимов, миопатических изменениях во время электромиографии, характерных результатах мышечной биопсии, а также по присутствию характерной кожной сыпи (напр., периорбитальной слабо выраженной фиолетовой эритемы или макулезной эритемы фиолетового цвета — вокруг шеи и на груди в форме латинской буквы V, сыпь на плечах и верхней части спины («синдром шали»), а также знаки Готтрона). Некоторые пациенты обращаются к врачу с жалобами на кожные проявления, при этом мышечные признаки проявляются позже, имеют субклиническое течение или вовсе отсутствуют.
ДМ существует во взрослой и ювенильной формах и может сочетаться с некоторыми болезнями соединительной ткани (склеродермией, системной красной волчанкой, смешанными болезнями соединительной ткани, а также, менее часто — с ревматоидным артритом и синдромом Шегрена). Может быть связана с интерстициальным заболеванием легких, сердечными состояниями, проблемами с пищеводом и скрытой злокачественной опухолью. ДМ, возникающий во взрослом возрасте, часто бывает связан со злокачественными новообразованиями.
Этиология
В целом, этиология остается невыясненной. На основании клинических гипотез, моделирований болезни и экспериментальных исследований была предложена гипотеза о том, что дерматомиозит (ДМ) является следствием комбинации генетически обусловленной уязвимости и факторов окружающей среды.
- Генетические и иммунологические: есть теория о наличии связи между некоторыми подтипами МНС и повышенным риском заболеть ДМ. В дополнение к этому, существует более сильная связь между генотипами МНС и специфическими миозит-связанными антителами.
- Факторы окружающей среды: попытки обнаружить триггеры принесли только очень слабые результаты. Наиболее убедительные доказательства существуют по поводу роли ультрафиолетового излучения и развития ДМ, связанного с антителами Mi2.
- Инфекции: несмотря на то, что ряд вирусных и бактериальных агентов способны напрямую вызывать миозит, связь между инфекциями и развитием состояния не ясна до конца. Существует ряд отчетов, в которых указывается, что ДМ/полимиозит развивался у пациентов с антителами к Borrelia burgdorferi и Toxoplasmosis gondii. Другие исследования описывают обнаружение антител к вирусам, а также нуклеиновых кислот вирусов у пациентов с воспалительными миопатиями. Несмотря на это, убедительные доказательства инфекционной этиологии еще предстоит обнаружить.
- Медикаментозный генез: многие лекарственные препараты и токсины способны вызывать развитие миопатии. Препараты, которые могут вызывать ДМ: D-пеницилламин, гидрокисмочевина, статины, фенилбуазон, а также тербинафин.
Патофизиология
Специалисты сходятся в том, что ДМ имеет аутоиммунную природу. Факторы, которые говорят в пользу этой гипотезы:
- Наличие ауто-антител
- Связь с другими аутоиммунными нарушениями
- Наличие мышечного поражения, опосредованного Т-клетками
- Комплемент-опосредованное поражение сосудов
- Наличие реакции на иммуносупрессию.
Несмотря на то, что у большинства пациентов обнаруживались антитела, они не являются специфическими для миозита, и их роль в возникновении патологии не ясна.
Многие аспекты, касающиеся патогенеза, остаются невыясненными, однако считается, что ДМ в основном гуморально опосредован, и что основной целью антигенов является эндотелий эндомизиальных капилляров.
Неизвестно, происходит ли комплемент-опосредованное поражение сосудов вследствие активации комплемента С3 или отложения белков комплемента и прочих иммунных комплексов. Это приводит к повреждению клеток эндотелия, капиллярному некрозу, периваскулярному воспалению, ишемии и разрушению мышечных волокон. Активация комплемента также приводит к выработке цитокинов и химокинов, которые усиливают движение активированных Т-клеток в перимизиальном и эндомизиальном пространстве. Главные признаки, которые обнаруживаются при биопсии мышц — перифасцикулярная атрофия, разрушение капилляров, а также клеточная инфильтрация В-клеток, а также CD4-положительных Т-клеток в сочетании с гуморальноопосредованным процессом.
Интерферон (ИФН) -альфа и -бета могут также играть роль в патогенезе. Известно, что ИФНальфа регулирует несколько генов, и ИФН-бета активируются в капиллярах и перифасцикулярных мышечных волокнах.
Исследования, рассматривающие результаты кожных биопсий при ювенильной и взрослой форме ДМ поддерживают гипотезу о роли васкулопатии в кожных поражениях, что также было продемонстрировано на мышечных примерах.
Классификация
1. Классический дерматомиозит (КДМ): кожные проявления, характерные для ДМ, проксимальная мышечная слабость, а также лабораторное подтверждения миозита.
- КДМ с дебютом во взрослом возрасте
- КДМ с дебютом в детском возрасте.
2. Клинический амиопатический дерматомиозит (КАДМ): кожные проявления, без симптомов со стороны мышц на момент постановки диагноза. Амиопатическим пациентам необходим более тщательный мониторинг для того, чтобы вовремя выявить наличие мышечного вовлечения.
- Амиопатический дерматомиозит (АДМ): поражение кожи, типичное для ДМ, подтвержденное при помощи биопсии (на протяжение ≥6 месяцев), однако отсутствует мышечная слабость, а лабораторные, радиологические или гистопатологические исследования не подтверждают наличие миозита.
- Гипомиопатический дерматомиозит (АДМ): поражение кожи, типичное для ДМ, подтвержденное при помощи биопсии (на протяжение ≥6 месяцев), однако отсутствует мышечная слабость, мышечные энзимы повышены или в норме, а лабораторные, радиологические или гистопатологические исследования подтверждают наличие миозита.
3. Премиопатический дерматомиозит (ПДМ): присутствие характерных кожных симптомов на протяжение ![]()
- Папулы Готтрона (папулы с плоским верхом и бляшки фиолетового цвета, расположенные на внешней стороне суставов пальцев, запястий, локтей и коленей) являются патогномоничными.
- Гелиотропная сыпь (периорбитальные фиолетовые эритематозные пятна, часто связанные с отеком) и фиолетовые эритематозные пятна на характерных местах (зона вокруг шеи, верхней части спины и плечи, папулы Готтрона) встречаются часто и являются характерными кожным проявлениями. Атрофические области с гипопигментацией и гиперпигментацией, телеангиэктазией и шелушением (атрофический сетчатый дерматит) могут наблюдаться в местах хронических макулезных эритематозных высыпаний.
- Гиперкератоз, шелушение и трещины в коже ладоней и пальцев (с внутренней стороны) часто называют «ладонями рабочего».
- При осмотре пальцев можно увидеть околоногтевую эритему, увеличение капилляров ногтевого валика, а также частичное перекрытие кутикулой ногтевой пластины. Несмотря на то, что эти признаки могут присутствовать при других заболеваниях соединительной ткани, чаще всего они появляются при ДМ.
- Кожный кальциноз, который поражает от 30% до 70% пациентов при ювенильной форме, редко встречается у взрослых.[
Поражение мышц
- У пациентов, у которых болезнь затронула мышцы, при физическом осмотре наблюдается проксимальная мышечная слабость. Острота заболевания варьируется от пациента к пациенту.
- Мышечная чувствительность присутствует примерно у 50% пациентов.
- Мышечная атрофия может наблюдается при застарелом заболевании, однако острая мышечная атрофия встречается редко, и когда она есть, стоит рассматривать возможность альтернативного диагноза.
- Слабость мышц-сгибателей шеи может привести к тому, что человеку будет сложно поднять голову, а поражение мышц ротовой полости и глотки может привести к охриплости, дисфонии или назальной регургитации.
- Во время осмотра врач может отметить наличие одышки. На фоне слабости мышц грудной клетки может быть снижена способность грудной клетки к расширению, и как следствие пациенту может не хватать воздуха.
Системные проявления
- При наличии интерстициального заболевания легких во время прослушивания грудной клетки может быть слышна отчетливая двусторонняя крепитация.
- Признаки сердечной недостаточности (тахикардия, повышенное яремное венозное давление, галопирующий ритм сердца и отек) могут наблюдаться, если болезнь также затрагивает сердце. Эти симптомы возникают нечасто и являются поводом говорить о слабом прогнозе.
- Может наблюдаться воспалительный полиартрит, имея похожее распространение, как при ревматоидном артрите.Поражение суставов более характерно для ситуаций, когда ДМ возникает параллельно с другим заболеванием соединительной ткани. Острый деформирующий артрит с большей вероятностью будет наблюдаться при полимиозите.
- Может наблюдаться феномен Рейно — очень часто он накладывается на ДМ.
Методы исследования
Порядок обследования будет зависеть от того, какие симптомы наблюдаются у пациента: кожные, мышечные или все вместе.
- Пациентам с клинически амиопатическим миозитом необходимо обследование на субклиническое течение мышечного заболевания. Это возможно сделать путем определения уровня креатин киназы, электромиограммы, биопсии мышечной ткани и МРТ.
- Пациентам с классическим дерматомиозитом (КДМ) или амиопатическим дерматомиозитом (АДМ) необходимо пройти обследование на наличие злокачественных новообразований и других проявлений, таких как инерстициальная болезнь легких.
Также рекомендуются (но не требуются в обязательном порядке) следующие исследования:
- Для диагностирования ДМ:
- Креатин киназа и адолаза сыворотки крови
- Электромиография
- Биопсия мышц
- Биопсия кожи
- АНА и миозит-специфические антитела
- МРТ мышц.
- Обследование на масштабное вовлечение органов для того, чтобы определить прогноз:
- ЭКГ
- Эхокардиография
- Рентгенография органов грудной клетки
- Тропонин I
- Исследование дыхательной функции
- КТ грудной клетки с высоким разрешением
- Глотание бария или видеофлюороскопическое обследование зондом, который вводится в пищевод.
- 3. Для оценки на предмет скрытой опухоли:
- ОАК, ферритин в сыворотке крови, биохимический состав крови
- Исследование мочи
- Анализ на скрытую кровь в кале
- Рентгенография органов грудной клетки
- Женщины: маммография, CA-125, УЗИ органов малого таза
- Мужчины: анализ на определение специфического простатического антигена
- КТ грудной клетки/живота/малого таза
- Другие типы обследования (напр., эндоскопическое исследование ЖКТ), выбор которых основывается на симптомах и возможных аномалиях результатов.
Дерматомиозит
Дерматомиозит – диффузная воспалительная патология соединительной ткани с прогрессирующим течением, характеризующаяся поражением гладких и поперчно-полосатых мышечных волокон с нарушениями двигательных функций, заинтересованностью кожи, мелких сосудов и внутренних органов. При отсутствии кожного синдрома говорят о наличии полимиозита. Клиника дерматомиозита характеризуется полиартралгиями, выраженной мышечной слабостью, лихорадкой, эритематозно-пятнистой сыпью, кожными кальцификатами, висцеральными симптомами. Диагностическими критериями дерматомиозита служат клинические, биохимические, электромиографические показатели. Основная терапия – гормональная, течение дерматомиозита волнообразное.
Общие сведения
Дерматомиозит – диффузная воспалительная патология соединительной ткани с прогрессирующим течением, характеризующаяся поражением гладких и поперечно-полосатых мышечных волокон с нарушениями двигательных функций, заинтересованностью кожи, мелких сосудов и внутренних органов. При отсутствии кожного синдрома говорят о наличии полимиозита. Клиника дерматомиозита характеризуется полиартралгиями, выраженной мышечной слабостью, лихорадкой, эритематозно-пятнистой сыпью, кожными кальцификатами, висцеральными симптомами. Диагностическими критериями дерматомиозита служат клинические, биохимические, электромиографические показатели. Основная терапия – гормональная, течение дерматомиозита волнообразное.
Предполагается этиологическая связь дерматомиозита с вирусной инфекцией (пикорнавирусы, Коксаки-вирусы) и генетической обусловленностью. Хроническая персистенция вирусов в мышцах и антигенное сходство между вирусными и мышечными структурами вызывает иммунный отклик с образованием аутоантител к мышечной ткани. Пусковыми моментами к развитию дерматомиозита может послужить переохлаждение, инфекционное обострение, стресс, гипертермия, гиперинсоляция, лекарственная провокация (вакцинация, аллергия).

Классификация дерматомиозитов
Дерматомиозит и полимиозит относятся к группе идиопатических воспалительных миопатий. Вторичный паранеопластический (опухолевый) дерматомиозит встречается в 20-30% случаев. Течение дерматомиозита может быть острым, подострым либо хроническим.
В развитии патологии выделяют период неспецифических предвестников (продромальный), клинических проявлений (манифестный) и этап осложнений (терминальный, дистрофический, кахектический). Дерматомиозит может протекать с различной степенью активности воспаления (от I до III).
Симптомы дерматомиозита
Клиника дерматомиозита развивается постепенно. В начале заболевания отмечается прогрессирующая слабость в мышцах конечностей, которая может нарастать годами. Острое начало менее характерно для дерматомиозита. Основным клиническим проявлениям может предшествовать появление кожных сыпей, полиартралгии, синдрома Рейно.
Определяющим симптомом в клинике дерматомиозита служит поражение поперечно-полосатой мускулатуры. Характерна слабость в мышцах шеи, проксимальных отделах нижних и верхних конечностей, приводящая к затруднению выполнения повседневных действий. При тяжелых поражениях пациенты с трудом приподнимаются в постели, не могут удержать голову, самостоятельно передвигаться и держать предметы в руках.
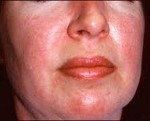
Вовлечение мускулатуры глотки и верхних пищеварительных путей проявляется нарушением речи, расстройствами глотания, поперхиванием; поражение диафрагмы и межреберных мышц сопровождается нарушением вентиляции легких, развитием застойных пневмоний. Характерным признаком дерматомиозита служит поражение кожи с различными проявлениями. Отмечается развитие периорбитального отека, эритематозно-пятнистой сыпи над верхними веками, в области скул, носогубных складок, крыльев носа, верхней части спины, грудины, суставов (коленных, локтевых, пястно-фаланговых, межфаланговых).
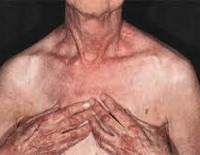
Типично наличие симптома Готтрона – шелушащихся эритематозных пятен на коже пальцев рук, шелушения и покраснения ладоней, ломкости и исчерченности ногтей, околоногтевой эритемы. Классическим признаком дерматомиозита является чередование на коже очагов депигментации и пигментации в сочетании с телеангиэктазиями, сухость, гиперкератоз и атрофия участков кожи (пойкилодерматомиозит).
Со стороны слизистых оболочек при дерматомиозите отмечаются явления конъюнктивита, стоматита, отека и гиперемии неба и задней стенки глотки. Иногда наблюдается суставной синдром с поражением коленных, голеностопных, плечевых, локтевых, лучезапястных суставов, мелких суставов кистей. При ювенильном дерматомиозите возможно появление внутрикожных, внутрифасциальных и внутримышечных кальцификатов в проекции тазового, плечевого пояса, ягодиц, суставов. Подкожные кальцинаты могут приводить к изъязвлению кожи и выходу отложений кальция наружу в виде крошковатой массы.
Диагностика дерматомиозита
Основными диагностическими маркерами дерматомиозита служат характерные клинические проявления поражения кожи и мускулатуры; патоморфологическая трансформация мышечных волокон; повышение уровня сывороточных ферментов; типичные электромиографические изменения. К дополнительным (вспомогательным) критериям диагностики дерматомиозита относятся дисфагия и кальцинозы.
Достоверность диагноза дерматомиозита не вызывает сомнения при наличии 3-х основных диагностических критериев и кожной сыпи либо 2-х основных, 2-х вспомогательных критериев и кожных проявлений. Вероятность дерматомиозита нельзя исключить при выявлении поражений кожи; при совокупности любых 2-х других основных проявлений, а также при сочетании любого основного и 2-х вспомогательных критериев. Для установления факта полимиозита необходимо наличие 4-х диагностических критериев.
Картина со стороны крови характеризуется анемией умеренной степени, лейкоцитозом, нейтрофильным сдвигом лейкоцитарной формулы влево, нарастанием СОЭ в соответствии с активностью процесса. Биохимическими маркерами дерматомиозита служит увеличение уровня α2- и γ-глобулинов, фибриногена, миоглобина, сиаловых кислот, гаптоглобина, серомукоида, трансаминаз, альдолазы, отражающих остроту поражения мышечной ткани. Иммунологическое исследование крови при дерматомиозите выявляет сниженный тир комплемента, уменьшение количества Т-лимфоцитов, рост уровня иммуноглобулинов IgG и IgM при уменьшении IgA, незначительное количество LE-клеток и антител к ДНК, высокое содержание миозитспецифических антител, наличие неспецифических антител к тиреоглобулину, миозину, эндотелию и т. д.
При исследовании кожно-мышечных биоптатов определяется картина тяжелого миозита, фиброз, дегенерация, воспалительная инфильтрация мышечных волокон, утрата поперечной исчерченности. Электромиограмма при дерматомиозите фиксирует повышенную мышечную возбудимость, коротковолновые полифазовые изменения, фибриллярные колебания в покое. На рентгенограммах мягких тканей видны участки кальцификации; при рентгенографии легких определяется увеличение размеров сердца, кальцинаты плевры, интерстициальный фиброз легочной ткани. В костях выявляется умеренно выраженный остеопороз.
Лечение дерматомиозита
При поражении дыхательной мускулатуры и нёбных мышц необходимо обеспечение функций адекватного дыхания и глотания. Для подавления воспалительных явлений при дерматомиозите применяются кортикостероиды (преднизолон) под контролем сывороточных ферментов крови и клинического состояния пациента. В ходе лечения подбирается оптимальная дозировка кортикостероидов, прием препаратов производится длительно (1-2 года). Возможно проведение стероидной пульс-терапии. Противовоспалительная схема при дерматомиозите может дополняться назначением салицилатов.
В случае неэффективности кортикостероидной терапии дерматомиозита назначаются иммуносупрессоры цитостатического действия (метотрексат, циклоспорин, азатиоприн). Для контроля кожных проявлений дерматомиозита используются производные 4-аминохинолина (гидроксихлорохин); для нормализации мышечных функций – инъекции неостигмина, АТФ, кокарбоксилазы, витаминов группы B. В терапии дерматомиозитов применяется внутривенное введение иммуноглобулина, сеансы лимфоцитафереза и плазмафереза. В целях профилактики мышечных контрактур назначается комплекс ЛФК.
Прогноз и профилактика дерматомиозита
При запущенном течении дерматомиозита летальность в первые 2 года развития заболевания достигает 40%, главным образом, вследствие поражения дыхательной мускулатуры и желудочно-кишечных кровотечений. При тяжелом затяжном характере дерматомиозита развиваются контрактуры и деформации конечностей, приводящие к инвалидности. Своевременная интенсивная кортикостероидная терапия подавляет активность заболевания и существенно улучшает долгосрочный прогноз.
Мероприятий, предупреждающих развитие дерматомиозита, не разработано. К числу мер вторичной профилактики дерматомиозита относятся диспансерный контроль ревматолога, поддерживающая терапия кортикостероидами, снижение реактивной гиперчувствительности организма, санирование очаговой инфекции.


![Дерматомиозит — симптомы и лечение. Дерматомиозит: тяжелое испытание, которое требует точной диагностики и грамотного лечения Клинические варианты дерматомиозитаКрапивница][](https://mymets.ru/wp-content/cache/thumb/60/2fbdff9c4bef360_320x200.jpg)
