Кожный лейшманиоз. Лейшманиозы Антропонозный кожный лейшманиозЛечение][
Вопросы диагностики, лечения и профилактики лейшманиоза
Своевременная диагностика и адекватное лечение лейшманиоза представляют больному шанс на полное выздоровление, предотвращают прогрессирование заболевание, уменьшают риск развития вторичной гнойно-некротической инфекции. Лейшманиоз легче предотвратить, чем лечить. Для всех форм заболевания меры профилактики едины, это борьба с переносчиками инфекциями и животными-носителями.

Рис. 1. Кожная форма лейшманиоза у детей.
Диагностика заболевания
Диагностика кожного лейшманиоза
Микроскопия
Окончательный диагноз лейшманиоза ставится при обнаружении паразитов (амастигот) в тонких мазках на предметных стеклах. Материалом для исследования являются соскобы и отделяемое, полученное из бугорков и язв. Окрашивание производится по Романовскому-Гимзе.
Амастиготы (безжгутиковые формы) имеют овальное тело от 2 до 6 мкм в длину. 1/3 объема клетки занимает округлое ядро, возле которого находится кинетопласт. Жгутики отсутствуют. Наличие ядра и кинетопласта присуще только лейшманиям. Эти признаки отличают паразитов от других включений в препарате.
Размножение лейшманий происходит в макрофагах путем простого деления надвое. При скоплении большого количества паразитов клеточная оболочка растягивается и разрывается, лейшмании выходят наружу и начинают поражать другие клетки.

Рис. 2. Лейшмании под микроскопом. Окраска по Романовскому-Гимзе. 1 — фагоцит, нафаршированный лейшманиями. 2 — тельца Боровского (лейшмании). 3 — кинетопласт.

Рис. 3. Лейшмании под микроскопом в макрофагальных клетках. Мазки окрашены по Романовскому-Гимзе. Клетки лейшманий овальной формы, имеют большое ядро и кинетопласт.

Рис. 4. При скоплении большого количества паразитов клеточная оболочка макрофага растягивается и разрывается, лейшмании выходят наружу и начинают поражать другие клетки.
Посевы
Забор материала для посева производится из краев язвы или инфильтрата, предварительно обработанных раствором йода или спиртом, путем прокола толстой иглой или пастеровской пипеткой из места прокола. Можно произвести надрез скальпелем эпидермиса у краев язвенного дефекта, далее сделать соскоб со стенок надреза и полученный материал посеять на питательную среду.
Обычно используется среда NNN-агар. Рост паразитов начинается через 8 — 10 дней. Из культуры производится микроскопия. Лейшмании выявляются в лепромонадной форме (жгутиковой). Они удлиненные, веретенообразной формы от 10 до 20 мкм в длину. Жгутики длиной от 15 до 20 мкм. Передний конец паразитов заострен, задний — закруглен. В передней части тела располагается жгутик, который отходит от кинетопласта. В середине располагается ядро. В старых культурах промастиготы располагаются в виде розеток (кучками), с обращенными к центру жгутиками.
Дифференциальная диагностика
Кожный лейшманиоз следует отличать от лепры, сифилиса, туберкулеза кожи, эпителиомы и тропической язвы. При кожном лейшманиозе папулы и язвы безболезненные, края язвы подрыты, вокруг инфильтрированный ободок, отделяемое из язвы серозно-гнойное.

Рис. 5. Лейшмании под микроскопом. Внутриклеточно расположенные паразиты (слева). Мазок из посева, лейшмании располагаются в виде розетки (справа).

Рис. 6. Жгутиковая форма лейшманий.
Диагностика висцерального лейшманиоза
Микроскопия и посевы
Материалом для исследования при подозрении на висцеральный лейшманиоз служат биопаты печени, костного мозга, лимфатических узлов и селезенки. Для получения биопата костного мозга производится пункция грудины.
Мазки окрашиваются по Романовскому-Гимзе. Культуру получают путем посева биопата на среду NNN-агар.
Гемограмма
У больных висцеральным лейшманиозом отмечается гипохромная анемия, относительный лимфоцитоз, нейтропения, тромбоцитопения, анэозинофилия, ускоренное СОЭ. Изменяется форма и размер эритроцитов. В сыворотке крови значительно повышается количество иммуноглобулинов.
Формоловая реакция Непира
Для диагностики висцеральной формы лейшманиоза применяется формоловая проба Непира. Ее суть заключается в том, что при взаимодействии сыворотки крови больного с формалином, сыворотка свертывается и приобретает белую окраску в течение от 3 минут до 24 часов. Чем длительнее протекает заболевание, тем быстрее сворачивается сыворотка. При заболевании положительные результаты получаются на 2 — 3 месяце висцерального лейшманиоза.
Дифференциальная диагностика
Висцеральный лейшманиоз следует отличать от брюшного тифа и паратифа, малярии, лимфомы, бруцеллеза, сепсиса и лимфомы. Следует уделить внимание пребыванию больного в эндемичных очагах заболевания. Длительная лихорадка, кахексия, значительное увеличение печени и селезенки являются основными симптомами заболевания.

Рис. 7. Висцеральный лейшманиоз у детей. Кахексия, увеличение печени и селезенки — основные симптомы заболевания.
Аллергическая проба
Аллергическая проба (реакция Монтенегро) применяется с целью ретроспективной диагностики и при массовых обследованиях населения эндемичных районов. Реакция проводится внутрикожно. В качестве аллергена используется лейшманин. При заболевании уже через 6 — 10 часов на месте инъекции возникает отек, гиперемия и инфильтрация. Максимальная результативность теста отмечается через 48 часов.
Серологические тесты
Серологические тесты (РНИФ, РПГА, ИФА, РСК, непрямой иммунофлюоресценции) недостаточно специфичны и в процессе диагностики имеют вспомогательное значение.

Рис. 8. Кожно-слизистая форма лейшманиоза.
Лечение лейшманиоза
Основу лечения лейшманиозов составляют препараты 5-и валентной сурьмы (сольсурмин, натрия стибоглюконат), мономицин, акрихин, аминохолон, липосомальный амфотерицин В, пентамидин, милтефозин.
Из немедикаментозных средств при лечении применяются:
- Криотерапия.
- Теплотерапия.
- Хирургическое лечение.
Лечение висцерального лейшманиоза
Для лечения висцерального лейшманиоза используют препараты 5-и валентной сурьмы (сольсурмин, натрия стибоглюконат). При применении этих препаратов летальность снижается на 75 — 90% по сравнению с нелеченными случаями заболевания. На основании исследований, проведенных в Африке, выявлено, что в 30% случаев эти препараты оказывались неэффективными, а у 15% отмечались рецидивы. К препаратам 2-го ряда относятся пентамидин и липосомальный амфотерицин В. Из хирургических методов лечения в ряде случаев показана спленэктомия.
Лечение кожного лейшманиоза
При появлении бугорков показано местное лечение в виде мазей и лосьонов, содержащих мономицин, мепакрин, сульфат берберина, уротропин. При развитии язв внутримышечно вводят мономицин. Язвенную поверхность обрабатывают аминохинолином. Показано лазерное облучение язвы. Препараты амфотерицина, пентамидина и пентавалентной сурьмы применяются только в тяжелых случаях и при рецидивах заболевания.
Лечение кожно-слизистого лейшманиоза
Эффективные препараты для лечения данной формы заболевания отсутствуют. Болезнь трудно поддается лечению и часто рецидивирует. Применяются препараты пятивалентной сурьмы, амфотерицин В и новарсенол.
По окончании лечения у больных формируется стойкий пожизненный иммунитет.

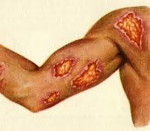
Рис. 9. На фото кожная форма лейшманиоза. Язва на конечности и лице.
Профилактика
К профилактическим мероприятиям заболевания относятся: раннее выявление больных и их адекватное лечение, нейтрализация источника заражения, химиопрофилактика, иммунизация и санитарно-просветительная работа.
При выявлении больных лейшманиозом выясняются границы очага, планируется система мер борьбы, которые будут воздействовать на все составляющие природного очага.
Профилактика зоонозного кожного лейшманиоза
Основной мерой профилактики распространения данной форы заболевания являются дератизационные мероприятия — уничтожение больших песчанок — основных источников инфекции в радиусе 2,5 — 3 км вокруг населенного пункта.
Профилактика антропонозного кожного лейшманиоза
К профилактическим мероприятиям относятся госпитализация больных в защищенные от москитов помещения, участки поражения закрываются повязкой, защищающей от укусов насекомых.
Профилактика висцерального лейшманиоза
Раннее выявление больных висцеральным лейшманиозом осуществляется путем подворовых обходов. Производится отлов и отстрел бродячих и больных собак (с поражением кожи, облысевших и истощенных). Ветеринары периодически осматривают домашних животных.
Профилактика всех видов лейшманиоза
Профилактика всех видов заболевания включает мероприятия по уничтожению переносчиков инфекции — москитов и мест их выплода. Необходимо проводить обработку ядохимикатами мест пребывания людей, животноводческих и сельскохозяйственных помещений. Население должно пользоваться репеллентами, противомоскитными сетками и пологами.
Химиопрофилактика
Во время эпидемий в малых группах показано применение с профилактической целью хлоридина (пириметамина).
Иммунизация
Иммунизация проводится лицам, отбывающих на работу в эндемичные очаги лейшманиоза, не позднее 3-х месяцев до выезда, а также детям, постоянно проживающих в природных очагах инфекции. Для иммунизации используется вакцина, содержащая живую культуру Leishmania tropica major. Выработка антител завершается к концу третьего месяца. Дефект кожи после введения вакцины незначительный.
Санитарно-просветительная работа
Большое место среди мер профилактики лейшманиоза занимает санитарно-просветительная работа среди граждан.
Лейшманиоз
Лейшманиоз – паразитарное природно-очаговое заболевание, распространенное в странах с тропическим и субтропическим климатом, которое вызывается паразитами рода Leishmania, передающимися человеку через укусы москитов, и характеризующееся поражением внутренних органов и кожных покровов.

Пути передачи и формы лейшманиоза
Лейшманиоз вызывают семнадцать видов паразитов рода Leishmania.
Переносчиками инфекции являются москиты. Очаги лейшманиоза чаще встречаются в Африке и Южной Америке.
Москиты инфицируются, питаясь кровью больных животных, а затем переносят ее людям.
Выделяют две основные формы заболевания:
- Кожный лейшманиоз – поражаются кожа и подкожные ткани;
- Висцеральный лейшманиоз – поражается ретикуло-эндотелиальная система.
Каждая из этих форм, в свою очередь, подразделяется на зоонозы и антропонозы.
Кожный лейшманиоз представлен болезнью Боровского, ашхабадской, пендинской язвами, эфиопским кожным лейшманиозом, багдадским фурункулом.
Зоонозные висцеральные лейшманиозы: лихорадка дум-дум, детский кала-азар, носоглоточный лейшманиоз.
Антропонозный висцеральный лейшманиоз – индийский кала-азар.
Симптомы лейшманиоза
Проявляются симптомы лейшманиоза через 3-12 месяцев после момента заражения. Симптомы в азиатском регионе проявляются в 75 % случаев в первый месяц после того, как произошло заражение.
Восточно-африканский висцеральный лейшманиоз распространен в Восточной Африке, проявляется поражениями кожи в форме узлов, которые часто изъязвлены, затем происходит поражение внутренних органов.
Индийский висцеральный лейшманиоз (лихорадка ассамская, кала-азар, лихорадка дум-дум) распространен в Бангладеш и Восточной Индии; проявляется потемнением кожи, объясняющимся поражением коры надпочечников.
Средиземноморско-среднеазиатский висцеральный лейшманиоз (средиземноморский детский кала-азар) распространен в Северной Африке и Южной Европе, Средней Азии, на северо-западе Китая и Ближнем Востоке. Первые симптомы лейшманиоза проявляются высокой температурой и увеличением лимфоузлов.
Висцеральный лейшманиоз проявляется лихорадочными приступами, которые угасают в течение 2–8 недель. Потом приступы повторяются, но нерегулярно. К ним присоединяется диарея, наблюдаются отеки, увеличиваются селезенка и печень. Нередко наблюдается анемия.
Кожный лейшманиоз характерен для влажных лесов Южной и Центральной Америки. Первые симптомы лейшманиоза этой формы проявляются через 7-28 дней после укуса.
Кожно-слизистый бразильский лейшманиоз, распространенный в лесах Южной Америки, как правило, протекает с распространенным поражением кожи и слизистых оболочек, в некоторых случаях с глубоким разрушением хрящей и мягких тканей.
Лейшманиоз Ута, распространенный в высокогорьях Южной Америки, характеризуется образованием язв, которые рубцуются на протяжении года.
Диффузный кожный лейшманиоз по своим симптомам не отличаются от африканских и азиатских типов кожного лейшманиоза. Характеризуется образованием хронических безболезненных язв на ушах и шее.
Болезнь Боровского распространена в районах, которые граничат с пустынями. Инкубационный период болезни 2 недели – 5 месяцев. Симптомы лейшмониоза этого вида проявляются поражениями на открытых участках тела, которые имеют склонность к изъязвлению и центробежному распространению.
Антропонозный кожный лейшманиоз распространен в городах Ближнего и Среднего Востока, Средиземноморья, западной части Индостана. Отличается длительным инкубационным периодом.
Зоонозный кожный лейшманиоз распространен в оазисах полупустынь и пустынь Средней Азии, Ближнего Востока, Африки и Индии. Имеет короткий инкубационный период.
Для кожного лейшманиоза характерны деформирующие безболезненные поражения носа и рта, которые распространяются на соседние участки тела. Могут появляться эрозивные и грибовидные язвы на языке, слизистой носа и щек. Через несколько лет после самопроизвольного исчезновения первичных очагов возможно развитие рецидивов.
Могут происходить разрушение твердого неба, носовой перегородки, поражения глотки. Заболевание сопровождается снижением веса и лихорадкой.
Диагностика лейшманиоза
Для диагностики заболевания проводятся: общий анализ крови, биохимический анализ крови, выделение возбудителя лейшманиоза из язв и бугорков (кожный лейшманиоз), посев крови на стерильность, биопсия лимфоузлов, печени, селезенки (при необходимости), серологические исследования.

Лечение лейшманиоза
При лечении лейшманиоза в висцеральной форме применяются препараты на основе пятивалентной сурьмы: Глюкантим, Пентостам, Солюсурмин.
При кожном лейшманиозе на ранней стадии проводится обкалывание бугорков мепакрином, мономицином, уротропином, сульфатом берберина; также используются примочки и мази с этими средствами. Если язвы уже сформировались, то больному назначают инъекции мономицина. Также применяется лазерное облучение язв. Препараты на основе пятивалентной сурьмы назначают только в тяжёлых случаях.
При рецидиве лейшманиоза или неэффективности лечения проводится повторный курс инъекций.
Радикальным методом лечения лейшманиоза в случаях, когда лекарственная терапия не дает нужного эффекта, является спленэктомия. Гематологические показатели при этом быстро нормализуются, но возрастает риск появления новых инфекций.
При кожной форме, кроме вышеназванных методов, для лечения лейшманиоза используются УФО и местные прогревания кожи.
Профилактика лейшманиоза
Профилактические мероприятия по борьбе с лейшманиозом включают:
- борьбу с носителями лейшманий, которая заключается в проведении дератизационных мероприятий, благоустройстве населённых пунктов, ликвидации мест обитания москитов (свалок, пустырей), осушении подвалов, обработке жилых, надворных и животноводческих помещений инсектицидами;
- использование репеллентов, а также механических способов защиты от москитов;
- обезвреживание источников инвазии после обнаружения больных лейшманиозом. В небольших коллективах используется химиопрофилактика хлоридином (пириметамином) на протяжении всего эпидемического сезона;
- иммунную профилактику лицам, которые планируют посещение опасных в отношении заражения лейшманиозом районов, и неимунную – населению, находящемуся в очагах инфекции.
Лейшманиозы
Лейшманиоз представляет собой протозойную инфекцию с трансмиссивным механизмом распространения, характеризующуюся поражением кожных покровов или внутренних органов внутриклеточными паразитами – лейшманиями. Лейшманиозы подразделяют на висциральные, протекающие с поражением легких, печени, селезенки, сердца, и кожные, проявляющиеся трансформирующимися в очаги изъязвления папулами. Диагностика лейшманиоза осуществляется путем выявления лейшманий в крови пациента (при висцеральной форме) или в отделяемом кожных элементов (при кожной форме).
Общие сведения
Лейшманиоз представляет собой протозойную инфекцию с трансмиссивным механизмом распространения, характеризующуюся поражением кожных покровов или внутренних органов внутриклеточными паразитами – лейшманиями.
Характеристика возбудителя
Лейшманиоз вызываются семнадцатью из более чем двадцати видов простейших паразитов рода Leishmania. Лейшмании развиваются внутри клеток хозяина (преимущественно в макрофагах и элементах ретикулоэндотелиальной системы). В течение своего жизненного цикла им необходимо сменить двух хозяев. В организме позвоночных животных лейшмании находятся в безжгутиковой форме, развиваясь в жгутиковую форму в теле членистоногого. Лейшмании отличаются резистентностью к антибиотикам, и чувствительны к препаратам пятивалентной сурьмы.
Подавляющее большинство лейшманиозов – зоонозы (резервуаром и источником инфекции являются животные), только два вида – антропонозы. Виды животных, участвующих в распространении лейшманиоза, довольно ограничены, поэтому инфекция является природно-очаговой, распространяется в пределах обитания соответствующей фауны: грызунов песчаниковых видов, псовых (лисы, собаки, шакалы), а также переносчиков – москитов. Преимущественно очаги лейшманиоза располагаются в странах Африки и Южной Америки. Большинство из них – развивающиеся, среди 69 стран, где распространен лейшманиоз, 13 являются беднейшими странами мира.
Человек является источником инфекции в случае поражения кожной формой лейшмании, при этом москиты получают возбудителя с отделяемым кожных язв. Висцеральная лейшмания в подавляющем большинстве случаев является зоонозной, москиты заражаются от больных животных. Заразность москитов отсчитывается с пятого дня попадания лейшманий в желудок насекомого и сохраняется пожизненно. Человек и животные контагиозны в течение всего срока пребывания возбудителя в организме.
Лейшманиоз передается исключительно с помощью трансмиссивного механизма, переносчики – москиты, получают инфекцию, питаясь кровью больных животных, и переносят здоровым особям и людям. Человек обладает высокой восприимчивостью к инфекции, после перенесения кожного лейшманиоза сохраняется продолжительный стойкий иммунитет, висцеральная форма такового не формирует.
Патогенез
Возбудитель проникает в толщу кожи человека при укусе москита, формируя в области входных ворот лейшманиозную гранулему. Впоследствии, при висцеральной форме инфекции гранулема рассасывается, а при кожной – прогрессирует в язву. Лейшмании разносятся по организму с током лимфы, поражая регионарные лимфатические узлы. Вдоль лимфатического сосуда паразиты могут формировать лейшманиомы – ряд последовательно располагающихся специфических язв.
В Южной Америке отмечаются формы лейшмании, протекающие с поражением слизистых оболочек ротовой полости, носоглотки и верхних дыхательных путей с грубой деформацией глубоких тканей и развитием полипозных образований. Висцеральная форма лейшманиоза развивается в результате рассеивания возбудителя по организму и попадания в печень, селезенку, костный мозг. Реже – в кишечную стенку, легкие, почки и надпочечники.
Возникающий иммунный ответ подавляет инфекцию, при этом заболевание протекает латентно, либо с маловыраженной симптоматикой. При иммунодефиците, сниженных защитных свойствах лейшманиоз прогрессирует, протекает с выраженной клиникой интоксикационного синдрома, лихорадкой. Размножение паразитов в печени способствуют замещению гепатоцитов фиброзной тканью, в селезенке отмечают атрофию пульпы с участками инфарктов и некротизации. Вследствие поражения костного мозга развивается анемия. В целом висцеральный лейшманиоз, прогрессируя, вызывает общую кахексию.
Классификация
Лейшманиозы подразделяются на висцеральные и кожные формы, каждая форма, в свою очередь, разделяется на антропонозы и зоонозы (в зависимости от резервуара инфекции). Висцеральные зоонозные лейшманиозы: детский кала-азар (средиземноморско-среднеазиатский), лихорадка дум-дум (распространена в восточной Африке), носоглоточный лейшманиоз (кожно-слизистый, лейшманиоз Нового Света).
Индийский кала-азар является висцеральным антропонозом. Кожные формы лейшманиоза представлены болезнью Боровского (городской антропонозный тип и сельский зооноз), пендинской, ашхабадской язвами, багдадским фурункулом, эфиопским кожным лейшманиозом.
Симптомы лейшманиоза
Висцеральный средиземноморско-азиатский лейшманиоз
Инкубационный период этой формы лейшманиоза составляет от 20 дней до нескольких (3-5) месяцев. Иногда (довольно редко) затягивается до года. У детей раннего возраста в этот период может отмечаться первичная папула в месте внедрения возбудителя (у взрослых встречается в редких случаях). Инфекция протекает в острой, подострой и хронической формах. Острая форма обычно отмечается у детей, характеризуется бурным течением и без должной медицинской помощи заканчивается летально.
Чаще всего встречается подострая форма заболевания. В начальном периоде отмечается постепенное нарастание общей слабости, разбитости, повышенной утомляемости. Отмечается снижение аппетита, побледнение кожи. В этом периоде при пальпации можно выявить некоторое увеличение размеров селезенки. Температура тела может подниматься до субфебрильных цифр.
Подъем температуры до высоких значений говорит о вступлении заболевания в период разгара. Лихорадка имеет неправильный или волнообразный характер, продолжается в течение нескольких дней. Приступы лихорадки могут сменяться периодами нормализации температуры или снижения до субфебрильных значений. Такое течение обычно продолжается 2-3 месяца. Лимфатические узлы увеличены, отмечается гепато- и, в особенности, спленомегалия. Печень и селезенка при пальпации умеренно болезненны. При развитии бронхоаденита отмечается кашель. При такой форме нередко присоединяется вторичная инфекция дыхательной системы и развивается пневмония.
С прогрессированием заболевания отмечается усугубление тяжести состояния больного, развивается кахексия, анемия, геморрагический синдром. На слизистых оболочках ротовой полости возникают некротизированные участки. Ввиду значительного увеличения селезенки происходит смещение сердца вправо, тоны его глухие, ритм сокращений ускорен. Отмечается склонность к падению периферического артериального давления. С прогрессированием инфекции формируется сердечная недостаточность. В терминальном периоде больные кахексичны, кожные покровы бледные и истонченные, отмечаются отеки, выражена анемия.
Хронический лейшманиоз протекает латентно, либо с незначительной симптоматикой. Антропонозный висцеральный лейшманиоз может сопровождаться (в 10% случаев) появлением на коже лейшманоидов – мелких папиллом, узелков или пятен (иногда просто участки со сниженной пигментацией), содержащих возбудителя. Лейшманоиды могут существовать годами и десятилетиями.
Кожный зоонозный лейшманиоз (болезнь Боровского)
Распространен в тропическом и субтропическом климате. Инкубационный период его составляет 10-20 дней, может сокращаться до недели и удлиняться до полутора месяцев. В области внедрения возбудителя при этой форме инфекции обычно формируется первичная лейшманиома, первоначально имеющая вид розовой гладкой папулы около 2-3 см в диаметре, в дальнейшем прогрессирующей в безболезненный или малоболезненный при надавливании фурункул. Спустя 1-2 недели в лейшманиоме формируется некротический очаг, и вскоре образуется безболезненное изъязвление с подрытыми краями, окруженное валиком инфильтрированной кожи с обильным отделяемым серозно-гнойного или геморрагического характера.
Вокруг первичной лейшманиомы развиваются вторичные «бугорки обсеменения», прогрессирующие в новые язвы и сливающиеся в единое изъязвленное поле (последовательная лейшманиома). Обычно лейшманиомы появляются на открытых участках кожных покровов, их количество может колебаться от единичной язвы до десятков. Нередко лейшманиомы сопровождаются увеличением регионарных лимфоузлов и лимфангитом (обычно безболезненным). Спустя 2-6 месяцев язвы заживают, оставляя рубцы. В целом заболевание, как правило, длиться около полугода.
Диффузно-инфильтрирующий лейшманиоз
Отличается значительной распространенной инфильтрацией кожи. Со временем инфильтрат регрессирует, не оставляя последствий. В исключительных случаях отмечаются мелкие язвы, заживающие без заметных рубцов. Такая форма лейшманиоза достаточно редка, обычно отмечается у пожилых лиц.
Туберкулоидный кожный лейшманиоз
Наблюдается в основном у детей и молодых людей. При этой форме вокруг послеязвенных рубцов или на них появляются мелкие бугорки, могущие увеличиваться в размерах и сливаться друг с другом. Изъязвляются такие бугорки редко. Язвы при этой форме инфекции оставляют значительные рубцы.
Антропонозная форма кожного лейшманиоза
Характеризуется продолжительным инкубационным периодом, который может достигать нескольких месяцев и лет, а также медленным развитием и умеренной интенсивностью кожных поражений.
Осложнения лейшманиоза
Длительно протекающий лейшманиоз прогрессирует с развитием пневмонии, нефритов, агранулоцитоза, геморрагического диатеза, а также может осложняться гнойно-некротическими воспалениями.
Диагностика лейшманиоза
Общий анализ крови при лейшманиозе показывает признаки гипохромной анемии, нейтропении и анэозинофилии при относительном лимфоцитозе, а также пониженную концентрацию тромбоцитов. СОЭ повышена. Биохимический анализ крови может показать гипергаммаглобулинемию. Выделение возбудителя кожного лейшманиоза возможно из бугорков и язв, при висцеральном – лейшмании обнаруживаются в посеве крови на стерильность. При необходимости для выделения возбудителя производят биопсию лимфоузлов, селезенки, печени.
В качестве специфической диагностики осуществляют микроскопическое исследование, бакпосев на питательной среде NNN, биопробы на лабораторных животных. Серологическая диагностика лейшманиоза проводится с применением РСК, ИФА, РНИФ, РЛА. В периоде реконвалесценции отмечается позитивная реакция Монтенегро (кожная проба с лейшманином). Производится при эпидемиологических исследованиях.
Лечение лейшманиоза
Этиологическое лечение лейшманиоза заключается в применении препаратов пятивалентной сурьмы. При висцеральной форме их назначают внутривенно с нарастанием дозировки на 7-10 дней. В случае недостаточной эффективности терапию дополняют амфотерицином В, вводимым с 5% раствором глюкозы внутривенно медленно. На ранних стадиях кожного лейшманиоза бугорки обкалывают мономицином, сульфатом берберина или уротропином, а также назначают эти препараты в виде мазей и примочек.
Сформировавшиеся язвы являются показанием к назначению мирамистина внутримышечно. Для ускорения заживления язв эффективна лазерная терапия. Препаратами резерва при лейшманиозе являются амфотерицин В и пентамидин, их назначают в случаях рецидивирования инфекции и при резистентности лейшманий к традиционным средствам. Для повышения эффективности терапии можно добавить человеческий рекомбинантный гаммаинтерферон. В некоторых случаях бывает необходимо хирургическое удаление селезенки.
Прогноз и профилактика лейшманиоза
При легко протекающем лейшманиозе возможно самостоятельное выздоровление. Благоприятен прогноз при своевременном выявлении и должных медицинских мерах. Тяжелые формы, инфицирование лиц с ослабленными защитными свойствами, отсутствие лечения значительно ухудшают прогноз. Кожные проявления лейшманиоза оставляют косметические дефекты.
Профилактика лейшманиоза включает меры по благоустройству населенных пунктов, ликвидацию мест расселения москитов (свалок и пустырей, затопленных подвальных помещений), дезинсекцию жилых помещений. Индивидуальная профилактика заключается в использовании репеллентов, других средств защиты от укусов москитов. При обнаружении больного производят химиопрофилактику пириметамином в коллективе. Специфическая иммунная профилактика (вакцинация) производится лицам, планирующим посещение эпидемически опасных районов, а также неимунному населению очагов инфекции.
Антропонозный кожный лейшманиоз
Медицинский эксперт статьи

Антропонозный кожный лейшманиоз (поздноизъязвляющийся, городской) является типичным антропонозом, при котором источником возбудителя служит больной человек. Болеют антропонозным кожным лейшманиозом большей частью жители городов.
 [1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Код по МКБ-10
Что вызывает антропонозный кожный лейшманиоз?
Антропонозный кожный лейшманиоз вызывается Leishmania tropica minor.
Симптомы антропонозного кожного лейшманиоза
Инкубационный период антропонозного кожного лейшманиоза колеблется от 2-4 месяцев до 1-2 лет (возможно удлинение срока до 4-5 лет). По его истечении на месте укуса зараженными москитами (чаще лицо, верхние конечности) появляются основные симптомы антропонозного кожного лейшманиоза – малозаметные единичные, реже множественные бугорки – лейшманиомы. Они проходят три стадии: красного или бурого бугорка (стадия пролиферации), сухой язвы (стадия деструкции) и рубца (стадия репарации). Они медленно увеличиваются и через 3-4 месяца достигают 5-15 мм в диаметре. Цвет их становится красновато-буроватым с синюшным оттенком. После нескольких месяцев бугорки могут постепенно рассосаться и почти бесследно исчезнуть. Однако подобное абортивное течение наблюдается редко. Чаще на поверхности бугорка появляется едва заметное западение и образуется чешуйка, которая превращается затем в плотно прикрепленную к бугорку желтовато-буроватую корочку.
После отпадания или насильственного снятия корки обнаруживается кровоточащая эрозия или неглубокая, часто кратерообразная язва с гладким или мелкозернистым дном, покрытым гнойным налетом. Края язвы неровные, изъеденные, иногда подрытые. На протяжении длительного времени язва покрыта плотной коркой. Через 2-4 месяца после формирования язв постепенно начинается процесс их рубцевания, который заканчивается в среднем через год с момента появления бугорка. Отсюда происходят местные народные названия заболевания – «годовик», «солек», «иыл-ярасы». В некоторых случаях заболевание антропонозный кожный лейшманиоз затягивается на 2 года и более.
Иногда через тот или иной промежуток времени после первой лейшманиомы появляются новые бугорки, которые часто рассасываются, не подвергаясь язвенному распаду, особенно поздние. Поскольку невосприимчивость к суперинвазии развивается лишь через 6 месяцев после заболевания, клиническое течение последовательных лейшманиом почти не отличается от развития первичных.
У некоторых больных, чаще у лиц пожилого возраста, развиваются не ограниченные, а диффузно-инфильтрирующие лейшманиомы. Для них характерны более крупные, довольно резко ограниченные очаги поражения, образующиеся вследствие слияния близко расположенных друг к другу бугорков. Кожа на этих участках резко инфильтрирована и утолщена (в 3-10 раз толще нормальной). Поверхность ее синюшно-красного цвета, слегка шелушащаяся, гладкая или бугристая. На общем инфильтрате могут быть разбросаны отдельные небольшие язвочки, покрытые корочками.
После перенесенного антропонозного кожного лейшманиоза примерно в 10% случаев развивается вялотекущий хронический туберкулоидный кожный лейшманиоз (рецидивный кожный лейшманиоз), клинически напоминающий туберкулезную волчанку, который может длиться десятилетиями. Люди, перенесшие антропонозный кожный лейшманиоз, приобретают иммунитет к этой форме лейшманиоза, но могут заболеть зоонозным кожным лейшманиозом.


![Кожный лейшманиоз. Лейшманиозы Антропонозный кожный лейшманиозЛечение][](https://mymets.ru/wp-content/cache/thumb/9f/2a10928cb4ba89f_320x200.gif)
