Кардиогенный шок возникает при. Кардиогенный шок. «Истинный» кардиогенный шок
Крайняя степень недостаточности сократительной функции сердца или кардиогенный шок: есть ли шансы?


При тяжелой недостаточности сократительной способности левого желудочка падает объем крови, выбрасываемый сердцем в артериальную сеть. Обычно он настолько мал, что не может быть компенсирован сопротивлением сосудов, и кровоснабжение всех органов снижается до критического минимума.
Такое состояние названо кардиогенным шоком. Его диагностируют при инфаркте миокарда, выраженном нарушении ритма, миокардите, а также при остром нарушении внутрисердечной гемодинамики при пороках. Пациентам требуется срочная врачебная помощь в стационарных условиях.
Причины развития кардиогенного шока
Развитие шока из-за неспособности сердца прокачивать кровь в артерии является основной причиной смерти от инфаркта миокарда. Но подобное осложнение бывает и при других болезнях сердца и сосудов:
- комбинированные пороки развития,
- миокардиопатии,
- воспаление миокарда,
- опухоль сердца,
- токсическое поражение сердечной мышцы,
- тяжелая аритмия,
- травма,
- закупорка легочной артерии тромбом или эмболом.
При возникновении шокового состояния на фоне инфаркта миокарда выделены такие факторы риска:
- пожилые пациенты,
- имеется сахарный диабет,
- обширная зона некроза, более 40% левого желудочка,
- трансмуральный инфаркт (проникает во всю стенку сердца),
- на ЭКГ есть нарушения в 8 или 9 отведениях,
- на ЭхоКГ обнаружена большая зона снижения движений стенки,
- повторный инфаркт с аритмией,
- тампонада сердца.
 Рекомендуем прочитать статью об осложнениях инфаркта миокарда. Из нее вы узнаете о стадиях патологии и классификации ранних и поздних осложнений, методах лечения и профилактики.
Рекомендуем прочитать статью об осложнениях инфаркта миокарда. Из нее вы узнаете о стадиях патологии и классификации ранних и поздних осложнений, методах лечения и профилактики.
А здесь подробнее о последствиях инфаркта, перенесенного на ногах.
Классификация патологии
В зависимости от причин кардиогенный шок может принимать форму рефлекторного, истинного и аритмического. Первая и последняя больше относятся к коллапсу, их течение легче, а шансы на восстановление гемодинамики гораздо выше.
Рефлекторный
Связан с болевым синдромом, раздражением рецепторов на задней стенке левого желудочка. Рефлекторно это вызывает падение артериального давления из-за резкого расширения сосудов. Считается самым легким из шоковых состояний, так как после купирования боли состояние пациентов быстро восстанавливается, растет давление крови. Опасен только в случае несвоевременной диагностики и отсутствия лечения инфаркта, способен перейти в истинный шок.

Истинный при инфаркте
Возникает при обширном некрозе миокарда, если площадь поражения близка к 40%, то реакция сердечной мышцы на сосудосуживающие препараты отсутствует. Такая патология названа ареактивным истинным кардиогенным шоком, для пациента практически не остается шансов на излечение.
Пониженное кровоснабжение органов приводит к таким последствиям:
- нарушению циркуляции крови,
- формированию тромбов в сосудах,
- понижению функционирования головного мозга,
- острой недостаточности печени и почек,
- образованию эрозий или язв в пищеварительном тракте,
- пониженному насыщению крови кислородом,
- застою в легочной системе,
- сдвигу реакции крови в кислую сторону.
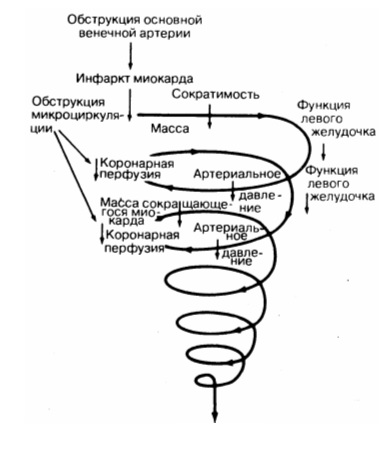
Особенностью прогрессирования шока является образование «замкнутого круга»: низкое давление ухудшает кровоток в венечных сосудах, приводит к распространению области инфаркта, что вызывает падение сократительной функции и усиливает признаки шока.
Аритмический
Ослабление сердечной деятельности в таком случае возникает на фоне низкой или очень высокой частоты пульса. Это бывает при полной блокаде проведения сердечных импульсов от предсердий к желудочкам или при приступе желудочковой тахикардии, фибрилляции предсердий. Если удается нормализовать ритмичность сокращений, то можно восстановить основные гемодинамические показатели.
Симптомы развития шока
Больные при нарастании кардиогенного шока заторможены, но бывают краткие эпизоды двигательного возбуждения. Сознание постепенно ослабевает, имеются жалобы на головокружение, потемнение в глазах, частое и нерегулярное сердцебиение. Возникает боль за грудиной, холодный пот.
Кожные покровы бледнеют и приобретают синюшно-серый оттенок, ногти цианотичные, при надавливании белое пятно исчезает дольше 2 секунд. Пульс на запястье слабый или отсутствует, давление падает ниже 90 мм рт. ст. (систолическое), тоны сердца глухие, аритмия. Характерным признаком недостаточности сердечной деятельности является ритм галопа.

При тяжелом течении нарастают признаки отека легких:
- клокочущее дыхание;
- приступы удушья;
- кашель с мокротой розоватого цвета;
- сухие и мелкопузырчатые влажные хрипы в легких.
При образовании эрозий желудка и кишечника пальпация живота становится болезненной, возникают боли в эпигастральной области, рвота с кровью, застойные явления приводят к увеличению печени. Типичным проявлением шока является понижение выделения мочи.
Смотрите на видео о кардиогенном шоке и его проявлениях:
Методы диагностики
Главными признаками кардиогенного шока считают:
- систолическое давление до 90, а пульсовое – менее 20 мм рт. ст.,
- выделение мочи за час не превышает 20 мл,
- нарушение сознания,
- цианоз конечностей,
- слабый пульс,
- холодный пот.
 ЭКГ при диагностике кардиогенного шока
ЭКГ при диагностике кардиогенного шока
Данные дополнительных методов исследования:
- Анализ крови – повышен билирубин, мочевина, креатинин. Гипергликемия (высокий уровень глюкозы) как декомпенсация или первые признаки сахарного диабета, реакция на выброс гормонов стресса.
- Коагулограмма – увеличена свертывающая активность крови.
- ЭКГ и ЭхоКГ – признаки обширного некроза сердечной мышцы.
Варианты лечения
Целью медицинской помощи при кардиогенном шоке является повышение артериального давления для того, чтобы не допустить гибели клеток жизненно важных органов.
Неотложная помощь
Введение препаратов для стабилизации кровообращения начинают еще до транспортировки больного в стационарное отделение и не прекращают до получения эффекта. Основными средствами для этого могут быть: Добутамин, Дофамин и Норадреналин. Одновременно проводится интенсивная обезболивающая и антиаритмическая терапия. Показаны ингаляции кислорода и окиси азота (снятие боли).
Лекарственная терапия
После поступления в палату интенсивной терапии или реанимацию продолжается введение сосудосуживающих препаратов, которое дополняется внутривенными инфузиями заменителей плазмы (Реополиглюкин, поляризующая смесь), инъекциями Гепарина, Преднизолона.
Для восстановления ритма используют чаще 10% раствор Лидокаина в дозе 100 — 120 мг, он помогает также повысить устойчивость миокарда к гипоксии. При помощи капельниц восстанавливают нарушение содержания электролитов крови и кислотно-щелочного баланса.
Хирургическое вмешательство
Если проведенная медикаментозная терапия оказалась мало результативной, а это встречается примерно в 80% случаев, то рекомендуется внутриартериальная баллонная контрпульсация. При этом методе в грудной отдел аорты через бедренную артерию проводится катетер, баллончик которого движется синхронно сокращениям сердца, усиливая его насосную функцию.
Основным средством, которое может существенно понизить риск смертельного исхода, является пластика коронарных артерий. При закупорке трех основных сосудов, питающих миокард, проводится срочное шунтирование.
Наблюдение
Все лечебные мероприятия проводятся строго под контролем величин артериального давления, пульса, выделения мочи. При помощи катетера, введенного в легочную артерию, может быть определен такой показатель, как давление заклинивания легочных капилляров, по нему можно ориентироваться для оценки преднагрузки на сердечную мышцу. ЭхоКГ и ангиография позволяют исследовать объем сердечного выброса.
Прогноз
Благоприятный прогноз может быть при рефлекторном кардиогенном шоке в случае ликвидации болевого синдрома, или аритмогенном, после восстановления нормальных сердечных сокращений. Если шок возникает на фоне обширного поражения сердца, особенно в ареактивной форме, то смертность в таких случаях чрезвычайно высокая.
 Рекомендуем прочитать статью о симптомах инфаркта миокарда у мужчин. Из нее вы узнаете о причинах развития патологии, классификации заболевания, методах лечения и профилактики.
Рекомендуем прочитать статью о симптомах инфаркта миокарда у мужчин. Из нее вы узнаете о причинах развития патологии, классификации заболевания, методах лечения и профилактики.
А здесь подробнее о внезапной коронарной смерти.
Кардиогенный шок – это крайняя степень недостаточности сократительной функции сердца. Он осложняет течение обширного инфаркта, может быть вследствие болевого синдрома, аритмии. Проявления связаны со слабым поступлением крови из левого желудочка в артериальную сеть. Основной признак – систолический показатель давления ниже 90 мм рт. ст.
При истинном кардиогенном шоке на введение препаратов для сужения сосудов обычно отмечается слабая реакция, поэтому для спасения жизни пациента может потребоваться экстренная операция.

Острая сосудистая недостаточность, или сосудистый коллапс, может возникнуть в любом возрасте, даже у самых маленьких. Причины могут заключаться в отравлении, обезвоживании, кровопотере и прочих. Симптомы стоит знать, чтобы отличить от обморока. Своевременная неотложная помощь спасет от последствий.

В зависимости от времени наступления, а также сложности различают такие осложнения инфаркта миокарда: ранние, поздние, острого периода, частые. Их лечение непростое. Чтобы их избежать, поможет профилактика осложнений.

Применяются негликозидные кардиотоники для выведения из состояния шока, для возобновления работы сердца. Поскольку синтетические препараты довольно сильно влияют на организм, их применяют в условиях стационара. Существует определенная классификация кардиотоников.

Зачастую аритмия и инфаркт неразрывно сопровождают друг друга. Причины появления тахикардии, мерцательной аритмии, брадикардии кроются в нарушении сократительной способности миокарда. При усилении аритмии проводится стентирование, а также купирование желудочковых аритмий.

Существуют различные причины, из-за которых может развиться острая сердечная недостаточности. Также выделяют и формы, в том числе легочную. Симптомы зависят от первоначального заболевания. Диагностика сердца обширная, лечение необходимо начать незамедлительно. Только интенсивная терапия поможет избежать смерти.

Если выявлена сердечная недостаточность, осложнения без лечения станут закономерным продолжением патологии. Особенно они опасны при хронической форме, поскольку при острой больше шансов на восстановление нормальной сердечной деятельности.

Назначается препарат Дизапирамид не так часто, поскольку он сравнительно дорогой. Применение простое. Показания к назначению – аритмия. Инструкция указывает, что при беременности и наличия определенных заболеваний его применять нельзя. Есть более дешевые аналоги.

Показаниями для проведения баллонной контрпульсации становится подготовка к операции, а также другие проблемы с сердцем. Имеются противопоказания для введения внутриаортальной процедуры.

Еще у плода может быть диагностирована гипоплазия отделов сердца. Это тяжелый синдром сердечной недостаточности может быть как левых, так и правых отделов. Прогноз неоднозначный, у новорожденных будет несколько операций.
Насколько опасен кардиогенный шок?
Дата публикации статьи: 04.08.2018
Дата обновления статьи: 26.06.2019
Автор: Дмитриева Юлия (Сыч) – практикующий врач-кардиолог
Кардиогенный шок – это состояние острой недостаточности левого желудочка, которое является осложнением после перенесенного инфаркта миокарда и представляет для человека смертельную опасность. Это состояние, которое требует экстренных реанимационных мер. Даже в случае своевременной медицинской помощи вероятность наступления смерти остается высокой.
Клиника кардиогенного шока опасна своими необратимыми последствиями, которые прогрессируют с большой скоростью. Сердце не выполняет свою главную задачу – не обеспечивает ткани и органы организма питательными веществами, переносимыми вместе с кровотоком. Из-за гипоперфузии (нарушении микроциркуляции крови) в лишенных питания тканях происходят деструктивные и дегенеративные изменения, ведущие к их полному отмиранию.
Факторы риска и причины развития
Самым непрогнозируемым периодом в отношении развития этого осложнения являются первые часы после перенесенного инфаркта. Все это время больной должен находиться в условиях реанимации под пристальным наблюдением медиков.
Среди факторов риска, которые приводят к развитию этого состояния, в кардиологии выделяют:
- Отравление кардиотоническими средствами, стимулирующими сократительную деятельность сердца.
- Инфаркт миокарда, перенесенный ранее.
- Нарушения функции проводимости сердца.
- Сахарный диабет.
- Большая площадь поражения, затрагивающая все оболочки миокарда (трансмуральный инфаркт).
- Нарушения нормального сердечного ритма, связанные с преждевременным сокращением желудочков.
Этиология возникновения кардиогенного шока помимо острого инфаркта миокарда связана со следующими патологиями:
- нарушение строения сосудистой стенки между желудочками (аневризма межжелудочковой перегородки или ее разрыв);
- патологическое утолщение стенки левого желудочка (гипертрофическая кардиомиопатия);
- воспаление среднего слоя миокарда – миокардита;
- нарушения функционирования клапанного аппарата и крупных сосудов (клапанная недостаточность, аортальный стеноз);
- клапанный пневмоторакс (скопление воздуха в области плевры);
- тампонада желудочков выпотом;
- кровотечение внутри сердца;
- перикардит (воспаление околосердечной сумки инфекционного генеза);
- закупоривание просвета ствола легочной артерии эмболом (сгустком).
Коллапс, или рефлекторный шок – это одна из разновидностей шокового состояния отличного от истинного кардиошока. Рефлекторная форма считается наиболее благоприятной для лечения, так как при своевременно оказанной помощи удается восстановить нормальное функционирование сердечной деятельности и гемодинамику.
В случае с кардиогенным шоком, большинство реанимационных мероприятий, согласно статистическим данным, заканчиваются летальным исходом. Шоковое состояние характеризуется снижением насосной функции в результате тяжелого повреждения миокарда. При коллапсе первичное значение имеет острая сосудистая недостаточность и снижение тонуса сосудов. Это реакция организма на болевой синдром, вызванный инфарктом. Раздражение интерорецепторов левого желудочка провоцирует увеличение отверстий сосудов за счет расширения их стенок, что приводит к резкому падению АД.
Кардиогенный шок также сопровождается снижением венозного и артериального давления (АД), уменьшением объема крови, циркулирующей в организме. Отличием является то, что при кардиошоке эти отклонения напрямую связаны не с болевым шоком, а с падением ударного и минутного выброса в результате снижения сократительной активности.
При дифференциальной диагностике следует отличать от коллапса кардиопульмональный травматологический шок. Он имеет две фазы – эректильную (возбуждения) и торпидную (торможения). В этом случае шоковое состояние развивается не от кардиологических патологий, а от тяжелых травм, сопровождающихся массивной кровопотерей в результате внешнего механического повреждения.
Симптомы
Клиническая картина кардиогенного шока характеризуется следующими проявлениями:
- кожные покровы бледнеют, носогубный треугольник приобретает характерный для нарушений кровообращения цвет – серый или синюшный;
- холодные конечности, усиленное потоотделение;
- сердцебиение частое (свыше 100 ударов в минуту) при этом пульс слабый, нитевидной формы;
- АД снижается до критических отметок – систолическое ниже 90 мм. рт. столба, диастолическое ниже 30 мм. рт. cтолба;
- падение пульсового давления до 20-25 мм. рт. столба и ниже;
- снижение температуры тела (ниже 35,5 градусов);
- при дыхании прослушиваются хрипы, характер дыхания – поверхностный;
- уменьшение выделяемой мочи до 20 мл в час (олигурия) или полное прекращение процесса мочевыделения (анурия);
- возможен кашель с пенистой мокротой;
- болевые ощущения сосредоточены в области грудной клетки, распространяющиеся в область верхнего плечевого пояса и рук;
- полная утрата сознания, коматозное состояние, заторможенность, иногда этому предшествует кратковременный период возбуждения.
Классификация
Классификация шокового состояния предполагает его разделение на три степени тяжести, учитывая клинические проявления каждой из них (см. таблицу):
По характеру течения выделяют следующие патогенетические формы кардиогенного шока:
- Рефлекторный шок (коллапс) возникает как реакция на болевые ощущения. Эта форма имеет относительно легкое течение и лучше всего поддается терапии. Для того, чтобы предотвратить развитие коллапса и восстановить гемодинамику используют вазопрессорные средства.
- Аритмический шок вызван нарушениями нормального ритма сердечной деятельности и сбоем в функционировании проводящей системы миокарда. Варианты течения этой формы определяются аритмическими нарушениями – патологическим ускорением или, наоборот, замедлением сокращений сердца в единицу времени. Восстановление синусового ритма происходит после нормализации объема сердечного выброса.
- Истинный кардиогенный шок – опасное состояние с неблагоприятным прогнозом по количеству летальных исходов. Механизм развития кардиошока заключается в прогрессивном поражении больших по площади участков сердечной мышцы, что приводит к развитию острой левожелудочковой недостаточности и заполнению легочных альвеол жидкостью (кардиогенный отек легких).
- Ареактивный шок имеет схожую патофизиологию с истинным кардиогенным, по характеру течения более тяжелый и продолжительный, так как выраженные нарушения гемодинамики не поддаются купированию даже специальными препаратами.
- Шок, вызванный разрывом миокарда, сопровождается серьезным нарушением сократительной способности сердечной мышцы. Его патогенез будет обусловлен характером разрыва (наружный или внутренний). Наружный разрыв миокарда приводит к скоплению крови между слоями перикарда и препятствует нормальным сократительным движениям. При внутреннем разрыве деформируются такие структуры сердца как — папиллярные мышцы и межжелудочковая перегородка.
Способы диагностики
Постановка диагноза при физикальном обследовании больного в момент первичного осмотра выполняется на основании следующих диагностических критериев: уровень АД, анализ дыхательной деятельности, прослушивание тонов сердца, определение характера пульса, цвета кожных покровов и особенностей болевого синдрома.
Только после оказания неотложной помощи и стабилизации процесса кровообращения осуществляют комплексную диагностику в условиях стационара больницы.
Для этого применяют следующие методы:
- гемостазиограмма – изучение функционирования системы свертывания крови;
- пульсоксиметрия – определение степени насыщения крови кислородом;
- биохимический анализ крови на электролиты – оценка электропроводности и химического состава;
- анализ крови на сердечные ферменты, так как при повреждении сердечной мышцы их содержание в сыворотке крови значительно увеличивается;
- определение газового состава крови необходимо для принятия решения о проведении процедуры вентиляции легких;
- рентгенография грудной клетки выполняется для того, чтобы оценить застойные процессы в малом кругу кровообращения, выявить признаки отека легких;
- коронарная ангиография – метод исследования кровеносных сосудов, при котором в полость артерии вводят рентгеноконтрастное вещество, чтобы выявить участки повреждений;
- электрокардиография (ЭКГ) диагностирует стадию инфаркта, характер очаговых поражений, их расположение, глубину некроза, его масштаб;
- эхокардиография (УЗИ сердца) и компьютерная томография выполняются для оценки объема сердечного выброса, сократительной функции, исследование тканей и сердечных структур.
Неотложная помощь
В первую очередь нужно вызвать неотложку, после чего принять меры экстренной помощи.
Доврачебная помощь, оказанная вовремя и по правилам реаниматологии, повышает шансы на благоприятный исход.
Алгоритм действий при оказании неотложной помощи:
- Больной должен лежать на твердой поверхности с приподнятыми вверх ногами для улучшения притока крови.
- Следует расстегнуть одежду, стесняющую дыхательные движения, так чтобы грудная клетка, живот были максимально свободны.
- Следите за тем, чтобы в помещение поступал свежий воздух, чаще проветривайте, при наличии кислородной подушки используйте ее.
- Обеспечьте неподвижность пострадавшему, до приезда врачей не давайте медицинские препараты и питье.
- Если наблюдается остановка сердечной деятельности, то начинайте непрямой массаж сердца в сочетании с искусственным дыханием.
Дальнейшая ургентная (неотложная) терапия выполняется врачами скорой помощи и может включать в себя следующие действия:
- проведение оксигенотерапии (кислородные ингаляции);
- электрическая стимуляция миокарда;
- электрическая дефибрилляция сердца при нарушениях ритма желудочковых комплексов;
- мониторинг процесса образования мочи (установка специального катетера);
- подключение аппарата, выполняющего искусственную вентиляцию легких при остановке дыхательной деятельности.
Кардиогенный шок не свойственен детям, но у ребенка с врожденным пороком сердца может развиваться сердечная недостаточность, что становится причиной нарушения сократительной активности. В этом случае алгоритм действий аналогичен тому, который описан для взрослых людей. В качестве медикаментозной терапии используют препараты, улучшающие сократительную функцию сердца.
Медикаментозная терапия
Принцип терапии лекарственными препаратами заключается в достижении стабильных показателей АД и пульсового давления, нормализации объема циркулирующей крови и сердечного выброса.
Медикаментозная терапия включает использование следующих групп препаратов:
- анальгетики наркотического действия (промедол, морфин, дроперидол) для купирования болевого приступа;
- вазопрессорная и инотропная инфузионная терапия допамином, добутамином, норадреналином (норэпинефрином), адреналином для стимуляции сократительной активности, повышения уровня АД;
- диуретики, оказывающие быстрое мочегонное действие (фуросемид, буметанид, торасемид, лазикс) для прекращения развития отека легких;
- антикоагулянты (эноксапарин, гепарин, альтеплаза, ретеплаза) для активации тромболизиса – процесса рассасывания и устранения тромбов из кровяного русла;
- сердечные гликозиды (строфантин, коргликон, коргликард) для увеличения ударного объема сердца и стимуляции сократительной функции;
- ингибиторы фосфодиэстеразы (амринон, эноксимон, милринон) используют при толерантности организма к катехоламинам для достижения положительного инотропного эффекта (роста силы сокращений миокарда) и увеличения минутного объема крови.
Хирургическое вмешательство
Хирургические методы лечения показывают свою наибольшую эффективность в первые часы после наступления инфаркта миокарда. К этим способам прибегают в случае, когда консервативная терапия не приносит результата. Тогда в срочном порядке принимают решение о проведении хирургической операции. Оперативное вмешательство, проведенное в течение первых восьми часов, значительно повышает шансы пациента на благоприятный исход.
Для того чтобы «обойти» участки поражения и восстановить гемодинамику выполняют аортокоронарное шунтирование. Проблема поврежденных сосудов и питания сердца решается при помощи создания новых путей для кровотока – шунтов.
При патологическом сужении просвета артерий или их полной закупорке проводят баллонную ангиопластику с использованием специальных приспособлений для проникновения в узкие участки. В артерию вводят тонкий катетер с баллоном и стентом вокруг него (металлическая сеточка), затем под давлением раздувают их, что восстанавливает прежний диаметр просвета артерии. Катетер удаляют, а стент в расправленном виде остается внутри артерии и поддерживает заданную форму.
Прогноз
В состоянии кардиогенного шока шансы выжить напрямую зависят от степени его тяжести и времени начала реанимационных мероприятий. К сожалению, прогноз выживаемости неблагоприятен: больше половины пациентов (70%) умирают в первые часы, 20% могут прожить пару дней и только 10% пациентов остается в живых.
Но даже из этого числа лишь единицы вернутся к привычному образу жизни, так как необратимые поражения, полученные в состоянии кардиошока очень серьезны. Смертность после перенесенного шока возникает от прогрессирующей сердечной недостаточности, тромбоза, повторного инфаркта или ишемического инсульта и т.п.
Основная рекомендация врачей для людей с патологиями, которые опасны высоким риском развития инфаркта (например, артериальная гипертензия, атеросклероз сосудов, тромбоз вен и др.) – коррекция образа жизни, комплексное лечение основного заболевания и профилактика осложнений при помощи медикаментозных средств.
Кардиогенный шок возникает при. Кардиогенный шок. «Истинный» кардиогенный шок
1. Истинный кардиогенный шок:
• адекватное обезболивание;
• симпатомиметики;
• фибринолитические препараты и гепарин;
• низкомолекулярные декстраны (реополиглюкин);
• нормализация КЩС;
• вспомогательное кровообращение (контрпульсация).
2. Рефлекторный шок:
• адекватное обезболивание;
• прессорные препараты;
• коррекция ОЦК.
3. Аритмический шок:
• адекватное обезболивание;
• электроимпульсная терапия;
• электростимуляция сердца;
• антиаритмические препараты.
4. Ареактивный шок:
• адекватное обезболивание;
• симптоматическая терапия.
Так как терапия различных видов кардиогенного шока не является принципиально отличной от лечения осложнений ОИМ, а лишь его дополняет, остановимся на некоторых отдельных вопросах.
Истинный кардиогенный шок
Основная сложность лечения истинного кардиогенного шока заключена в патогенезе — 40% и более миокарда левого желудочка погибло. Как оставшиеся живые 60% заставить работать в режиме двойной нагрузки, при условии, что гипоксия, неизбежный спутник любого шокового состояния, сама по себе является мощным стимулятором работы сердца? Вопрос сложный и на сегодняшний день до конца не решенный. Логично начинать лечение с сердечных гликозидов, но в эксперименте и в клинике доказано, что их эффективность при данной патологии минимальна. Гормоны. Их минимальный и довольно кратковременный клинический эффект можно уловить только при использовании субмаксимальных доз на уровне 2000 —3000 мг преднизолона или его аналогов. Чем реально можно помочь больному пережить острейшую фазу истинного кардиогенного шока?
Единственной группой препаратов, обладающих определенным положительным эффектом при данной патологии, являются симпатомиметики. Препараты данной группы оказывают специфическое воздействие на сердечно-сосудистую систему: повышают тонус кровеносных сосудов в системе микроциркуляции (это создает дополнительное сопротивление работе сердца!) и стимулируют бета-рецепторы сердца, вызывая развитие положительного инотроп-ного и хронотропного эффектов. Главная задача врача при использовании препаратов данной группы — подобрать такую дозу и такой препарат, чтобы положительное воздействие на сердце перекрывало отрицательное действие на систему микроциркуляции.
Препаратом выбора при лечении истинного кардиогенного шока является допмин (дофамин, допамин). Он представляет собой симпатомиметический амин, который, очевидно, в организме является предшественником норадреналина. Допмин в малых дозах стимулирует сердечные бета-рецепторы, вызывая заметный инотроп-ный эффект с возрастанием УО, но без увеличения ЧСС. Потребность миокарда в кислороде на фоне использования малых доз допмина возрастает, но в то же время и полностью компенсируется за счет увеличения коронарного кровотока. Воздействие допмина на кровеносные сосуды полностью отличается от действия других сим-патомиметиков. В малых дозах он расширяет кровеносные сосуды почек (профилактика преренальной формы ОПН) и кишечника, в то же время, тонус других кровеносных сосудов, таких, как вены кожи и мышц, остается неизменным. Общая резистентность периферического кровообращения несколько понижается, но тахикардия не развивается, так как увеличенный объем сердца компенсирует понижение резистентности.
Допамин выпускается в ампулах по 5 мл, содержащих в 1 мл 40 мг активного вещества. Вводят допмин в/в, капельно, обычно в дозе от 2 до 10 мкг/кг/мин, предварительно содержимое ампулы (200 мг) разводят в 400 мл реополиглюкина или 400 мл 5—10% р-ра глюкозы или 400 мл изотонического р-ра натрия хлорида (допмин нельзя смешивать со щелочными растворами). Такое разведение создает концентрацию допмина 500 мкг/ 1 мл или 25 мкг/1 капля. Зная это, нетрудно расчитать необходимую скорость введения препарата в кап./мин.
Примечание. 1 мл раствора содержит 20 капель. При скорости вливания 2—4 мкг/(кг • мин.) дофамин оказывает положительное действие на бета1-адренорецепторы, стимулируя сократительную способность миокарда и дофаминовые рецепторы в почках, что увеличивет почечный кровоток (В. В. Руксин, 1994).
При скорости инфузии 4—10 мкгкг*мин. проявляется стимулирующее действие препарата на бета2-адренорецепторы, что приводит к расширению периферических артерий (снижению постнагрузки) и дальнейшему нарастанию сердечного выброса. При данной дозировке происходит заметное увеличение МОС, без какого-либо увеличения АД и ЧСС и нормализации почечного кровотока.
При скорости введения свыше 20 мкгкг*мин. превалируют альфа-стимулирующие эффекты, нарастает ЧСС и постнагрузка, а сердечный выброс снижается.
Подбор необходимого количества препарата осуществляется индивидуально. Инфузии производят непрерывно в течение от нескольких часов до 3—4 суток. Среднесуточная доза обычно 400 мг (у больного массой 70 кг).
Что такое кардиогенный шок, неотложная помощь пострадавшему

 Кардиогенный шок характеризуется устойчивым падением артериального давления. Верхнее давление при этом падает ниже 90 мм.рт.ст. В большинстве случаев такая ситуация возникает как осложнение инфаркта миокарда и к ее возникновению следует быть готовыми, чтобы помочь сердечнику.
Кардиогенный шок характеризуется устойчивым падением артериального давления. Верхнее давление при этом падает ниже 90 мм.рт.ст. В большинстве случаев такая ситуация возникает как осложнение инфаркта миокарда и к ее возникновению следует быть готовыми, чтобы помочь сердечнику.
Возникновению кардиогенного шока способствует сердечная недостаточность (особенно по левожелудочковому типу), при которой страдают множество клеток миокарда. Насосная функция сердечной мышцы (особенно левого желудочка) нарушается. В результате начинаются проблемы у органов-мишеней.
В первую очередь попадают в опасные условия почки (кожа явно бледнеет и повышается ее влажность), ЦНС, происходит отек легких. Длительное сохранение шокового состояния неизменно приводит к смерти сердечника.
В связи с важностью, кардиогенный шок мкб 10 выделен в отдельный раздел – R57.0.
Что такое кардиогенный шок
Кардиогенный шок – причины
Более восьмидесяти процентов всех случаев кардиогенного шока – это значительное снижение артериального давления при инфаркте миокарда (ИМ) с тяжелым повреждением левого желудочка (ЛЖ). Для подтверждения возникновения кардиогенного шока должно быть повреждено более сорока процентов объема миокарда ЛЖ.
Гораздо реже (около 20%), кардиогенный шок развивается из-за острых механических осложнений ИМ:
- острой недостаточности митрального клапана из-за разрыва сосочковых мышц;
- полного отрыва сосочковых мышц;
- разрывов миокарда с образованием дефекта МЖП (межжелудочковая перегородка);
- полного разрыва МЖП;
- тампонада сердца;
- изолированного правожелудочкового ИМ;
- острой сердечной аневризмы или псевдоаневризмы;
- гиповолемии и резкого снижения сердечной преднагрузки.

Частота встречаемости кардиогенного шока у больных с острым ИМ составляет от 5 до 8%.
Факторами риска по развитию данного осложнения считают:
- переднюю локализацию инфаркта,
- наличие у пациента в анамнезе перенесенных инфарктов,
- пожилой возраст больного,
- наличие фоновых заболеваний:
- сахарный диабет,
- хроническая почечная недостаточность,
- тяжелые аритмии,
- хроническая сердечная недостаточность,
- систолическая дисфункция ЛЖ (левый желудочек),
- кардиомиопатии и т.д.
Виды кардиогенного шока
- истинным;
- рефлекторным (развитие болевого коллапса);
- аритмогенным;
- ареактивным.

Истинный кардиогенный шок. Патогенез развития
 Для развития истинного кардиогенного шока необходима гибель более 40% клеток миокарда ЛЖ. При этом оставшиеся 60% должны начать работать при двойной нагрузке. Возникающее сразу после коронарной атаки критическое уменьшение системного кровотока стимулирует развитие ответных, компенсаторных реакций.
Для развития истинного кардиогенного шока необходима гибель более 40% клеток миокарда ЛЖ. При этом оставшиеся 60% должны начать работать при двойной нагрузке. Возникающее сразу после коронарной атаки критическое уменьшение системного кровотока стимулирует развитие ответных, компенсаторных реакций.
Вследствие активации симпато-адреналовой системы, а также действия глюкокортикостероидных гормонов и ренин-ангиотензин-альдостероновой системы, организм пытается увеличить артериальное давление. Благодаря этому, на первых этапах кардиогенного шока поддерживается кровоснабжение в коронарной системе.
Однако активация симпато-адреналовой системы приводит к появлению тахикардии, усилению сократительной деятельности сердечной мышцы, увеличению кислородных потребностей миокарда, спазму сосудов микроциркуляторного русла и возрастанию сердечной постнагрузки.
Возникновение генерализированного микрососудистого спазма способствует усилению свертываемости крови и создает благоприятный фон для возникновения ДВС-синдрома.
В результате нарушения кровоснабжения уменьшается почечный кровоток и развивается почечная недостаточность. Задержка организмом жидкости приводит к увеличению объема циркулирующей крови и возрастанию сердечной преднагрузки.
Читайте также по теме
Нарушение расслабления ЛЖ в диастолу способствует быстрому повышению давления внутри левого предсердия, венозному полнокровию легких и их отеку.
Формируется «порочный круг» кардиогенного шока. То есть, помимо компенсаторного поддержания коронарного кровотока, происходит усугубление уже имеющейся ишемии и утяжелению состояния больного.
Патогенез развития рефлекторных кардиогенных шоков
 Основой для развития данного вида шока является интенсивный болевой синдром. Выраженность боли при этом, может не соответствовать истинной тяжести поражения сердечной мышцы.
Основой для развития данного вида шока является интенсивный болевой синдром. Выраженность боли при этом, может не соответствовать истинной тяжести поражения сердечной мышцы.
В отличие от истинного кардиогенного шока, при своевременной медицинской помощи болевой синдром достаточно легко купируется введением анальгезирующих и сосудистых препаратов, а также проведением инфузионной терапии.
Осложнением рефлекторных кардиогенных шоков является нарушение тонуса сосудов, увеличение капиллярной проницаемости и появление дефицита объема циркулирующей крови за счет пропотевания плазмы из сосуда в интерстиций. Данное осложнение приводит к снижению притока крови к сердцу.
Как развивается аритмогенный шок
Наиболее распространенными причинами данного типа шока считают:
- пароксизмальную тахиаритмию;
- желудочковую тахикардию;
- атриовентрикулярную блокаду второй-третьей степени;
- синоатриальную блокаду;
- синдром слабости синусового узла.
Развитие ареактивного кардиогенного шока
В основе патогенеза ареактивного шока лежит сниженная способность сердечной мышцы сокращаться. В результате этого нарушается микроциркуляция, газообмен и развивается диссеминированное внутрисосудистое свертывание крови.
Ареактивный шок характеризуется:
- высоким риском летального исхода;
- полным отсутствием реакции на введение пациенту прессорных аминов;
- наличием парадоксальной пульсации сердечной мышцы (выбухание, а не сокращение поврежденной части миокарда в период систолы);
- значительным увеличением потребности сердца в кислороде;
- быстрому увеличению ишемической зоны в миокарде;
- возникновением или нарастанием симптоматики легочного отека, в ответ на введение вазо-активных средств и повышение артериального давления.
Кардиогенный шок – симптомы
Ведущими симптомами кардиогенного шока являются: 
- боль (высокоинтенсивная, широко иррадиирующая, жгучего, сжимающего, давящего или «кинжального характера»). Кинжальная боль наиболее специфична для медленных разрывов сердечной мышцы);
- уменьшение артериального давления (показательно резкое снижение систолического АД менее 90 мм.рт.ст., а среднего АД менее 65-ти и необходимость применения вазопрессорных лекарственных средств, для того, чтобы поддерживать АД. Среднее АД рассчитывается исходя из формулы = (2 диастолических АД + систолическое)/3). У пациентов с тяжелой артериальной гипертензией и исходным высоким давлением, уровень систолического АД при шоке может быть более 90-та;
- тяжелая одышка;
- появление нитевидного, слабого пульса, тахикардии более ста ударов в минуту или брадиаритмии менее сорока уд/мин;
- нарушения микроциркуляции и развития симптомов тканевой и органной гипоперфузии: похолодания конечностей, появления липкого холодного пота, бледности и мраморности кожных покровов, почечной недостаточности с олигоурией или анурией (снижение объема или полное отсутствие мочи), нарушения кислотно-щелочного равновесия крови и возникновения ацидоза;
- глухость сердечных тонов;
- нарастающая клиническая симптоматика легочного отека (появление влажных хрипов в легких).
Также могут отмечаться нарушения сознания (появление психо-моторного возбуждения, выраженной заторможенности, ступора, потери сознания, комы), спавшиеся, ненаполненные периферические вены и положительный симптом белого пятна (появление белого, длительно не исчезающего пятна на коже тыльной стороны кисти или стопы, после легкого надавливания пальцем).



