Что такое тэла и как спасают жизни при тромбоэмболии легочной артерии? Тромбоэмболия легочной артерии: как защититься от внезапного «удара»? Тромбоэмболия мелких ветвей легочной артерии мкб 10.
Тромбоэмболия легочной артерии — симптомы, диагностика и лечение
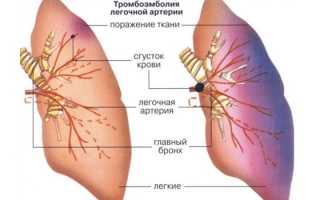
Тромбоэмболия — серьезное состояние, которое угрожает жизни человека. В организме происходит закупорка легочной артерии или ее ветвей эмболом (тромбом). ТЭЛА – аббревиатура, которой кратко обозначается эта патология. По МКБ-10 она имеет код I.26 и относится к группе легочных эмболий.
Что такое ТЭЛА
Чаще патология выступает осложнением тромбоза вен нижних конечностей, хотя эмбол может попадать в легочную артерию из любой вены. Механизм развития такой тромбоэмболии:
- В результате патологических процессов в сосуде образуется тромб.
- Он отрывается от стенки, перемещается по кровяному руслу и попадает в легочную артерию или ее ветви.
- Из-за закупорки появляются вентилируемые участки легочной ткани, через которые не проходит кровь.
- В очаге поражения закупориваются бронхи. В них образуются ателектазы легочной ткани.
- Количество кислорода, поступающего с вдыхаемым воздухом, уменьшается. Происходит инфаркт легкого.
- Нарастает правожелудочковая недостаточность. Из-за недостатка наполнения левого желудочка наступает шок и гибель больного.
Почему развивается легочная тромбоэмболия
Основная причина этого острого состояния – тромб, который оторвался и закупорил легочную артерию. Он представляет собой своеобразную «пробку», перекрывающую кровоток. Чаще тромб появляется из глубоких вен нижних конечностей. Он может мигрировать и из других источников:
- подвздошные;
- бассейн нижней полой;
- сплетения таза;
- бедра и голени.
Местом, откуда появляется тромб, может быть сердце или верхние конечности, но такое случается редко. Единой причины, которая бы со 100% вероятностью приводила к тромбоэмболии легочной артерии, выделить нельзя. Ее развитию способствуют следующие заболевания:
- тромбоз глубоких вен голени (70-90% случаев);
- септический генерализованный процесс;
- тромбофилия;
- тромбоз нижней полой вены и ее притоков;
- онкологические патологии;
- антифосфолипидный синдром;
- сердечно-сосудистые заболевания.
Факторы риска тромбоза вен
К факторам риска этого грозного осложнения также относятся:
- длительное состояние обездвиженности;
- наследственная предрасположенность;
- хроническая сердечная или дыхательная недостаточность;
- прием большого количества диуретиков;
- застойная сердечная недостаточность;
- варикозная болезнь;
- нарушения гемостаза;
- патологии обмена веществ;
- внутрисосудистые инвазивные процедуры;
- артериальная гипертензия;
- инсульт, инфаркт;
- оперативные вмешательства;
- беременность, роды;
- переломы крупных костей;
- химиотерапия;
- пожилой возраст;
- травмы спинного мозга;
- курение.
Классификация эмболии легких
Прогноз заболевания зависит от того, с какой скоростью оно развивается. По этому критерию выделяют следующие варианты клинического течения легочной тромбоэмболии:
- Острейшее, или молниеносное. Главный ствол или обе ветви легочной артерии моментально закупориваются тромбом. Летальный исход наступает за пару минут, инфаркт легких даже не успевает развиться.
- Острое. Начинается внезапно и бурно прогрессирует. Максимальная продолжительность – 3-5 дней. В качестве осложнения развивается инфаркт легких.
- Подострое, или затяжное. Длительность – несколько недель. Прогрессирует медленно, сопровождается дыхательной и правожелудочковой недостаточностью, которые постепенно нарастают.
- Хроническое, или рецидивирующее. У пациента повторно возникают инфаркты легкого или плевриты, постепенно нарастает гипертензия и правожелудочковая недостаточность.
В зависимости от объема отключенного кровотока выделяют малую, субмассивную, массивную и смертельную тромбоэмболии. В первом случае поражено менее 25% легочных сосудов, во втором – 30-50%, в третьем – более 50%. При смертельной тромбоэмболии отключено более 75% кровотока в легких. Существует классификация ТЭЛА с учетом локализации закупорки:
- Массивная тромбоэмболия. Тромб перекрывает основные ветви или главный ствол легочной артерии.
- Эмболия долевых или сегментарных ветвей. Состояние пациента среднетяжелое, клинические проявления наблюдаются в течение нескольких дней.
- Эмболия мелких ветвей. Симптомы выражены слабо, заболевание часто остается нераспознанным.

Как проявляется легочная эмболия
Клиническая картина патологии зависит от размера и количества закупоренных артерий. Еще на симптоматику влияют скорость развития легочной эмболии и степень возникших нарушений кровообращения.
Они могут наблюдаются и при других заболеваниях легких или сердца. Главное отличие – резкое начало при отсутствии других видимых причин возникших нарушений.
Сердечно-сосудистый синдром
У пациента развиваются острая сосудистая, цереброваскулярная и коронарная недостаточность и формируется легочное сердце. На эти отклонения указывают такие симптомы:
- падение артериального давления;
- тахикардия от 100 и более ударов в минуту;
- внезапные сильные боли за грудиной;
- набухание и пульсация шейных вен;
- головокружение;
- шум в ушах;
- глубокий обморок;
- судороги;
- коматозное состояние.
Легочно-плевральный
Еще одно осложнение ТЭЛА – острая дыхательная недостаточность. Она развивается из-за того, что в легкие перестает поступать кровь. Весь организм испытывает кислородное голодание. В результате рефлекторно увеличиваются глубина и частота дыхания, сужается просвет бронхов. Основные признаки легочно-плеврального синдрома:
- одышка и хрипы;
- ощущение нехватки воздуха;
- пепельно-серый, бледный цвет или синюшность кожного покрова;
- кашель;
- боль в груди;
- кровохарканье.
Лихорадочный, абдоминальный и иммунологический синдромы
У пациента с ТЭЛА наблюдается повышение температуры тела. Она может быть субфебрильной или фебрильной, что связано с развитием воспалительных процессов в легких. Это состояние называется лихорадочным синдромом. Он может продолжаться на протяжении 2-12 дней. Другие синдромы, сопровождающие тромбоэмболию:
- Абдоминальный. Развивается из-за острого, болезненного набухания печени, которое сочетается с раздражением брюшины, парезом кишечника и икотой. Все это вызывает у больного рвоту, отрыжку и боль в правом подреберье.
- Иммунологический. Представляет собой рецидивирующий плеврит, пульмонит и уртикарную сыпь на коже. У пациентов в крови возникают иммунные комплексы, которые циркулируют в ней. Синдром появляется на 2-3 неделе развития тромбоэмболии.
Оценка вероятности легочной тромбоэмболии
Поскольку у тромбоэмболии часто отсутствует четко видимая причина, врачи не всегда могут вовремя установить диагноз и начать лечение ТЭЛА. Чтобы избежать серьезных осложнений и смерти, специалисты заранее оценивают вероятность ТЭЛА у пациентов из группы риска. Для этого часто используется Женевская шкала:
Тромбоэмболия легочной артерии: как защититься от внезапного «удара»?
Существует целый ряд заболеваний, которые развиваются у больного внезапно, могут появляться без видимых на то причин. К таким относится и тромбоэмболия легочной артерии.
Сегодня мы расскажем о том, что такое тромбоэмболия легочной артерии, может ли она стать причиной смерти, каковы ее симптомы, лечение, методы профилактики недуга.
Особенности
Тромбоэмболией легочной артерии (ТЭЛА) называют закупорку ветвей или ствола артерии из-за тромба, который образовывается в правом желудочке или предсердии, а также венозном русле.
Примечательно, что от этой патологии ежегодно умирает примерно 0,1% населения земли, при этом у 90% ТЭЛА диагностируют посмертно. Заболевание характеризуется сильными болевыми ощущениями, кровохарканьем и одышкой, однако, трудно диагностируется из-за отсутствия специфических признаков.
Более подробно об особенностях тромбоэмболии легочной артерии расскажет следующее видео:
Клиническая классификация
Клиническая классификация разделяет ТЭЛА на такие типы, как:
- Массивная. Поражается больше 50% сосудистого русла. Заболевание проявляется шоком, может появляться системная гипотензия.
- Субмассивная. Сосудистое русло поражается в пределах 30-50% объема. Симптоматика соответствует признакам правожелудочковой недостаточности.
- Немассивная. Поражается меньше 30% по объёму сосудистого русла, при этом заболевание может протекать бессимптомно.
Классификация по течению патологии
 Существует также классификация по течению патологии, которая выделяет такие формы, как:
Существует также классификация по течению патологии, которая выделяет такие формы, как:
- Острейшая. Смерть наступает за несколько минут после развития.
- Острая тромбоэмболия легочной артерии. Характеризуется внезапным началом, загрудинной болью, одышкой и схожими симптомами.
- Подострая. Характеризуется кровохарканием, признаками инфарктной пневмонии, дыхательной и правожелудочковой недостаточностью.
- Рецидивирующая. Отличается повторными эпизодами одышки, обмороков, а также симптоматикой пневмонии.
Формы
Также ТЭЛА может распределяться на формы в зависимости от причин на первичную, вторичную и идиопатическую. Вторичная форма отличается от первичной отличается тем, что у пациента обнаруживается один или несколько факторов риска, которые приводят к развитию патологию.
Если же в ходе обследования для ТЭЛА не обнаруживается причин или факторов риска, говорят об идиопатической форме. Причины возникновения тромбоэмболии легочной артерии будут рассмотрены ниже.
Причины возникновения
Наиболее частая причина ТЭЛА — тромбоз глубокой вены ног или таза. В факторы риска ТЭЛА входят состояния вроде:
- Генетической предрасположенности к данной патологии.
- Нарушений свертываемости крови.
- Хирургических вмешательств, особенно, открытых.
- Травматизации костей таза и бедёр.
- Беременности и периода после родов.
- Заболеваний сердечно-сосудистой системы.
- Ожирения.
- Курения.
- Варикоза.
- Онкологических заболеваний.
- Приём контрацептивов с эстрогеном.
Также к ТЭЛА могут привести инфаркт миокарда и инсульт, даже вылеченные.
Про признаки тромбоэмболии легочной артерии читайте далее.
Симптомы
В некоторых случаях ТЭЛА до определённой стадии развития может протекать бессимптомно. Наиболее характерными симптомами для патологии являются:
- Признаки нарушения мозгового кровообращения.
- Одышка с внезапным развитием. Обычно, она тихая и проявляется независимо от положения больного.
- Гипотония. При сниженном АД повышается давление в венах.
- Тахикардия. Степень тяжести данного симптома зависит от процента поражения артерии.
- Слабость.
- Кашель, выраженность которого зависит от степени поражения. Обычно, это кашель с мокротой.
- Кровохарканье. Характерный признак, который встречается примерно у 30% больных. Чаще всего кровохарканье обильное, кровь имеет форму прожилок или сгустков.
- Полиорганная недостаточность, которая чаще всего появляется у пожилых больных.
о диагностики и лечении тромбоэмболии легочной артерии в клинике читайте далее.
Диагностика
Диагностирование заболевания затруднено ввиду отсутствия ярко выраженных симптомов и несовершенности диагностических тестов. Начинают диагностику со стандартных процедур вроде сборов анамнезов жизни, семьи и симптомов, физикального осмотра и аускультации, позволяющих предположить ТЭЛА и вывести причины/факторы риска состояния.
Для подтверждения первичного диагноза используются:
- Выяснение уровня D-димеров, продуктов распада фибрина. Повышение этого уровня свидетельствует о недавнем тромбообразовании. В норме уровень d-димеров находится в пределах 500 мкг/л.
- Анализов мочи и крови. Необходимы для уточнения общего самочувствия пациента и обнаружения возможных причин патологии.
- ЭКГ. Несмотря на то что признаки тромбоэмболии легочной артерии на ЭКГ часто отсутствуют, у пациента может обнаруживаться синусовая тахикардия, острое легочное сердце, блокада правой ножки пуч. Гиса.
- Рентген груди. Позволяет определить сопутствующие заболевания, обнаружить признаки легочной гипертензии.
- ЭхоКГ. Выявляет нарушения в работе правого желудочка, легочную гипертензию и трикуспидальную регургитацию. При чреспищеводном ЭхоКГ часто удается найти тромб в сердце. Исследование необходимо для исключения других патологий.
- КТ-ангиопульмонография, которая обнаруживает тромб в легочной артерии.
- УЗИ вен нижних конечностей, которое выявляет в этой области тромб. Чаще всего именно он и является причиной тромбоэмболии.
- Вентиляционно-перфузионная сцинтиграфия. Исследование выявляет области легкого, которые вентилируются, но кровь до них доходит слабо. При нормальном результате исследования ТЭЛА можно исключить с 90% вероятности.
- Ангиография легких. Наиболее точное исследование, однако, инвазивное. Позволяет выявить обрыв ветви артерии, тромб, сужение ветви легочной артерии.
Могут применяться и другие исследования в зависимости от показаний и оборудования в наличии, например, КТ и МРТ. Рекомендуется также посетить других специалистов для точности, в частности, терапевта.
Более подробно о диагностике и лечении ТЭЛА рассказывают специалисты в видео ниже:
Лечение
Основу лечения составляет медикаментозная терапия, проводящаяся в сочетании с терапевтической методикой. Если состояние пациента не улучшается, могут использовать хирургические вмешательства. Лечение народными средствами строго запрещено, поскольку это может сгладить симптоматику, обманув пациента, и приведя к летальному исходу.
Давайте прежде всего поговрим о неотложной первой помощи при тромбоэмболии легочной артерии.
Неотложная помощь
При подозрении на ТЭЛА необходимо в срочном порядке вызвать скорую помощь. До того, как больного госпитализируют, необходимо:
- Обеспечить больному покой, положив его на ровную поверхность и освободив от тесной одежды.
- Ввести в вену 10-15к ЕД гепарина за один раз, потом капельно вводить 15 мл эуфилинна 2,4%, разведённого в 400 мл реополиглюкина, соблюдая скорость 60 кап/мин.
- Если наблюдается артериальная гипотензия, необходимо ввести в вену реополиглюкин (20-25 мл/мин).
- Если имеют место выраженные явления ОДН, необходимо проводить терапию дыхательной недостаточности.
При остановке сердца у пациента, необходимо в срочном порядке проводить реанимационные мероприятия.
Терапевтические методы
 При лечении ТЭЛА необходимо соблюдать строгий постельный режим. Нагрузки могут спровоцировать рецидив тромбоэмболии.
При лечении ТЭЛА необходимо соблюдать строгий постельный режим. Нагрузки могут спровоцировать рецидив тромбоэмболии.
- Чтобы поддерживать оксигенацию, пациенты проводят ингаляции кислородом.
- Чтобы снизить вязкость крови и поддержки артериального давления в нормальном состоянии осуществляют массивную инфузионную терапию.
Медикаментозные методы
Основу медикаментозного лечения составляют тромболитическая и антикоагулянтная терапии. Могут назначаться такие препараты:
- Морфин с изотоническим р-ром натрия хлорида для устранения выраженного болевого синдрома.
- Ненаркотические анальгетики при развивающейся инфарктной пневмонии.
- Гепарин, уменьшающий спазм бронхов и ареол.
- Терапия прессорными аминами при правожелудочковой недостаточности, гипотензии или шоке.
- Норэпинефрин, если нельзя использовать прессорные амины.
Также могут назначаться другие препараты в зависимости от симптомов.
Операция
Если пациент не отвечает на медикаментозную терапию, ему могут назначить тромбэктомию, то есть операционное удаление тромба. При повышенном риске рецидива ТЭЛА пациенту могут устанавливать кава-фильтр, представляющий собой сетчатый фильтр.
Профилактика заболевания
Профилактические мероприятия целесообразно проводить у пациентов с факторами риска. Заключаются они в:
- УЗИ вен ног;
- необходимость туго забинтовать ноги;
- ношение манжетов, сдавливающих вены на голени;
- приём гепарина подкожно;
- имплантация кава-фильтров соответствующей для ситуации модификации;
В последнем случае важно грамотно вставить кава-фильтр, поскольку неправильная установка увеличивает риск формирования тромба.
Осложнения тромбоэмболии легочной артерии
Заболевание даже при своевременной диагностике может осложняться опасными состояниями, например:
- инфарктом легкого;
- плевритом;
- пневмонией;
- абсцессом;
- эмпиемой;
- пневмотораксом;
- острой почечной недостаточностью;
Про прогноз и последствия тромбоэмболии легочной артерии читайте напоследок.
Прогноз
Если больной вовремя получает первую помощь и грамотное лечение ТЭЛА, то прогноз на выздоровление благоприятный. Высокая летальность (до 30%) отмечается при сильных сердечно-сосудистых нарушениях и при обширной форме.
При рассматривании ТЭЛА отмечается частое рецидивирование. Однако статистика показывает, что половина рецидивов приходится на больных, которые не принимали антикоагулянты.
Еще больше полезной информации о ТЭЛА содержит видеосюжет с Еленой Малышевой:
MED-anketa.ru
Медицинский портал о здоровье и красоте
Тромбоэмболия легочной артерии — симптомы, диагностика и лечение
Тромбоэмболия — серьезное состояние, которое угрожает жизни человека. В организме происходит закупорка легочной артерии или ее ветвей эмболом (тромбом). ТЭЛА – аббревиатура, которой кратко обозначается эта патология. По МКБ-10 она имеет код I.26 и относится к группе легочных эмболий.
Что такое ТЭЛА
Чаще патология выступает осложнением тромбоза вен нижних конечностей, хотя эмбол может попадать в легочную артерию из любой вены. Механизм развития такой тромбоэмболии:
- В результате патологических процессов в сосуде образуется тромб.
- Он отрывается от стенки, перемещается по кровяному руслу и попадает в легочную артерию или ее ветви.
- Из-за закупорки появляются вентилируемые участки легочной ткани, через которые не проходит кровь.
- В очаге поражения закупориваются бронхи. В них образуются ателектазы легочной ткани.
- Количество кислорода, поступающего с вдыхаемым воздухом, уменьшается. Происходит инфаркт легкого.
- Нарастает правожелудочковая недостаточность. Из-за недостатка наполнения левого желудочка наступает шок и гибель больного.
Почему развивается легочная тромбоэмболия
Основная причина этого острого состояния – тромб, который оторвался и закупорил легочную артерию. Он представляет собой своеобразную «пробку», перекрывающую кровоток. Чаще тромб появляется из глубоких вен нижних конечностей. Он может мигрировать и из других источников:
- подвздошные;
- бассейн нижней полой;
- сплетения таза;
- бедра и голени.
Местом, откуда появляется тромб, может быть сердце или верхние конечности, но такое случается редко. Единой причины, которая бы со 100% вероятностью приводила к тромбоэмболии легочной артерии, выделить нельзя. Ее развитию способствуют следующие заболевания:
- тромбоз глубоких вен голени (70-90% случаев);
- септический генерализованный процесс;
- тромбофилия;
- тромбоз нижней полой вены и ее притоков;
- онкологические патологии;
- антифосфолипидный синдром;
- сердечно-сосудистые заболевания.

Факторы риска тромбоза вен
Частота развития тромбоэмболии повышается в 5 раз во время беременности и в послеродовой период.
К факторам риска этого грозного осложнения также относятся:
- длительное состояние обездвиженности;
- наследственная предрасположенность;
- хроническая сердечная или дыхательная недостаточность;
- прием большого количества диуретиков;
- застойная сердечная недостаточность;
- варикозная болезнь;
- нарушения гемостаза;
- патологии обмена веществ;
- внутрисосудистые инвазивные процедуры;
- артериальная гипертензия;
- инсульт, инфаркт;
- оперативные вмешательства;
- беременность, роды;
- переломы крупных костей;
- химиотерапия;
- пожилой возраст;
- травмы спинного мозга;
- курение.
Классификация эмболии легких
Прогноз заболевания зависит от того, с какой скоростью оно развивается. По этому критерию выделяют следующие варианты клинического течения легочной тромбоэмболии:
- Острейшее, или молниеносное. Главный ствол или обе ветви легочной артерии моментально закупориваются тромбом. Летальный исход наступает за пару минут, инфаркт легких даже не успевает развиться.
- Острое. Начинается внезапно и бурно прогрессирует. Максимальная продолжительность – 3-5 дней. В качестве осложнения развивается инфаркт легких.
- Подострое, или затяжное. Длительность – несколько недель. Прогрессирует медленно, сопровождается дыхательной и правожелудочковой недостаточностью, которые постепенно нарастают.
- Хроническое, или рецидивирующее. У пациента повторно возникают инфаркты легкого или плевриты, постепенно нарастает гипертензия и правожелудочковая недостаточность.
В зависимости от объема отключенного кровотока выделяют малую, субмассивную, массивную и смертельную тромбоэмболии. В первом случае поражено менее 25% легочных сосудов, во втором – 30-50%, в третьем – более 50%. При смертельной тромбоэмболии отключено более 75% кровотока в легких. Существует классификация ТЭЛА с учетом локализации закупорки:
- Массивная тромбоэмболия. Тромб перекрывает основные ветви или главный ствол легочной артерии.
- Эмболия долевых или сегментарных ветвей. Состояние пациента среднетяжелое, клинические проявления наблюдаются в течение нескольких дней.
- Эмболия мелких ветвей. Симптомы выражены слабо, заболевание часто остается нераспознанным.

Как проявляется легочная эмболия
Клиническая картина патологии зависит от размера и количества закупоренных артерий. Еще на симптоматику влияют скорость развития легочной эмболии и степень возникших нарушений кровообращения.
При ТЭЛА возможно как бессимптомное течение, так и внезапная смерть. Симптомы патологии неспецифичны.
Они могут наблюдаются и при других заболеваниях легких или сердца. Главное отличие – резкое начало при отсутствии других видимых причин возникших нарушений.
Сердечно-сосудистый синдром
У пациента развиваются острая сосудистая, цереброваскулярная и коронарная недостаточность и формируется легочное сердце. На эти отклонения указывают такие симптомы:
- падение артериального давления;
- тахикардия от 100 и более ударов в минуту;
- внезапные сильные боли за грудиной;
- набухание и пульсация шейных вен;
- головокружение;
- шум в ушах;
- глубокий обморок;
- судороги;
- коматозное состояние.
Легочно-плевральный
Еще одно осложнение ТЭЛА – острая дыхательная недостаточность. Она развивается из-за того, что в легкие перестает поступать кровь. Весь организм испытывает кислородное голодание. В результате рефлекторно увеличиваются глубина и частота дыхания, сужается просвет бронхов. Основные признаки легочно-плеврального синдрома:
- одышка и хрипы;
- ощущение нехватки воздуха;
- пепельно-серый, бледный цвет или синюшность кожного покрова;
- кашель;
- боль в груди;
- кровохарканье.
Лихорадочный, абдоминальный и иммунологический синдромы
У пациента с ТЭЛА наблюдается повышение температуры тела. Она может быть субфебрильной или фебрильной, что связано с развитием воспалительных процессов в легких. Это состояние называется лихорадочным синдромом. Он может продолжаться на протяжении 2-12 дней. Другие синдромы, сопровождающие тромбоэмболию:
- Абдоминальный. Развивается из-за острого, болезненного набухания печени, которое сочетается с раздражением брюшины, парезом кишечника и икотой. Все это вызывает у больного рвоту, отрыжку и боль в правом подреберье.
- Иммунологический. Представляет собой рецидивирующий плеврит, пульмонит и уртикарную сыпь на коже. У пациентов в крови возникают иммунные комплексы, которые циркулируют в ней. Синдром появляется на 2-3 неделе развития тромбоэмболии.

Оценка вероятности легочной тромбоэмболии
Поскольку у тромбоэмболии часто отсутствует четко видимая причина, врачи не всегда могут вовремя установить диагноз и начать лечение ТЭЛА. Чтобы избежать серьезных осложнений и смерти, специалисты заранее оценивают вероятность ТЭЛА у пациентов из группы риска. Для этого часто используется Женевская шкала:
Тромбоэмболия легочной артерии у пациента со стабильной гемодинамикой
- КЛЮЧЕВЫЕ СЛОВА: тромбоэмболия, Ксарелто
Тромбоэмболия легочной артерии (ТЭЛА) является распространенной патологией и занимает третье место в структуре сердечно-сосудистой смертности [1]. Клиническая диагностика ТЭЛА нередко осложняется из-за отсутствия явных предвестников, наличия неспецифичных симптомов, недостаточной информативности рутинных диагностических методик. В течение последних двух лет были опубликованы подробные клинические рекомендации американских, европейских и российских обществ [1–3] с учетом последних важнейших достижений в области диагностики и терапии данной патологии.
Пациент К., 65 лет, обратился к кардиологу с жалобами на внезапное возникновение одышки при минимальной физической нагрузке в течение прошедших двух суток. За это время одышка прогрессировала.
Объективно – состояние средней тяжести. Пульс ритмичный – 84 удара в минуту, аускультация без особенностей. Артериальное давление (АД) – 170/90 мм рт. ст. Частота дыхательных движений – 20 в минуту. Хрипы в легких отсутствуют, дыхание проводится во всех отделах. Акроцианоза нет. Умеренная отечность стоп и голеней, в большей степени слева. Варикозное расширение вен нижних конечностей. Индекс массы тела – 33 кг/м 2 . По другим органам и системам без особенностей.
Анамнез: длительно страдает артериальной гипертензией, регулярного лечения не получает. Бросил курить год назад (курил в течение 40 лет по одной пачке в день). Ранее жалоб со стороны сердца не предъявлял. В остальном анамнез не отягощен.
После приема кардиолога пациент был экстренно госпитализирован с диагнозом при поступлении: ишемическая болезнь сердца (ИБС); впервые возникшая стенокардия(?).
Результаты электрокардиограммы при поступлении: синусовый ритм, частота сердечных сокращений (ЧСС) – 79 в минуту. Неполная блокада правой ножки пучка Гиса (НПГ). Блокада передне-верхнего разветвления левой НПГ. Изменения ST/T недиагностические. Клинический анализ крови без особенностей. Креатинин – 114 мкмоль/л (скорость клубочковой фильтрации по MDRD – 59 мл/мин/1,73 м 2 ). Общий холестерин – 5,4 ммоль/л. Тропонин I – 0,02 нг/мл (в пределах нормы).
С целью дифференциальной диагностики была экстренно выполнена эхокардиография (эхоКГ). Очаговых нарушений сократимости не выявлено, глобальная функция левого желудочка сохранена.
Таким образом, при первичном инструментальном и лабораторном обследовании данных, которые подтвердили бы диагноз острого коронарного синдрома (ОКС), не получено. В то же время установлено снижение сатурации капиллярной крови по данным пульсоксиметрии – 89% при дыхании воздухом и 93% на фоне ингаляции 100%-ным O2. Указанные данные в отсутствие достоверного подтверждения ОКС, в сочетании с признаками напряжения компенсации гемодинамики (тенденция к тахикардии и тахипноэ), асимметричной отечностью нижних конечностей, отсутствием признаков патологии левых камер сердца при эхоКГ и физикальных признаков патологии легких позволили предположить альтернативный диагноз – ТЭЛА.
Отметим, что на момент поступления явных факторов высокого риска ТЭЛА у пациента не было. Факторы риска ТЭЛА в формулировке, приведенной в рекомендациях Европейского общества кардиологов (European Society of Cardiology – ESC) 2014 г. [1], отражены в табл. 1. Между тем у пациента наблюдалось сочетание нескольких факторов низкого риска (артериальная гипертензия, пожилой возраст, ожирение, варикозное расширение вен нижних конечностей), влияние которых суммируется. Следовательно, можно говорить о существующем умеренном риске ТЭЛА.
Необходимо обратить внимание на то, что факторы низкого риска ТЭЛА, впервые обозначенные в последних рекомендациях ESC, являются привычными традиционными факторами риска сердечно-сосудистых заболеваний атеросклеротического генеза. Действительно, расчетный суммарный сердечно-сосудистый риск пациента по шкале SCORE – 13% (очень высокий). Это подтверждает точку зрения о патогенетическом сходстве артериального и венозного тромбоза, которому ранее придавали меньшее значение.
При клиническом подозрении на ТЭЛА эксперты требуют в обязательном порядке применять формализованные шкалы клинической вероятности этого заболевания. Такое требование связано с неспецифичностью клинической картины и необходимостью оценки предтестовой вероятности ТЭЛА. Это позволяет принять корректное решение о последующем диагностическом алгоритме.
Для оценки клинической вероятности ТЭЛА в новых рекомендациях приводятся упрощенные клинические алгоритмы – Женевский и алгоритм Wells (табл. 2).
В отличие от оригинальных версий в упрощенных алгоритмах каждому показателю присваивается 1 балл. Кроме того, предложена бинарная трактовка результатов для Женевского алгоритма: 0–3 балла – низкая, > 3 баллов – высокая вероятность ТЭЛА. Предложенные упрощенные алгоритмы клинической вероятности наиболее удобны для использования в реальной клинической практике. Надо признать, что применение оригинальных версий этих шкал в нашей стране мало распространено. Эффективность двух алгоритмов примерно равноценна.
При расчете риска по упрощенному Женевскому алгоритму получено 2 балла (односторонний отек нижней конечности, пульс в диапазоне 75–94 уд/мин). По упрощенному алгоритму Wells – 1 или 2 балла (альтернативный диагноз менее вероятен, чем диагноз ТЭЛА + тромбоз глубоких вен(?)). В первом случае вероятность ТЭЛА низкая, во втором – низкая или высокая в зависимости от интерпретации.
Тактика дальнейшего обследования выбрана исходя из диагностического алгоритма, рекомендуемого для пациентов с нормальной гемодинамикой [1] (рис. 1).
Поскольку вероятность ТЭЛА по шкалам оценивалась скорее как низкая, был выполнен анализ на D-димер [4].
Как известно, повышение D-димера неспецифично и наблюдается как при ТЭЛА, так и при инфаркте миокарда, опухолях, инфекциях, травмах, расслаивающей аневризме аорты. Пороговое значение нормы – 500 нг/мл, однако у лиц старше 50 лет нормальные значения могут быть выше [5]. Именно поэтому в рекомендациях ESС для лиц старше 50 лет используется формула: возраст × 10 нг/мл. Для нашего пациента этот показатель равен 650 нг/мл.
Результат анализа 8250 нг/мл продиктовал необходимость проведения мультиспиральной компьютерной ангиографии системы легочной артерии (МСКТ-ангиопульмонография) (рис. 1). Она является методом выбора для подтверждения диагноза ТЭЛА в отсутствие явных противопоказаний (аллергия на контраст, нежелательность облучения, выраженная почечная недостаточность). Перед МСКТ пациент прошел вспомогательное уточняющее исследование, преимущества которого заключаются в неинвазивности и мобильности оборудования, – ультразвуковое исследование (УЗИ) вен нижних конечностей с помощью компактного УЗИ-сканера. Выявлены гетерогенный тромб в подколенной вене левой нижней конечности (вероятно, флотирующий) и интерстициальный отек обеих нижних конечностей, более выраженный слева.
МСКТ-ангиопульмонография: визуализированы множественные тромбы в сегментарных и более дистальных ветвях легочной артерии с двух сторон с полным и частичным нарушением их проходимости.
Таким образом, подтверждено наличие ТЭЛА, а также тромбоза глубоких вен левой нижней конечности. Источником ТЭЛА, как правило, служит система нижней полой вены, причем 70–80% тромбов локализуются в проксимальных венах нижней конечности, главным образом в подколенной и поверхностной бедренной. Относительно малый калибр пораженных артерий легочного русла обусловил стабильность гемодинамики пациента.
Выбор тактики лечения
Тактика лечения ТЭЛА зависит от риска внутригоспитальной смерти. При стабильной гемодинамике этот риск первично определяется как невысокий. Согласно обновленному стандарту ESС, пациентам проводится дополнительная стратификация риска с расчетом индекса тяжести ТЭЛА по оригинальной шкале (PESI) или по ее упрощенной версии (sPESI) [6] (табл. 3); в зависимости от результатов меняется и лечебная тактика (рис. 2).
Если индекс PESI > 85 баллов (классы риска III–V) или индекс sPESI ≥ 1, риск считается промежуточным и пациенту выполняют исследование функции правого желудочка (эхоКГ) и биомаркеров повреждения миокарда (тропонин). В противном случае риск смерти низкий и пациент не нуждается в медикаментозной терапии ТЭЛА.
У нашего пациента балл PESI составил 95, sPESI – 1 (возраст, мужской пол, SaO2 75 лет), с низкой массой тела (≤ 50 кг) или нарушением функции почек. В результате ривароксабан был рекомендован для лечения острой ТЭЛА со стабильной гемодинамикой широкому кругу пациентов, включая пожилых, лиц с нарушением функции почек или экстремальными значениями массы тела, в фиксированной дозе (в отличие от его назначения при фибрилляции предсердий). Режим дозирования ривароксабана при ТЭЛА (15 мг два раза в день первые три недели, затем в рамках вторичной профилактики 20 мг один раз в день независимо от возраста и клиренса креатинина) учитывает тот факт, что максимальный риск рецидива наблюдается в течение первых трех недель после первичного эпизода [8]. Применение данного препарата считается выгодной альтернативой долгосрочной терапии варфарином с учетом равной эффективности в предотвращении рецидива венозных тромбоэмболий (ВТЭ) и существенно лучшей безопасности, а также отсутствия необходимости лабораторного контроля. Это особенно актуально, поскольку даже пациенты, включенные в исследование EINSTEIN и получавшие варфарин, находились в целевом диапазоне международного нормализованного отношения лишь 58% времени [7]. Очевидно, в реальной практике этот показатель еще ниже.
Пациенту назначили Ксарелто 15 мг два раза в сутки. Через 11 суток пациент был выписан с улучшением. Рекомендована антигипертензивная терапия, статин и ривароксабан в прежней дозе с переходом на 20 мг/сут однократно с 22-го дня от начала заболевания.
Длительность вторичной антикоагулянтной профилактики
С учетом идиопатического характера ТЭЛА применение антикоагулянта у данного пациента должно быть неопределенно долгим с периодической оценкой пользы и риска развития кровотечения.
Эффект длительной вторичной профилактики ривароксабаном оценивали в исследовании EINSTEIN-EXTENSION [9]. Эффективность и безопасность этого препарата в дозе 20 мг/сут сравнивали с таковыми плацебо при его применении в течение 6–12 месяцев у пациентов, завершивших 6–12-месячный курс вторичной профилактики по поводу эпизода острой ВТЭ. Частота ВТЭ в группе Ксарелто составила 1,3%, в группе плацебо – 7,1% (р