Что делать если пролежни гноятся. Симптомы и причины пролежней, а также чем они опасны
Пролежень
Пролежень – это некроз мягких тканей, возникающий вследствие нарушения их питания и длительного давления на определенную область тела. Развитию патологии способствует ограниченная подвижность больного, недостаточный уход, нарушения чувствительности и трофики. Пролежни обычно возникают в местах прилегания костных выступов к коже (крестец, пятки, лопатки). Тактика лечения зависит от глубины и стадии некроза. При поверхностных пролежнях выполняются перевязки, при глубоких поражениях необходимо иссечение омертвевших тканей.
МКБ-10
Общие сведения
Пролежень – омертвение тканей, возникающее вследствие длительного давления в сочетании с нарушением иннервации и кровообращения на определенном участке тела. Развивается у ослабленных лежачих больных. Кроме того, пролежень может появиться у пациентов с переломами вследствие давления слишком тугой или неровной гипсовой повязки, а также у людей с зубными протезами (при его плохой подгонке).
Вероятность развития пролежня в первую очередь зависит от двух факторов: качества ухода и тяжести заболевания. В некоторых случаях появления пролежней достаточно трудно избежать и для их профилактики приходится применять целый арсенал специальных средств: противопролежневые матрасы, специальные впитывающие пеленки, круги, подкладываемые под определенные участки тела и т. д.

Причины пролежня
Основной причиной возникновения патологии является сдавление тканей между костью и находящейся снаружи твердой поверхностью. Мягкие ткани сдавливаются между костью и кроватью или костью и инвалидным креслом, что приводит к нарушению кровообращения в мелких сосудах. К клеткам сдавленной области перестает поступать кислород и питательные вещества, в результате участок ткани мертвеет и погибает.
Дополнительными причинами повреждения кожи в типичных местах образования пролежней становятся трение и скольжение. Трение о простыни или одежду возникает, когда пациент самостоятельно меняет позу, либо его переворачивают или пересаживают члены семьи или мед. работники. Скольжению способствует слишком высокий подъем головного конца кровати, при котором пациент соскальзывает вниз, а также попытка удержаться в сидячем или полусидячем положении без должной опоры.
В группу риска возникновения пролежней относятся все люди с ограниченной подвижностью, которая может возникнуть вследствие оперативных вмешательств, параличей, комы, седации, слабости и общего плохого самочувствия, а также заболеваний или травм при которых необходим постельный режим или использование инвалидного кресла. Вероятность развития заболевания увеличивается у курильщиков и людей пожилого возраста, при плохом питании и недостатке жидкости. К числу других факторов, повышающих риск возникновения пролежней, относятся:
- Ухудшение чувствительности вследствие неврологических заболеваний, повреждений спинного мозга и т. д. При таких состояниях пациенты не ощущают боли и дискомфорта, свидетельствующих о сдавлении мягких тканей. Пролежни у пациентов с параличами склонны к затяжному, упорному течению и могут возникать даже в нетипичных местах (например, вследствие давления края обуви).
- Потеря веса и мышечная атрофия. Мышцы и жировая ткань являются естественными прослойками между костными выступами и кожей. При их уменьшении кожа при давлении подвергается увеличенным нагрузкам. Поэтому пролежни часто образуются у истощенных больных.
- Слишком влажная или слишком сухая кожа. Кожа становится сухой при повышении температуры, а влажной – при усиленном потоотделении, которое может быть обусловлено как болезнью, так и чрезмерным перегревом больного (слишком теплое одеяло, слишком высокая температура в помещении).
- Недержание мочи или кала. У пациентов, не контролирующих свой мочевой пузырь, кожа часто бывает влажной, что делает ее более уязвимой к образованию пролежней. А бактерии, присутствующие в каловых массах, могут способствовать инфицированию пролежней и становиться причиной развития тяжелых местных осложнений.
- Заболевания, вызывающие нарушения кровообращения (сахарный диабет, облитерирующий эндартериит, острая окклюзия сосудов, облитерирующий атеросклероз).
- Мышечные спазмы. При непроизвольных движениях кожа постоянно страдает от трения о простыни, одежду и другие поверхности.
- Нарушения сознания. Пациенты не могут адекватно оценивать свое состояние и воздерживаться от действий, провоцирующих образование пролежней или выполнять действия, препятствующие их появлению.
Классификация
В современной гнойной хирургии наибольшей популярностью пользуется классификация пролежней с учетом степени тяжести:
- I стадия пролежня. Целостность кожных покровов не нарушена. Отмечается покраснение, цианотичность или багровый оттенок кожи. Кожа может выглядеть раздраженной. Иногда пациенты жалуются на болезненность или повышенную чувствительность в области формирующегося пролежня.
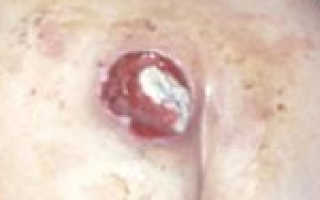
- II стадия пролежня. Есть поверхностная рана с повреждением эпидермиса и части дермы. Пролежень может представлять собой пузырь с жидкостью или красно-розовую, отечную, напоминающую язву рану.
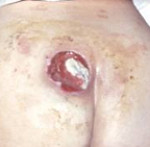
- III стадия пролежня. Некроз распространяется на всю глубину дермы и захватывает подкожную жировую клетчатку. При этом фасция и подлежащие органы и ткани остаются интактными. Визуально выявляется пролежень в виде кратерообразной раны с дном из желтоватой омертвевшей ткани.
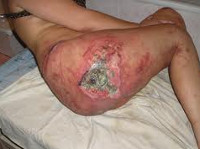
- IV стадия пролежня. Обширный, глубокий пролежень. Некротические процессы распространяются на сухожилия, мышцы и кости, которые могут выстоять в ране. Дно пролежня заполнено омертвевшей темной тканью.
Кроме того, существует классификация пролежней с учетом размера поражения: небольшой пролежень (диаметром до 5 см), средний пролежень (от 5 до 10 см), большой пролежень (от 10 до 15 см) и гигантский пролежень (более 15 см). Отдельно выделяют свищевую форму пролежней, при которой в мягких тканях имеется большая полость, сообщающаяся с наружной средой через небольшое отверстие на коже (свищ). Полость может находиться на значительном расстоянии от ранки. При этом отделяемое «проходит» через свищевой ход, нередко – изогнутый, тонкий и извилистый. При свищевой форме пролежней часто наблюдается остеомиелит подлежащей кости.
Симптомы пролежня
У пациентов, лежащих на спине, участки некроза чаще всего образуются в области крестца. Возможно также развитие пролежней в области лопаток, пяток и затылка. При положении в постели на боку пролежни возникают в области большого вертела бедренной кости, ушных раковин, висков, наружной поверхности плеча, колена и голеностопного сустава. Если больной лежит на животе, пролежень может образоваться в области крыльев подвздошных костей и по передней поверхности коленных суставов. У людей, пользующихся инвалидным креслом, пролежни наиболее часто возникают в области крестца, ягодиц, позвоночника, лопаток, а также задней поверхности рук и ног – в местах, где конечности опираются о кресло.
Вначале появляется покраснение или синюшность. Возможны неприятные ощущения и повышенная чувствительность в зоне поражения. В последующем формируются пузыри, при их вскрытии образуются поверхностные раны. Раны постепенно углубляются, становятся кратерообразными, появляется гнойное отделяемое. На дне раны образуется вначале желтоватые, а затем темные участки некроза.
Осложнения
Самым тяжелым осложнением пролежня является сепсис – опасное для жизни состояние, при котором бактерии с током крови распространяются по организму, что может стать причиной полиорганной недостаточности и смерти больного. Кроме того, пролежень может привести к развитию флегмоны, гнойного артрита, контактного остеомиелита подлежащей кости и раневого миаза (инфектации раны личинками насекомых). При расплавлении стенок сосудов возможно арозивное кровотечение. В отдельных случаях в области хронического, длительно незаживающего пролежня может развиться рак кожи.
Диагностика
Диагноз пролежня выставляется гнойным хирургом, травматологом или другим врачом, осуществляющим ведение больного, на основании типичной клинической картины и локализации повреждения. Специальные методы диагностики не требуются. Следует учитывать, что на начальных стадиях пролежни нередко бывают безболезненными или практически безболезненными, поэтому всех ослабленных, малоподвижных пациентов необходимо регулярно осматривать, уделяя особое внимание «зонам риска» – местам прилегания костных выступов. При нагноении пролежня может потребоваться забор материала для определения возбудителя и определения его устойчивости к различным антибиотикам. В отдельных случаях необходима дифференциальная диагностика пролежня с раком кожи. Диагноз уточняется на основании биопсии.
Лечение пролежня
Лечение всех поражений, даже небольших и поверхностных, должно проводиться с участием врача. Самолечение недопустимо, поскольку при таком подходе возможно дальнейшее прогрессирование пролежня и развитие тяжелых осложнений. К числу основных принципов лечения пролежней относится вВосстановление кровотока в поврежденной области, мероприятия, способствующие отторжению некротических масс и заживлению раны.
Для восстановления кровотока в области пролежня принимают специальные меры профилактики, о которых будет рассказано ниже. Для стимуляции отторжения некротических масс используют специальные лекарственные препараты (клостридиопептидаза + хлорамфеникол). При необходимости в ходе первичной обработки участки некроза удаляют с помощью специальных инструментов.
После того, как рана будет полностью очищена от некротических тканей, проводят перевязки с альгинатами (специальный порошок или салфетки для заполнения ран), накладывают гидроколлоидные повязки и повязки с ранозаживляющими препаратами. При осложнении пролежня бактериальной инфекцией применяют местные антисептические и антибактериальные средства. Пожилым пациентам и больным с тяжелыми пролежнями проводят антибиотикотерапию. Если после пролежня образовался обширный дефект, может потребоваться кожная пластика.
Прогноз и профилактика
Прогноз определяется тяжестью пролежня и характером основной патологии. Профилактика включает следующие мероприятия:
- Ежедневная проверка кожи является обязательной процедурой, которая должна проводиться при уходе за всеми тяжелыми больными и инвалидами. Необходимо обращать особое внимание на области костных выступов и зоны риска развития пролежней.
- Для профилактики пролежней следует каждые 2-3 часа менять положение больного в постели, использовать специальные приспособления (надувные круги и т. д.) и противопролежневые матрасы. Все перемещения пациента должны проводиться с максимальной осторожностью, так, чтобы не допустить трения или растяжения кожи.
- Нужно использовать мягкое постельное белье и одежду из натуральных материалов. Желательно, чтобы на одежде не было пуговиц, застежек и других элементов, способных создать очаг повышенного давления на кожу.
- Необходимо поддерживать в помещении комфортную температуру – не слишком низкую, чтобы больной не простудился, и не слишком высокую, чтобы избежать излишнего потоотделения и образования опрелостей, которые в последующем могут превратиться в пролежни.
- Постельное белье должно своевременно меняться, быть сухим и чистым. При необходимости следует использовать специальные гигиенические средства (впитывающие пеленки, памперсы, прокладки и т. д.).
Кожа лежачих больных становится тонкой и очень уязвимой к повреждениям, поэтому уход за ней должен быть бережным, деликатным. Нежелательно использовать сильнопахнущие и спиртосодержащие косметические средства, которые могут вызвать аллергию и раздражение кожи. Предпочтительно применять специальные щадящие гигиенические средства. Нужно следить за тем, чтобы кожа пациента всегда оставалась сухой и чистой: протирать его мягким полотенцем при повышенном потоотделении, максимально быстро удалять с кожи естественные выделения (кал, мочу), проводить гигиену интимных зон после каждой дефекации и мочеиспускания.
Смену постельного белья необходимо выполнять с использованием специальных приемов, переворачивая больного и перекатывая его на чистые простыни, но ни в коем случае не выдергивая из-под него белье. Следует также стимулировать пациента к движению и следить за тем, чтобы его питание было умеренным, сбалансированным, богатым минеральными веществами и витаминами, но относительно некалорийным, поскольку из-за малой подвижности количество необходимых калорий в таких случаях уменьшается.
Как правильно лечить гнойные пролежни?
Пролежни возникают при нарушении кровообращения в тканях, что происходит при длительном нахождении в одной позе, что вызывает нарушение кровообращения в определенных участках тела. Они образуются у лежачих пациентов или тяжелобольных людей, которые практически не двигаются. Особенно опасны и трудноизлечимы гнойные пролежни, вызывающие глубокие некротические повреждения.
Основные характеристики патологии
В большинстве случаев пролежни образуются у людей пенсионного возраста. Именно такие пациенты чаще всего оказываются в обездвиженном положении, кроме того, с возрастом уменьшается слой подкожной клетчатки, что снижает защитные свойства более глубоких слоев. И в месте, где возникает наибольшее давление, нарушается микроциркуляция, что приводит к воспалению и образованию язв.
Формирование
Кожа у пожилых людей теряет свою эластичность, а при длительном нахождении в обездвиженном состоянии еще больше теряет свои защитные свойства. Поэтому при уходе за лежачим больным следует проявлять осторожность: аккуратно переворачивать пациента, не выдергивать из-под него простыни, и своевременно проводить гигиенические процедуры.

- Первая. Наблюдается изменение цвета поврежденного участка, появляется красный, синий или серый оттенок. Меняется плотность кожи.
 Вторая. Верхний слой кожи истощается, возникают отеки, образуются волдыри, наполненные жидкостью.
Вторая. Верхний слой кожи истощается, возникают отеки, образуются волдыри, наполненные жидкостью.- Третья. Образуется открытая язва, просматривается жировая прослойка, начинается омертвение тканей.
- Четвертая. Некроз захватывает глубокие слои кожи, мышцы, сухожилия и кости. Процесс принимает патологический характер. Именно на четвертой стадии говорят о развитии глубоких гнойных пролежней, хотя присоединении инфекции может произойти еще на второй стадии.
к содержанию ↑
Виды поражений
Нагноение пролежня начинается с размножения гноеродных бактерий: стафилококков, стрептококков, протеев, кишечной и синегнойной палочки. Принято выделять четыре типа гнойных пролежней:
 Рожистое воспаление. С развитием гнойной раны поднимается температура тела, возникают головные боли, тошнота.
Рожистое воспаление. С развитием гнойной раны поднимается температура тела, возникают головные боли, тошнота.- Флегмозное воспаление. Может сформировываться под кожей без открытой раны, но при отсутствии лечения образуются глубокие свищи.
- Септическое воспаление. Является следствием рожистого или флегмозного процесса. Приводит к заражению крови и летальному исходу, если образуется у пациентов с иммунодефицитом.
- Газовая гангрена. Образуется при проникновении в рану бактерии клостридии. Характеризуется сильным гнилостным запахом, сухой язвой, и серо-синим цветом окружающих тканей.
При гнойных пролежнях лечение должно начинаться в стационаре, так как это состояние чревато осложнениями и может привести к заражению крови, перерождению клеток кожи в злокачественную форму и летальному исходу.
И только после улучшения назначают лечение в домашних условиях.
Принципы лечения
Глубокие пролежни образуются, если лечение на первых этапах развития болезни отсутствует или проводится неправильно. Родственникам лежачих больных необходимо знать, чем и как лечить пролежни. Особо тщательного подхода требуют гнойные и глубокие раны.
Лечение гнойных пролежней состоит из трех этапов:
 Очищение раны от гноя и омертвевших клеток. Для этого используют специальные салфетки, пропитанные лекарственными средствами, которые способствуют вытягиванию гнойных масс. Наиболее эффективные средства: натрия хлорид, 3% раствор борной кислоты, Левомеколь.
Очищение раны от гноя и омертвевших клеток. Для этого используют специальные салфетки, пропитанные лекарственными средствами, которые способствуют вытягиванию гнойных масс. Наиболее эффективные средства: натрия хлорид, 3% раствор борной кислоты, Левомеколь.- Стимуляция образования новых клеток. Необходимо добиться появление здорового струпа – тонкой сухой корочки. Для этого назначают мази с гидрофобным, антисептическим и противовоспалительным действием. Если образуется толстая корка на ране, значит, что она состоит из гноя, и восстановление клеток невозможно.
- Заживление и рубцевание язвы. Назначают средства, стимулирующие регенерацию тканей.
При гнойных пролежнях необходим прием антибиотиков для предотвращения сепсиса. Назначают:
- прием внутрь (Цефиксим, Амоксициллин);
- местные средства с антибактериальным действием (Фузикутан).
к содержанию ↑
Эффективные средства для наружного применения
Современная медицина предлагает большой выбор средств, помогающих вылечить пролежни даже 4 стадии. Чтобы не усугубить состояние, следует ознакомиться с правилами нанесения наружных средств:
 Перед наложением повязки, пролежень необходимо обработать дезинфицирующим средством, например, раствором Фурацилина, 3% перекисью, Мирамистином, Гексиконом.
Перед наложением повязки, пролежень необходимо обработать дезинфицирующим средством, например, раствором Фурацилина, 3% перекисью, Мирамистином, Гексиконом.- Повязки должны быть размером больше, чем язва и достаточно плотными, узел завязывать нужно над здоровыми участками кожи.
- Накладывать повязки плотно, но не сдавливать ткани, чтобы не нарушалось кровообращение.
- Использовать только стерильные салфетки и бинты, использованные выбрасывать и не использовать повторно.
Прежде чем лечить пролежни, рекомендуется спросить у лечащего врача, какими препаратами лучше всего воспользоваться и соблюдать все его рекомендации. Эффективными могут быть такие средства:
 Левомеколь. Закладывает непосредственно в рану, а сверху накладывается плотная повязка, которая меняется 1-2 раза в день. Эта мазь эффективна только при гнойных пролежнях. Аналогичным действием обладает мазь Левосин, но имеет и другие компоненты в составе, способствующие снятию болей. Противопоказание к применению – появление местных аллергических реакций.
Левомеколь. Закладывает непосредственно в рану, а сверху накладывается плотная повязка, которая меняется 1-2 раза в день. Эта мазь эффективна только при гнойных пролежнях. Аналогичным действием обладает мазь Левосин, но имеет и другие компоненты в составе, способствующие снятию болей. Противопоказание к применению – появление местных аллергических реакций.- Протеокс ТМ. Современное средство в виде салфеток, пропитанных Мексидолом и Трипсином. Перед применением рану следует промыть Хлоргексидином, этим же раствором смочить салфетку, ввести в пролежень и наложить фиксирующую повязку на 1-2 суток. Если рана большого размера, то берутся две салфетки. При возникновении аллергических реакций – зуда и жжения – средство удаляется, и рана обрабатывается антисептиком.
- Стелланин. Эффективное, но дорогостоящее средство. Перед применением очистить рану от некротических масс, и нанести мазь тонким слоем. Сверху наложить повязку или заклеить пролежень пластырем. Использовать 2-3 раза в сутки. Мазь противопоказана беременным и кормящим женщинам, пациентам с почечной недостаточностью, тиреотоксикозом и аденомой щитовидной железы.
 Метилурацил. Используется на 2 этапе лечения для регенерации тканей и предотвращения повторного инфицирования. Мазь наносят 2-4 раза в сутки, для усиления эффекта накладывая сверху пленку и повязку. Метилурацил не назначают при онкологических заболеваниях
Метилурацил. Используется на 2 этапе лечения для регенерации тканей и предотвращения повторного инфицирования. Мазь наносят 2-4 раза в сутки, для усиления эффекта накладывая сверху пленку и повязку. Метилурацил не назначают при онкологических заболеваниях- Аргосульфан. Эффективная мазь при выделении гноя. Эту мазь следует наносить 2-3 раза в день на всю инфицированную поверхность, предварительно убрать гнойные корки и обработать пролежень физраствором или Мирамистином. Не рекомендуется использовать во время беременности и детям в первые месяцы жизни.
- Солкосерил или Актовегин. Назначают для восстановления тканей на третьем этапе. Мази накладывают толстым слоем под повязку, которую меняют 2-3 раза в день. С осторожностью используют во время беременности и лактации, и отменяют при появлении аллергических реакций.
к содержанию ↑
Другие методы терапии
Кроме описанных выше местных средств, применяются также другие способы терапии пролежней. Каждый из них имеет свои показания и противопоказания и характеризуется различной степенью эффективности. Рассмотрим наиболее эффективные методы терапии.
Физиолечение
Лечить глубокие изъявления можно с помощью физиопроцедур. Для каждого пациента, в зависимости от стадии, размера и состояния пролежня, подбирают наиболее подходящий метод:
 Улучшают микроциркуляцию крови и лимфы, а также снимают воспаления: магнитотерапия, дарсонвализация, УВТ.
Улучшают микроциркуляцию крови и лимфы, а также снимают воспаления: магнитотерапия, дарсонвализация, УВТ.- Способствуют очищению ран от некрозных масс, повышают иммунный ответ организма и усиливают действие медикаментозных препаратов: франклинизация, ультразвук, УВЧ, УФО и электрофорез с антибиотиками.
- Стимулируют регенерацию тканей и физиологические процессы в клетках: фонофорез, СМТ, озокерит.
- Если пролежни долго не заживают, то проводят: облучение монохроматическим красным светом, электрофорез с алоэ, хлоридом аммония или коллализина.
- После полного заживления для размягчения рубцов назначают ультразвуковую терапию или электрофорез с ферментами.
к содержанию ↑
Операции
Хирургическое вмешательство при пролежнях 4 стадии проводят только по строгим показаниям, так как любое вмешательство может спровоцировать разрастание раны.
 Операция на пролежни представляет собой пластику, то есть удаление некрозных участков и наложение на рану кожного лоскута с другими тканями: подкожной клетчаткой и мышцами.
Операция на пролежни представляет собой пластику, то есть удаление некрозных участков и наложение на рану кожного лоскута с другими тканями: подкожной клетчаткой и мышцами.
Статистика показывает, что только у 50-70% пациентов после операции происходит полное заживление. В некоторых случаях проводят повторную операцию, так как начинается нагноение и отторжение трансплантата. В большинстве случаев осложнения начинаются при неправильном уходе за больным, остеомиелите прилежащих костей и неправильной подготовке к вмешательству.
Нетрадиционные способы
Лечить пролежни в домашних условиях следует как открытые раны. Все принадлежности должны быть стерильными, к повреждению нельзя прикасаться руками – только салфетками. Какие средства можно использовать:
 На ночь прикладывать разрезанный лист каланхоэ и закреплять повязкой.
На ночь прикладывать разрезанный лист каланхоэ и закреплять повязкой.- Смочить салфетку в смеси, приготовленной из сока чистотела и алоэ, взятых по 2 ложки, и 1 ложки меда. Прикладывать 2 раза в день, каждый раз готовить новую порцию средства.
- Смазывать облепиховым маслом с несколькими каплями масла чайного дерева 2-3 раза в день.
- Вскипятить 100 мл растительного масла и добавить столовую ложку пчелиного воска, тщательно перемещать. Два раза в день наносить на пораженные места.
- Прикладывать перед сном листья черной бузины, промытые и ошпаренные кипятком.
- Убирает гнойные корки камфорная болтушка: в равных частях смешать детский шампунь и камфорный спирт. Промывать пролежни этим средством перед нанесением мазей.
Следует помнить, что эти средства являются только вспомогательными. Пациентов с пролежнями необходимо постоянно показывать специалистам. Если в течение 3 недель после применения народных или традиционных средств не наблюдается улучшение, то полностью меняют тактику лечения.
Как лечить гнойные пролежни: этапы, особенности лечения, народные средства

Пролежни – патологическое состояние мягких тканей, которое возникает в процессе продолжительного сдавливания. Под воздействием давления перекрываются мелкие кровеносные сосуды, возникает ишемия участка кожи, затем некроз. При дальнейшем прогрессировании заболевания в процесс вовлекаются более глубокие слои.
Классификация
По глубине поражения классифицируют:
- Первую стадию – она характеризуется гиперемией участка кожи;
- Вторую стадию – на фоне гиперемии появляются пузыри, эрозии, которые располагаются в пределах эпидермиса;
- Третью стадию – образование некротической раны в пределах кожи и подкожно-жировой клетчатки;
- Четвертую стадию – глубокая некротическая язва, которая затрагивает мышечную ткань и подлежащие кости.
По характеру течения классифицируют сухой и влажный некроз. Сухие пролежни отличаются четкой демаркационной линией, раневая поверхность мумифицирована, имеет скудное отделяемое.
Влажные пролежни развиваются стремительно, в ране обильный экссудат, чаще гнойный. Окружающие ткани воспалены, характерны признаки общей интоксикации. Нагноение в ране начинается при присоединении гноеродных бактерий, например, кишечной палочки.

Виды гнойных пролежней:

Особенности лечения
Лечение гнойных пролежней следует проводить как лечение гнойной раны. Такой процесс сопровождается общей реакцией организма – гипертермией, интоксикацией, пациенты отмечают ухудшение самочувствия, головную боль, потерю аппетита.
Важно! Образование гнойной язвы является показанием для госпитализации больного. Это серьезное заболевание, которое развивается стремительно и может привести к летальному исходу.
Этапы лечения гнойных пролежней
При госпитализации проводится обследование пациента и назначается общее противовоспалительное лечение:
- Инъекции антибиотиков, активных в отношении гноеродных бактерий;
- Нестероидные противовоспалительные лекарственные средства;
- Симптоматическое лечение (обезболивающие и жаропонижающие лекарства);
- Иммуностимулирующие медикаменты;
- Витаминные комплексы.
Первый этап
Местно лечение начинают с избавления раны от гноя и некротического налета. Перед тем, как убрать гной из пролежня, проводят частичное иссечение дна и краев язвы. Для оттока гнойного экссудата в рану вставляют дренаж.

С целью антисептической обработки используют растворы борной кислоты 3%, диоксидина 1%, раствор фурациллина, перекись водорода.
После механического очищения и обработки растворами антисептиков на гнойные пролежни накладывают специальные повязки, способствующие дальнейшему выведению экссудата. Используют:
- Гидрофильные мази (Левомеколь, Левосин);

- Протеолитические ферменты (Трипсин, Хемотрипсин);

- Гидрогелевые и альгинатные салфетки (Супрасорб, Сорбалгон).

Второй этап
Второй этап лечения гнойного пролежня направлен на эпителизацию раны, образование в ней тонкой корочки подсохших грануляций. Грубая корка состоит из высохшего гноя, заживление под таким струпом невозможно.
Для появления грануляций пролежень гнойный обрабатывают антисептическими и противовоспалительными мазями (Бепантен, Метилурацил, Троксевазин).

Хороший эффект оказывают готовые салфетки Квотлан-М, Мультиферм, Медисорб А. Эти повязки можно оставить на ране на несколько дней, они обеспечивают отток экссудата и поддерживают необходимую влажность.

На втором этапе при отсутствии противопоказаний применяют физиопроцедуры (СМТ-терапия, ультрафонофорез ферментов, аппликации озокерита).
Третий этап
На этом этапе добиваются регенерации пролежня и его окончательного заживления. Используют средства, ускоряющие этот процесс:

- Стимулирующие препараты (ЭДАС 201М)

Если пролежень гнойный, назначается комбинированное лечение: общая противовоспалительная и общеукрепляющая терапия показаны на всех этапах.
Лечение в домашних условиях
Если госпитализация больного невозможна, необходимо лечение гнойных пролежней в домашних условиях. В этом случае хирургическая обработка язвы не проводится. С целью очищения ее от экссудата и продуктов распада используют промывание растворами антисептиков и рыхлую тампонаду. Перевязочный материал в этом случае пропитывают специальными медикаментами, способствующими адсорбции гноя из раны и обеспечивающими пассивный дренаж.
В остальном этапы лечения остаются прежними – очищение раны до момента начала эпителизации, затем стимулирование регенерации тканей и окончательного рубцевания язвы.
Как и чем лечить гнойный пролежень дома, зависит от его расположения. При образовании пролежня в труднодоступных местах удобнее использовать специальные салфетки, которые можно накладывать на длительный срок (5-7 дней) – Hydrotac, Hydrosorb Comfort.
Язву предварительно очищают растворами антисептиков, подсушивают. Салфетка надежно фиксируется благодаря клеевому краю и обеспечивает длительную защиту от инфицирования и отток экссудата.
В домашних условиях широко применяются следующие народные средства:
- Содовый компресс, компресс из капустных листьев – вытягивает гной из раны;

- Мазь из цветков календулы – способствует заживлению;

- Травяные настои и отвары – можно применять местно, для обработки раны, или внутрь, в качестве общеукрепляющих, болеутоляющих и жаропонижающих средств.

Какой именно состав трав нужно использовать – лучше определить по задачам, которые ставятся перед лекарственным средством. Это описано в специализированных материалах по лечению народными средствами в домашних условиях.
Примечание. Необходимо помнить, что при образовании гнойных пролежней нужно срочно обратиться к врачу. Он подскажет, как проводить лечение и избежать серьезных осложнений.
При лечении на дому проводят и общую терапию: противовоспалительные, жаропонижающие, общеукрепляющие средства, чаще в виде инъекций.
Видео
134
Пролежни: как и чем лечить в домашних условиях

Одним из наиболее неприятных осложнений практически любого заболевания, связанного с ограниченной подвижностью человека, являются пролежни. Современная медицина под этим понятием понимает процесс омертвения мягких тканей, возникающий из-за постоянного давления на определенные участки тела. Такое воздействие на участки кожи провоцирует нарушения в процессе кровообращения, а также дисфункцию нервной трофики – влияния нервной системы на структурно-химическую организацию тканей и органов.
В большинстве случаев пролежни возникают у пациентов, которые по той или иной причине ограничены в подвижности. В частности, к образованию некроза мягких тканей склонны лежачие больные, которые не могут самостоятельно менять положение своего тела с должной частотой.
Кроме того, согласно медицинской статистике, в семи из десяти случаев проблемы с пролежнями возникают у пожилых людей. Связано это с тем, что их организм сам по себе уже не столь подвижен, кровообращение естественно ухудшено, а ткани менее способны к самостоятельному восстановлению.
Ареалы возникновения пролежней напрямую зависят от того, в какой позе проводит человек большую часть времени. Если больной лежит на спине, то пролежни образуются на пояснице, ягодицах и межлопаточной области. Для людей, которые лежат на боку, образование пролежней характерно для областей плеч и колен, а также поясницы и скул. У тех же пациентов, которые большую часть времени проводят в сидячем положении – в инвалидной коляске, пролежни в большинстве случаев образуются на лопатках, попе и пятках.
В медицине выделяют четыре степени развития пролежней:
- Первая степень характеризируется покраснением и загрубением кожного покрова в местах наибольшего давления, которые достаточно часто сопровождаются незначительной отечностью. При этом структурные нарушения кожи не наблюдаются. Начав лечение пролежней у пожилых людей на первой стадии, проще всего добиться положительного эффекта терапии. Никакие сложные лечебные процедуры при этом не требуются.
- Вторая степень развития пролежней обозначается поражением верхнего слоя эпидермиса, которое провоцирует нарушение его целостности. Кроме того, на этой стадии начинаются процессы отслоения и эрозии, которые касаются подкожной клетчатки.
- Главной характеристикой третьей степени является начало серьезных сложностей в лечении пролежней. На этом этапе развития наблюдаются полностью отмершие участки кожи, под которыми отчетливо видно жировую и мышечную ткань. Достаточно часто эта стадия пролежней сопровождается гнойным наполнением раны.
- Крайняя степень развития пролежней проявляется вовлечением в процесс разрушения сухожилий и костной ткани. Образованные раны очень глубокие, кожа и жировая ткань фактически полностью разрушена некротическими процессами. Все раны пролежней четвертой степени заполнены гноем. Лечение, преимущественно, требует хирургического вмешательства.
Лечение пролежней
Противопролежневая терапия напрямую зависит от стадии их развития. Поэтому тактику лечения этой патологии нужно рассматривать ступенчато.
Лечение пролежней первой степени развития
Основная цель терапии пролежней на начальном этапе развития – недопущение их перехода на следующие стадии. Фактически, лечение на этом этапе представляет собой комплекс профилактических мероприятий, объединенных с достаточно простой терапией местного воздействия.
В первую очередь, пролежни первой степени развития – это сигнал о неправильном уходе за пациентом. Поэтому, заметив такое осложнение, нужно немедленно улучшить режим содержания больного. Каждые два часа необходимо менять положение его тела, регулярно проводить гигиену кожного покрова, содержать пораженные участки кожи в сухом состоянии.
Кроме того, на этой стадии рекомендуется использовать препараты, которые улучшают процесс кровоснабжения. К ним, в частности, относят мази Солкосерил (от 115 руб.) и Актовегин (от 400 руб.). Эти мероприятия позволят устранить основные причины возникновения пролежней: давление на определенную область тела и недостаточное кровоснабжение.
Следующим шагом лечения пролежней первой степени станет иммуностимулирующая терапия, которая ускорит процесс восстановления кожной ткани. В большинстве случаев такого комплекса мероприятий достаточно, чтобы в достаточно сжатые сроки эффективно устранить проблему.
Лечение пролежней второй степени развития
При образовании видимых ран с нарушением кожного покрова, терапия пролежней усложняется и требует введения новых препаратов. В первую очередь, речь идет об антисептиках, к примеру, хлоргексидине (от 15 руб.). Обрабатывать им раны необходимо несколько раз в сутки, комбинируя его использование с обозначенными выше средствами для улучшения кровообращения: Солкосерилом или Актовегином.
Также уже на этой стадии развития пролежней необходимо использовать специальные гидрогелевые повязки. Они, благодаря гидроактивному полимеру, поддерживают влажную среду в ране, препятствуя тем самым дальнейшему развитию некроза ткани. Это позволяет существенно ускорить ранозаживляющий процесс.
Ну и нельзя забывать о базовых приемах терапии при пролежнях: регулярной гигиене тела, смене положения больного, содержании кожных покровов в сухом состоянии.
Лечение пролежней третьей степени развития
Этот этап развития пролежней уже требует консультации хирурга. Он оценит сложность ситуации и проведет комплекс лечебно-профилактических мероприятий, которые позволят очистить рану от скопившихся некротических масс и построить правильную тактику лечения.
Здесь же используется целый комплекс медикаментов, которые можно разделить на четыре группы:
- противовоспалительные средства,
- препараты для стимуляции процесса восстановления кожного покрова,
- медикаменты, действие которых направлено на улучшение кровообращения,
- средства некролитического воздействия.
Основные лекарства этих групп рассмотрим в виде таблицы:


 Вторая. Верхний слой кожи истощается, возникают отеки, образуются волдыри, наполненные жидкостью.
Вторая. Верхний слой кожи истощается, возникают отеки, образуются волдыри, наполненные жидкостью. Рожистое воспаление. С развитием гнойной раны поднимается температура тела, возникают головные боли, тошнота.
Рожистое воспаление. С развитием гнойной раны поднимается температура тела, возникают головные боли, тошнота. Очищение раны от гноя и омертвевших клеток. Для этого используют специальные салфетки, пропитанные лекарственными средствами, которые способствуют вытягиванию гнойных масс. Наиболее эффективные средства: натрия хлорид, 3% раствор борной кислоты, Левомеколь.
Очищение раны от гноя и омертвевших клеток. Для этого используют специальные салфетки, пропитанные лекарственными средствами, которые способствуют вытягиванию гнойных масс. Наиболее эффективные средства: натрия хлорид, 3% раствор борной кислоты, Левомеколь. Перед наложением повязки, пролежень необходимо обработать дезинфицирующим средством, например, раствором Фурацилина, 3% перекисью, Мирамистином, Гексиконом.
Перед наложением повязки, пролежень необходимо обработать дезинфицирующим средством, например, раствором Фурацилина, 3% перекисью, Мирамистином, Гексиконом. Левомеколь. Закладывает непосредственно в рану, а сверху накладывается плотная повязка, которая меняется 1-2 раза в день. Эта мазь эффективна только при гнойных пролежнях. Аналогичным действием обладает мазь Левосин, но имеет и другие компоненты в составе, способствующие снятию болей. Противопоказание к применению – появление местных аллергических реакций.
Левомеколь. Закладывает непосредственно в рану, а сверху накладывается плотная повязка, которая меняется 1-2 раза в день. Эта мазь эффективна только при гнойных пролежнях. Аналогичным действием обладает мазь Левосин, но имеет и другие компоненты в составе, способствующие снятию болей. Противопоказание к применению – появление местных аллергических реакций. Метилурацил. Используется на 2 этапе лечения для регенерации тканей и предотвращения повторного инфицирования. Мазь наносят 2-4 раза в сутки, для усиления эффекта накладывая сверху пленку и повязку. Метилурацил не назначают при онкологических заболеваниях
Метилурацил. Используется на 2 этапе лечения для регенерации тканей и предотвращения повторного инфицирования. Мазь наносят 2-4 раза в сутки, для усиления эффекта накладывая сверху пленку и повязку. Метилурацил не назначают при онкологических заболеваниях Улучшают микроциркуляцию крови и лимфы, а также снимают воспаления: магнитотерапия, дарсонвализация, УВТ.
Улучшают микроциркуляцию крови и лимфы, а также снимают воспаления: магнитотерапия, дарсонвализация, УВТ. На ночь прикладывать разрезанный лист каланхоэ и закреплять повязкой.
На ночь прикладывать разрезанный лист каланхоэ и закреплять повязкой.