Инстилляция глазных капель в конъюнктивальный мешок. Местное лечение. Что делать при попадании инородного тела
Инородные тела глаза
Инородные тела глаза – поверхностно или глубоко расположенные чужеродные предметы различных отделов придаточного аппарата глаза, глазницы и глазного яблока. Инородные тела глаза проявляют себя слезотечением, болью, гиперемией и отеком конъюнктивы, блефароспазмом. Для выявления инородных тел различной локализации может использоваться наружный осмотр глаз с выворотом век, биомикроскопия, офтальмоскопия, рентгенография орбиты, гониоскопия, диафаноскопия глаза и его придатков, УЗИ. Помощь при попадании инородных тел в глаз заключается в хирургической обработке раны, обильном промывании конъюнктивальной полости, направлении пострадавшего в офтальмологический стационар для извлечения попавшего в глаз предмета безоперационным или хирургическим путем.
МКБ-10

Общие сведения
Инородные тела глаза являются довольно распространенной и серьезной проблемой в офтальмологии. Инородные тела глаза могут вызывать токсические и механические повреждения органа зрения, воспалительную реакцию (блефарит, конъюнктивит, кератит, увеит), кровоизлияния (гемофтальм), вторичные осложнения (глаукому, катаракту, отслойку сетчатки, эндо- и панофтальмит).
В зависимости от места внедрения чужеродных предметов различают инородные тела век, конъюнктивы, роговицы, глазницы и глазного яблока. По характеру инородные тела глаза делятся на магнитные (железосодержащие) и немагнитные (дерево, стекло, земля, песок, содержащие медь, алюминий и другие металлы и т. д.).

Инородные тела конъюнктивы
Характеристика
Инородные тела слизистой глаза чаще всего представлены мелкими предметами: песчинками, частицами земли, металла, угля, камня, волосками, ресницами, жесткими волокнами некоторых растений и т. д. В зависимости от силы внедрения инородные тела глаза могут оставаться на поверхности конъюнктивы или проникать в слизистую.
При нарушении целостности конъюнктивы инородное тело глаза вызывает образование инфильтрата или грануляции из лимфоцитов, гигантских и эпителиоидных клеток, напоминающей туберкулез конъюнктивы. Своевременно неудаленное инородное тело конъюнктивы может инкапсулироваться. Инородные тела слизистой глаза сопровождаются слезотечением, болью, светобоязнью, дискомфортом, блефароспазмом, конъюнктивитом. Выраженность конъюнктивальной инъекции может быть различной.
Диагностика
Диагностика инородного тела проводится в ходе тщательного наружного осмотра слизистой глаза с выворотом век. Рефлекторные мигательные движения и усиленное слезоотделение способствует перемещению свободно лежащих инородных тел глаз по конъюнктивальной полости; чаще всего частицы и осколки задерживается в бороздке, расположенной вдоль края века.
Лечение
Поверхностно лежащие инородные тела глаз удаляют с конъюнктивы влажным ватным тампоном, смоченным в антисептическом растворе, или путем струйного промывания конъюнктивальной полости. При внедрении инородных тел глаз в ткани в полость конъюнктивы закапывают 0,5% р-р дикаина, затем посторонний предмет удаляют с помощью иглы, пинцета или желобоватого долотца. После извлечения инородного тела глаза назначают инстилляции раствора и закладывание мази сульфацетамида за веки в течение 3-4 дней.
После удаления инородного тела конъюнктивы явления раздражения глаза довольно быстро регрессируют; зрительная функция не страдает.
Инородные тела роговицы
Характеристика
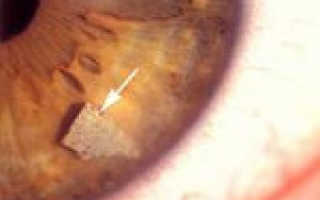
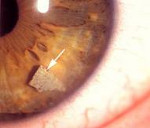
Попадающие в глаза инородные тела могут оставаться на поверхности роговицы или внедряться в нее на различную глубину. Это зависит от структуры и величины частиц, наличия у них острых зубцов или граней, силы и скорости попадания в глаз. Залегание инородного тела может быть поверхностным, срединным или глубоким. Среди глубоко проникающих в роговицу инородных предметов обычно встречаются частицы металла.
Инородные тела глаза нередко повреждают эпителий роговицы, способствуя проникновению инфекции и развитию кератита. Уже через несколько часов в тканях роговицы вокруг инородного тела образуется воспалительный инфильтрат, развивается перикорнеальная сосудистая инъекция. Глубоко расположенные инородные тала глаза могут одним концом проникать в переднюю камеру. Неизвлеченные поверхностные или срединно расположенные инородные тела роговицы со временем осумковываются или нагнаиваются. Жалобы включают боль, ощущения инородного тела («песчинки», «соринки») в глазу, слезотечение, светобоязнь, непроизвольное смыкание век, ухудшение зрения.
Диагностика
Характер и глубину залегания инородных тел роговицы глаза уточняют с помощью диафаноскопии, биомикроскопии. Обычно при офтальмологическом осмотре инородное тело роговицы глаза определяется в виде темной или серой блестящей точки, окруженной тонким ободком инфильтрата. Для исключения возможности проникновения инородных тел в переднюю камеру глаза проводится гониоскопия.
Лечение
Удаление инородного тела роговицы производится после закапывания раствора анестетика: поверхностные частицы осторожно снимают влажным ватным тампоном; внедрившиеся глубоко в роговицу извлекают с помощью специального копья или желобоватого долотца. После извлечения осколка на глаз накладывается стерильная защитная повязка; рекомендуются инстилляции в конъюнктивальный мешок антисептических капель, закладывание за веко антибактериальных мазей. Также может потребоваться выполнение субконъюнктивальных инъекций антибиотиков.
При удалении инородных тел из роговицы глаза существует опасность прободения роговой оболочки или проталкивания извлекаемого предмета в переднюю камеру, поэтому все манипуляции должны проводиться в условиях медицинского учреждения опытным хирургом-офтальмологом.
После извлечения поверхностно расположенных инородных тел роговицы глаза, значимых последствий, как правило, не возникает. Глубокое повреждение роговицы глаза инородным телом в дальнейшем может привести к развитию неправильного астигматизма, помутнений роговой оболочки, снижению остроты зрения.

Инородные тела полости глаза
Характеристика
Инородные тела полости глаза (внутриглазные инородные тела) встречаются 5-15% случаев всех повреждений глаз. При этом меньшая часть инородных тел задерживается в переднем отделе глаза (передней и задней камере, радужке, хрусталике, ресничном теле); большая часть попадает в задний отдел глаза (стекловидное тело, сосудистую оболочку).
Внутрь глаза чаще проникают металлические инородные тела (около 85%), реже попадают осколки стекла, камня, дерева. В зависимости от величины, химических свойств, микробного загрязнения, локализации и времени нахождения в глазу инородные тала могут вызывать патологические изменения: рецидивирующие иридоциклиты, стойкие помутнения и шварты в стекловидном теле, вторичную глаукому, дистрофию и отслойку сетчатки, халькоз и сидероз глаза. Инертные мелкие частицы могут осумковываться, не вызывая раздражения; инфицированные патогенной флорой предметы могут сопровождаться гнойным эндофтальмитом; ранение крупными осколками нередко приводит к размозжению и гибели глаза.
Диагностика
При попадании инородных тел внутрь глаза осмотр выявляет наличие входного отверстия в роговице, радужке, зрачке или склере – зияющего либо с сомкнутыми краями. При зиянии раны через нее могут выпадать внутренние оболочки, стекловидное тело, хрусталик. Нередко выявляется массивное кровоизлияние в переднюю камеру глаза. При проникновении инородного тела глаза через зрачок нередко отмечается травма хрусталика и его помутнение (вторичная катаракта).
Диагностика инородных тел глаза требует тщательного обследования с выполнением диафаноскопии, офтальмоскопии, биомикроскопии, гониоскопии, рентгенографии, УЗИ глаза, томографии. Для обнаружения металлических соколков проводится электролокация, магнитная проба.
Лечение
Внутриглазные инородные тела подлежат удалению хирургическим путем. Для профилактики иридоциклита, панофтальмита, эндофтальмита назначаются субконъюнктивальные и внутримышечные инъекции антибиотиков.
Чаще всего инородные тела глаза удаляют через разрез лимба, роговицы или склеры (передним путем) с помощью специального глазного магнита, пинцета или шпателя. При расположении предмета в задней камере глаза производится иридэктомия или иридотомия с последующим извлечением осколка. При набухании хрусталика, развитии халькоза или катаракты показана экстракапсулярная или интракапсулярная экстракция хрусталика вместе с инородным телом. При гемо- и эндофтальмите производят витрэктомию; при крайне тяжелых повреждениях может потребоваться проведение энуклеации глаза.
После извлечения немагнитных или магнитных инородных тел из глаза проводят местное и системное лечение. При инородных телах полости глаза прогноз в отношении зрительной функции и сохранности самого глаза всегда серьезный.
Инородные тела глазницы
Характеристика
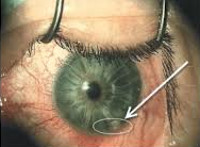
Внедрение инородных тел в глазницу происходит через веки, конъюнктиву, при прободении глазного яблока. Среди попадающих сюда предметов встречаются осколки металла, стекла, камня, дерева, которые могут вызывать асептическое воспаление или гнойный процесс в орбите (флегмону глазницы).
Клиническая картина характеризуется наличием входного раневого отверстия, отечностью век и конъюнктивы, экзофтальмом, офтальмоплегией, локальной потерей кожной чувствительности, нарушением чувствительности роговицы. При повреждении стенок глазницы инородное тело глаза может проникнуть в носовую полость или придаточную пазуху. При повреждении инородным телом прямой мышца глаза возникает диплопия. В случае ранения зрительного нерва отмечается резкое снижение остроты зрения или слепота; при повреждении ветвей тройничного нерва наблюдается снижение чувствительности верхнего века, спастический заворот нижнего века, нейропаралитический кератит.
Диагностика
Основными методами выявления инородных тел глазницы служат рентгенография орбиты, рентгенография придаточных пазух носа, рентгенография костей черепа. При необходимости ведение пациента с инородным телом глаза осуществляется офтальмологом совместно с отоларингологом и неврологом.
Лечение
Инородные тела глаза, расположенные близко к поверхности входного отверстия, удаляют после первичной хирургической обработки раны. В некоторых случаях может потребоваться проведение орбитотомии, фронтотомии, сфеноидотомии, этмоидотомии, гайморотомии. Обязательно назначается массивная антибактериальная терапия.
Прогноз зависит от локализации, величины и характера инородного тела глазницы, тяжести повреждений. В том случае, если отсутствует повреждение зрительного нерва, прогноз в отношении сохранности зрения благоприятный.
Профилактика
Чаще всего инородные тела попадают в глаза при несоблюдении техники безопасности, поэтому основные меры профилактики заключаются в использовании защитных очков во время проведения столярных, слесарных, сельскохозяйственных и других работ. При попадании инородного тела в глаз не следует пытаться удалить его самостоятельно – это может привести к миграции осколков, повреждению глубоких структур глаза и тяжелым осложнениям.
Что такое конъюнктивальный мешок — строение, особенности
 Конъюнктивальный мешок – это часть глазной системы, в которой заключается глазное яблоко.
Конъюнктивальный мешок – это часть глазной системы, в которой заключается глазное яблоко.
Не все люди отчетливо понимают, где он расположен, как капать в него препараты в случае необходимости.
Простые знания из анатомии позволяют сохранить зрение и глаза от инфекции и травмирующих факторов.
Строение
Глазная полость, располагающаяся между веком и глазом, имеет название конъюнктивальный мешок. Глазное яблоко, веко имеют заднюю и переднюю стенки. Конъюнктивальный свод – это участки прилегания глазного яблока и века.
При сомкнутых веках этот мешок являет собой закрытую полость. В нем может находиться жидкость в количестве не больше 2 капель. Верхний свод рассматриваемой части глаза имеет глубину 1 см, нижний – 8 мм.
Поверхность этой части глаза имеет оболочку светло-розового цвета. Слизистая (т.е. конъюнктива) всех уголков глаза имеет рыхлую структуру. Она имеет красный цвет потому, что в ней содержится большое количество кровеносных сосудов. Верхний, нижний конъюнктивальный мешок имеет эпителиальную оболочку со сложной структурой. Клетки обеспечивают нормальное функционирование глаза.
На фото конъюнктивальный мешок выглядит так:

Где находится
Конъюнктивальный мешок находится между нижним, верхним веком, глазным яблоком. Собственно, это полость, в которой находится глазное яблоко. Сверху, снизу находятся конъюнктивальные своды. Спереди и сзади – слизистые оболочки века и глазного яблока.
Функции
Конъюнктивальный мешок выполняет несколько важных функций для сохранения здоровья глаза, обеспечения гигиены
В первую очередь, он вырабатывает слизь и слезу . Эта функция крайне важна для тех людей, которые длительное время работают за компьютером или подвергают глаза интенсивной зрительной нагрузке. Поскольку глаза в этих условиях часто моргают, их слизистая оболочка пересыхает.
Если бы слизистая оболочка не увлажнялась, то глаза постоянно бы болели и пересыхали. Это снизило бы качество жизни человека и продуктивность его труда.
 Конъюнктивальный мешок защищает глазное яблоко от попадания в него мелких частиц пыли и грязи . Благодаря наличию слезы они почти сразу же вымываются и удаляются наружу, обеспечивая поддержание чистоты глазного яблока. Конъюнктивальный мешок дает возможность проводить эффективное лечение глаза при многих заболеваниях.
Конъюнктивальный мешок защищает глазное яблоко от попадания в него мелких частиц пыли и грязи . Благодаря наличию слезы они почти сразу же вымываются и удаляются наружу, обеспечивая поддержание чистоты глазного яблока. Конъюнктивальный мешок дает возможность проводить эффективное лечение глаза при многих заболеваниях.
Он имеет структуру, которая не позволяет лекарствам вытекать и распределяет их по всей поверхности слизистой.
Как закапать капли
Для закапывания глаз нужно выполнить такие действия:
- Вымыть руки с мылом.
- Встряхнуть сосуд с раствором.
- Запрокинуть назад голову, оттянуть пальцем нижнее веко и поместить в конъюнктивальный свод 1 или 2 капли (не больше) лекарства.
- На несколько минут закрыть веки.
- Надавить на слезной мешочек, чтобы вышли остатки лекарства.
- Промокнуть глаза чистой салфеткой.
Как заложить мазь
Чтобы заложить мазь, нужно оттянуть нижнее веко и посмотреть вверх. Небольшую полоску мази выдавить из тюбика, поместить ее по всему своду конъюнктивального мешка. После этого нужно поморгать, чтобы мазь быстрее и лучше распределилась по слизистой оболочке.
Если нужно применять несколько средств, то сначала капают капли, затем вводят суспензии и наконец мазь. Промежуток между введением препаратов составляет не менее 20 минут.
Список патологий
Поскольку конъюнктивальный мешок является наружным органом зрительного аппарата, он больше, чем другие его составляющие подвергается травмам и инфекциям. Несоблюдение гигиенических правил вызывает наиболее часто встречаемое заболевание конъюнктивального мешка – конъюнктивит. Симптомы этого заболевания:
- понижение остроты зрения;
- боль;
- покраснение слизистой;
- выделение гноя из глаза;
- слабость, иногда озноб;
- скачок температуры тела.

Достаточно часто в конъюнктивальном мешке появляется инородное тело. При моргании оно перемещается по поверхности слизистых оболочек глаза и соприкасается с роговой оболочкой. Это провоцирует неприятные ощущения, потому что именно в роговице находится большое количество нервных окончаний.
В зависимости от величины инородного тела интенсивность неприятных ощущений меняется. Как правило, наблюдается покраснение слизистых. Прочие симптомы:
- выделение большого количества слезной жидкости;
- светобоязнь;
- неприятные дискомфортные ощущения;
- краснота;
- отек (в случае продолжительного контакта слизистых оболочек с инородным телом).
Хемоз – это заболевание, сопровождающееся сильным отеком век, конъюнктивы. Увеличиваются и удлиняются сосуды, повышается количество слезной жидкости. Из слезного мешка выделяется большой объем серозной и гнойной жидкости.
Группа острых вирусных патологий – корь, ОРВИ, краснуха, грипп — часто сопровождаются покраснением и отеком конъюнктивальной оболочки. Интенсивность симптомов более выражена, когда уровень иммунной защиты низкий.
Травмы появляются в результате теплового или химического воздействия на глазные ткани. Их делят на несколько видов:
- поверхностные – в результате повреждения глаза ветками, контактными линзами либо одеждой;
- тупые (в результате удара мячом, палкой);
- проникающие (возникают в результате попадания острого предмета).
Методы лечения заболеваний конъюнктивы зависят от патологического фактора, индивидуальных особенностей человеческого организма. Самолечение конъюнктивального мешка категорически запрещено . В любом случае пациенту необходимо в срочном порядке обратиться к врачу. Офтальмолог определяет истинную причину заболевания слизистых глаза и только после диагностического обследования назначает лекарства.
Лекарственные препараты ускоряют выздоровление конъюнктивального мешка, не допускают развития осложнений и сохраняют нормальное зрение.
Для недопущения развития заболеваний конъюнктивального мешка рекомендуется соблюдать гигиенические правила, технику безопасности во время работы.
Полезное видео
Материалы, рассказывающие о заболеваниях конъюнктивального мешка, содержатся по таким ссылкам:
Конъюнктивальный мешок обеспечивает сохранение глазного яблока и нормального зрения. Защищает его от пыли, грязи и инородных предметов. В то же время это чувствительная часть зрительного аппарата, подверженная риску инфицирования.
Инородные тела конъюнктивального мешка и роговицы
В роговице и конъюнктивальном мешке может находиться инородное тело, вызывая боль и слезотечение. Их необходимо удалить в лечебном учреждении. Инородные тела конъюнктивы и роговицы удаляют после того, как в конъюнктивальный мешок закапывают анестетик (дикаин 0,5%, тримекаин 3%). Внедрившиеся в роговицу инородные тела удаляют концом инъекционной иглы или специальными инструментами — копьем для удаления инородных тел или желобоватым долотом. Из глубоких слоев следует удалять частицы легко окисляющихся или токсичных металлов (железо, сталь, медь, свинец, латунь), а химически инертные (уголь, стекло, камень, песок, порох) можно не трогать. Инородные тела, проникающие одним концом в переднюю камеру, следует удалять в условиях операционной офтальмологического стационара. После удаления инородного тела либо в случае простой эрозии роговицы в конъюнктивальный мешок закапывают дезинфицирующие капли, стимулятор эпителизации (витасик, баларпан 0,01%, тауфон 4%, глазной гель солкосерила или актовегина 20%), закладывают за веки глазную мазь тетрациклина или эритромицина 1%. Обязателен контрольный осмотр окулиста через сутки. Подкожно вводят противостолбнячную сыворотку по Безредке. Если инородное тело извлечено из роговицы, то за веки закладывают мази с антибиотиками (1% тетрациклиновой или 5% левомицетиновой мази.
Тупая травма века
Тупые травмы глазного яблоканазываются контузиями. Они могут произойти от удара тупым предметом, при этом в той или иной степени могут повредиться все отделы глазного яблока. Клинический симптомокомплекс в постконтузионном периоде многообразен и может охватывать симптомы не только повреждения глазного яблока и его придатков, но и общей травмы организма. Нередко в первые часы и дни у больных наблюдаются головокружение, тошнота, головная боль, потеря сознания. Они сопровождаются разрывами, отрывами, кровоизлияниями, эрозиями. При травме мягких тканей переднего отдела глаза происходит опущение переднего века, закрытие глазной щели, травматический лагофтальм, слезотечение, ограничение подвижности глазного яблока. При травме мягких тканей заднего отдела глаза, расположенного в орбите, развивается экзофтальм и энофтальм.
Флегмона век.Заболевание вызывается гноеродными микробами. Причиной чаще бывает инфицированная местная травма. Флегмона может возникнуть на фоне ячменя, фурункула века, язвенного блефарита, воспалительного процесса придаточных пазух носа.. В более поздней стадии пальпируется полость с жидким содержимым (флюктуация). Через кожу просвечивает желтый гной. Флегмона может самопроизвольно вскрыться. Лечение. Парентеральное применение антибиотиков широкого спектра действия, использование антигистаминных препаратов. Местно –инстилляция в конъюнктивальный мешок антибактериальных капель. При появлении флюктуации рекомендуется вскрытие с последующим дренированием и повязка с 10 % раствором натрия хлорида (гипертонический раствор) и (или) антибиотиками.
Абсцесс векаявляется следствием инфицирования травм века или местных гнойных воспалений. Абсцесс развивается остро, веко отёчно, кожа гиперемирована, пальпация века резко болезненна. В стадии некроза развивается флюктуация.Лечениехирургическое.
Тупая травма глазного яблока
· Тупые травмы глазного яблоканазываются контузиями. Они могут произойти от удара тупым предметом, при этом в той или иной степени могут повредиться все отделы глазного яблока. При тупых травмах окологлазных тканей и контузиях глазного яблока необходимо осуществить гемостаз (местно холод, в/м викасол, приём аскорутина), наложить асептическую повязку. Используются дезинфицирующие капли и мази, противовоспалительная терапия, средства, которые стимулируют эпителизацию роговицы. В условиях стационара применяются первичная хирургическая обработка повреждений оболочек, склеропластика, антибиотики, противовоспалительная терапия, противостолбнячные мероприятия; гемостатики, фибринолитики, осмотерапия. При тупой травме глаза с нарушением целостности тканей вводят столбнячный анатоксин. Неотложная хирургическая помощь показана при субконъюнктивальных разрывах склеры, вывихе хрусталика в переднюю камеру, разрывах роговицы, тотальной гифеме с гипертензией, обширной ретробульбарной гематоме. Такие больные нуждаются в немедленной госпитализации. при кровоизлияниях в структуры глаза любой локализации сразу после травмы показаны покой, наложение асептической повязки, холод на область глаза (на 2—3 ч), внутримышечные инъекции викасола, прием 10 % раствора хлорида кальция и аскорутина внутрь. С первых дней осуществляют меры, направленные на рассасывание излившейся крови: иньекции глюкозы (внутривенно), лидазы, протеолитических ферментов (внутримышечно), фибринолизина, лекозима, папаина (субконьюнктивально и введение с помощью электрофореза), гидрохлорица этилморфина, инстилляции йодида калия и других средств. Внутрь дают витамины группы В, аскорбиновую кислоту, рутин.
Отслойка сетчатки.Провоцировать может физическая нагрузка, подъем тяжести, сотрясение организма, удар головой. В дегенеративно изменённой сетчатке могут возникать разрывы, через которые в субретинальное пространство проникает жидкость из стекловидного тела. В результате этого, а также вследствие натяжения сетчатки наступает её отслойка. Отверстия в сетчатке возникают чаще всего у близоруких людей вследствие механического натяжения патологически измененного стекловидного тела. Пациенты отмечают при этом черные нити перед пораженным глазом, а также световые вспышки.
Лечение стационарное, хирургическое ..
Проникающее ранение глаза
Проникающие ранения глазананосятся обычно острыми предметами и приводят к нарушению целостности капсулы глаза. В зависимости от участка повреждения капсулы выделяют ранения роговичные, лимбальные, склеральные. Эти повреждения опасны как сами по себе, так и из-за возможных осложнений. Достоверными признаками проникающих ранений являются наличие сквозной раны, выпадение в неё внутренних оболочек, инородное тело внутри глаза. Дополнительными признаками, указывающими, что ранение проникающее, являются понижение ВГД, истечение водянистой влаги, измельчение или углубление передней камеры глаза. При проникающих ранениях сразу же после оказания неотложной помощи больного срочно доставляют в офтальмологический стационар для обработки раны. Осложнения проникающих ранений часто связаны с попаданием внутрь глаза инородных тел, чаще всего металлических магнитных или амагнитных осколков. Проникающие ранения чаще всего инфицированы и осложняются воспалениями сосудистой оболочки глаза (иридоциклит), гнойной инфекцией внутренних оболочек (эндофтальмит), или всех отделов глаза (панофтальмит).
Лечение. Назначают антибиотики широкого спектра действия, проводят промывание передней камеры р-рами антисептиков. При неэффективности прибегают к удалению глаза (энуклеация). То же показано при подостром фибринозно-пластическом иридоциклите повреждённого глаза, когда, не смотря на лечение, продолжает сохраняться цилиарная инъекция, на задней поверхности роговицы появляются клеточные отложения, (преципитаты) возникают спайки радужки с роговицей или хрусталиком, снижается ВГД. Такой глаз представляет опасность для второго, неповреждённого глаза, т.к. в нём может развиться симпатический иридоциклит (симпатическое воспаление). Это злокачественное воспаление сосудистой оболочки неповреждённого глаза, возникшее вследствие подострого фибринозно-пластического воспаления глаза с проникающим ранением. Прогноз при симпатическом воспалении крайне неблагоприятен. Самой надёжной профилактикой его является энуклеация глаза с проникающим ранением. Энуклеация показана в тех случаях, когда воспалительный процесс в травмированном глазу на фоне активного и рационального лечения приобрел хроническое необратимое течение с непрерывным снижением остроты зрения (ниже 0,01) либо поврежденный глаз слеп и косметически неполноценен.
Основные лечебные манипуляции по оказанию неотложной глазной помощи.


Содержание:
Описание
Основные задачи занятия. Освоить методику промывания конъюнктивальной полости, закапывания капель, закладывания мазей в конъюнктивальный мешок, введения лекарственных веществ под слизистую оболочку; научиться удалять поверхностно расположенные инородные тела с конъюнктивы и роговицы; овладеть способами наложения моно- и бинокулярной повязки.
Порядок занятия. Студенты овладевают методикой промывания конъюнктивальной полости, закапывают капли и производят другие манипуляции по оказанию неотложной помощи, осваивают десмургические приемы. В последующем под контролем преподавателя аналогичные манипуляции проводят у детей с различной патологией глаз.
Неотложная доофтальмологическая помощь, которую обязан оказать ребенку с заболеванием глаз каждый педиатр, имеет целью уменьшить нежелательные последствия острого заболевания или травмы, облегчить субъективные ощущения.
↑ Промывание конъюнктивальной полости
Нижнее веко оттягивают книзу, ребенка просят смотреть вверх. У детей младшего возраста веки разводят большим и указательным пальцами руки у ресничного края. Если не удается раскрыть веки, то используют векоподъемники.
При необходимости верхнее веко выворачивают. Струей из пипетки, ундинки или резинового баллона дезинфицирующим раствором промывают конъюнктивальную полость; жидкость стекает в почкообразный тазик, удерживаемый сестрой (рис. 58).
↑ Закапывания (инстилляции) капель
Ребенка просят смотреть вверх. Ваткой, зажатой большим и указательным пальцами, оттягивают нижнее веко так, чтобы была видна слизистая оболочка нижнего свода. Если ребенок маленький, верхнее веко поднимают средним пальцем левой руки или разводят веки большим и указательным пальцами или векоподъемниками. Правой рукой закапывают из пипетки 1—2 капли раствора лекарственного вещества в область нижней переходной складки (рис. 59, а),
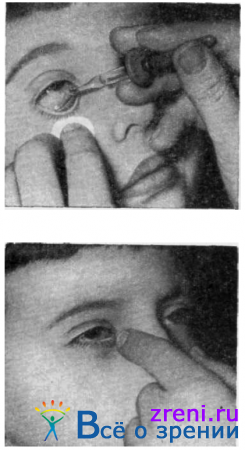
следя за тем, чтобы конец пипетки во избежание загрязнения не соприкасался с краем века, ресницами и т. д. Ватка впитывает избыток лекарства, не давая ему стекать на щеку. При инсталляциях сильно действующих медикаментов (атропин, адреналин и др.) целесообразно указательным пальцем зажать на 1 минуту область слезных канальцев (рис. 59, б).
↑ Закладывание мази
Нижнее веко оттягивают книзу, ребенка просят смотреть вверх. Стеклянную лопаточку с небольшим количеством мази погружают плашмя за нижнее веко, просят больного закрыть глаза и лопаточку вынимают (рис. 60).
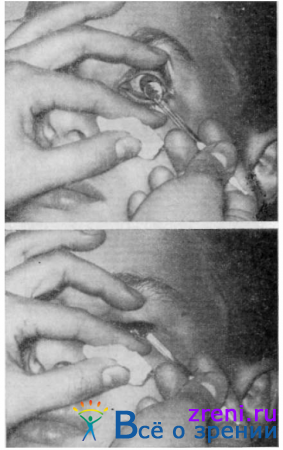
У детей младшего возраста веки разводят большим и указательным пальцами, лопаточку заводят за нижнее веко, прижимают к маргинальному его краю и отводят назад так, чтобы мазь осталась в конъюнктивальном мешке. После того, как ребенок закроет глаза, ватным шариком производят легкие поглаживающие движения по векам, чем достигается равномерное распределение мази, остатки которой с краев век удаляют тем же шариком.?
↑ Введение (инъекции) лекарственных веществ под конъюнктиву глазного яблока
После предварительной анестезии слизистой оболочки троекратным закапыванием 0,5—1 % раствора дикаина (кокаина, 5% новокаина и др.) нижнее веко оттягивают книзу, ребенка просят смотреть вверх.
Раствор лекарственного вещества с помощью шприца с тонкой иглой вводят под конъюнктиву глазного яблока вблизи от нижней переходной складки.
↑ Удаление инородных тел с конъюнктивы и роговицы
Искать инородные тела в конъюнктивальном мешке и роговице следует при ярком освещении. Анестезия достигается троекратной инстилляцией 0,5—1% раствора дикаина (кокаина и др.). Веки вывертывают пальцами или с помощью стеклянной палочки, при необходимости осматривают слизистую оболочку верхнего свода.
Поверхностно расположенные на конъюнктиве инородные тела снимают ватным тампоном, смоченным дезинфицирующим раствором, или стеклянной палочкой, туго обернутой кусочком влажной ваты (рис. 61).
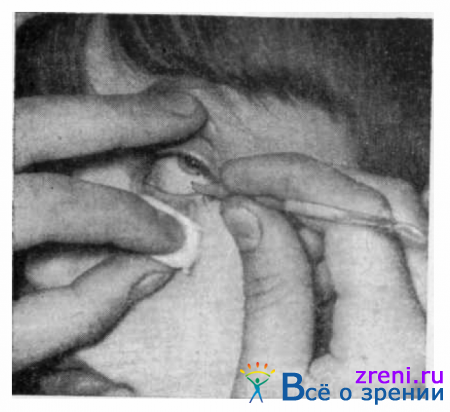
Иногда можно воспользоваться пинцетом, иглой от шприца, иглой для удаления инородных тел.
Если инородное тело внедрилось в толщу конъюнктивы или субконъюнктивально, его удаляет врач-офтальмолог.
Инородные тела с роговицы удаляют при хорошем (лучше боковом) освещении, осуществляемым помощником (медицинской сестрой). Полезно пользоваться бинокулярной лупой. Если инородное тело лежит на эпителии роговицы, следует попытаться удалить его описанным выше способом. Если оно внедрилось глубже, пользуются копьевидной иглой (рис. 62),
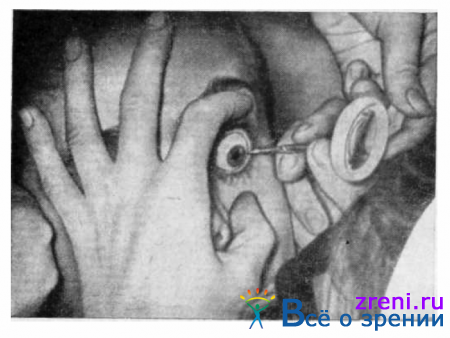
иногда иглой от шприца. Эти манипуляции требуют известной осторожности из-за опасности перфорации роговицы.
После удаления инородного тела в глаз закапывают раствор сульфацила, закладывают дезинфицирующую мазь.
↑ Накладывание повязок
В отдельных случаях можно ограничиться наложением на глаз марлевого кружка, прослоенного ватой, который укрепляют полосками лейкопластыря (рис. 63).
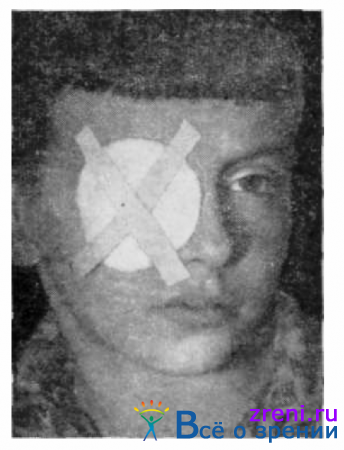
Следует помнить, что вату без марли непосредственно на глаз не накладывают.
Для наложения монокулярной повязки на глаз предварительно накладывают марлевый кружок, прослоенный ватой. Два—три круговых фиксирующих тура бинта проводят от затылка ко лбу, затем чередуют фиксирующие циркулярные туры с турами через больной глаз, бинтуя от затылка вниз под мочкой уха, затем вверх через больной глаз на противоположную сторону лба и вновь на затылок (рис. 64).
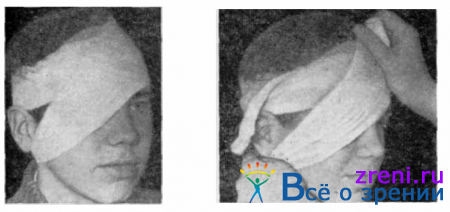
Бинт завязывают на лбу или перед ухом.
При наложении бинокулярной повязки проводят бинт через второй глаз, но в обратном направлении — от лба через глаз и далее под мочку уха и на затылок (рис. 65).
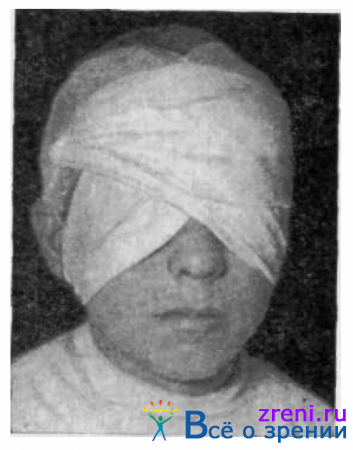
1. Промыть конъюнктивальную полость.
2. Закапать капли в конъюнктивальный мешок.
3. Заложить мазь.
4. Удалить поверхностно расположенные инородные тела с конъюнктивы и роговицы.
5. Наложить моно- и бинокулярную повязки.?