Идиопатическая тромбоцитопеническая пурпура у детей. Идиопатическая тромбоцитопеническая пурпура или болезнь верльгофа у детей и взрослых Цвет кровоизлияний при тромбоцитопенической пурпуре у детейЗаболевания][
Тромбоцитопеническая пурпура
Тромбоцитопеническая пурпура – разновидность геморрагического диатеза, характеризующаяся дефицитом красных кровяных пластинок – тромбоцитов, чаще вызванным иммунными механизмами. Признаками тромбоцитопенической пурпуры служат самопроизвольные, множественные, полиморфные кровоизлияния в кожу и слизистые оболочки, а также носовые, десневые, маточные и другие кровотечения. При подозрении на тромбоцитопеническую пурпуру оценивают анамнестические и клинические данные, показатели общего анализа крови, коагулограммы, ИФА, микроскопии мазков крови, пункции костного мозга. В лечебных целях больным назначаются кортикостероидные, гемостатические препараты, цитостатическая терапия, проводится спленэктомия.
Общие сведения
Тромбоцитопеническая пурпура (болезнь Верльгофа, доброкачественная тромбоцитопения) – гематологическая патология, характеризующаяся количественным дефицитом тромбоцитов в крови, сопровождающаяся наклонностью к кровоточивости, развитию геморрагического синдрома. При тромбоцитопенической пурпуре уровень кровяных пластинок в периферической крови опускается значительно ниже физиологического – 150х10 9 /л при нормальном или несколько увеличенном количестве мегакариоцитов в костном мозге. По частоте встречаемости тромбоцитопеническая пурпура занимает первое место среди прочих геморрагических диатезов. Манифестирует заболевание обычно в детском возрасте (с пиком в раннем и дошкольном периоде). У подростков и взрослых патология в 2-3 раза чаще выявляется среди лиц женского пола.
В классификации тромбоцитопенической пурпуры учитываются ее этиологические, патогенетические и клинические особенности. Различают несколько вариантов – идиопатическую (болезнь Верльгофа), изо-, транс-, гетеро- и аутоиммунную тромбоцитопеническую пурпуру, симптомокомплекс Верльгофа (симптоматическую тромбоцитопению).
По течению выделяют острую, хроническую и рецидивирующую формы. Острая форма более характерна для детского возраста, длится до 6 месяцев с нормализацией уровня тромбоцитов в крови, не имеет рецидивов. Хроническая форма протекает более 6 месяцев, чаще встречается у взрослых пациентов; рецидивирующая – имеет циклическое течение с повторениями эпизодов тромбоцитопении после нормализации уровня тромбоцитов.
Причины тромбоцитопенической пурпуры
В 45% случаев имеет место идиопатическая тромбоцитопеническая пурпура, развивающаяся самопроизвольно, без видимых причин. В 40% случаев тромбоцитопении предшествуют различные инфекционные заболевания (вирусные или бактериальные), перенесенные примерно за 2-3 недели до этого. В большинстве случаев это инфекции верхних отделов дыхательного тракта неспецифического генеза, в 20% – специфические (ветряная оспа, корь, краснуха, эпидемический паротит, инфекционный мононуклеоз, коклюш). Тромбоцитопеническая пурпура может осложнять течение малярии, брюшного тифа, лейшманиоза, септического эндокардита. Иногда тромбоцитопеническая пурпура проявляется на фоне иммунизации – активной (вакцинации) или пассивной (введения γ – глобулина). Тромбоцитопеническая пурпура может быть спровоцирована приемом медикаментов (барбитуратов, эстрогенов, препаратов мышьяка, ртути), длительным воздействием рентгеновских лучей (радиоактивных изотопов), обширным хирургическим вмешательством, травмой, избыточной инсоляцией. Отмечаются семейные случаи заболевания.
Большинство вариантов тромбоцитопенической пурпуры имеет иммунную природу и связано с продукцией антитромбоцитарных антител (IgG). Образование иммунных комплексов на поверхности тромбоцитов приводит к быстрому разрушению кровяных пластинок, уменьшению продолжительности их жизни до нескольких часов вместо 7-10 суток в норме.
Изоиммунная форма тромбоцитопенической пурпуры может быть обусловлена поступлением в кровь «чужеродных» тромбоцитов при повторных переливаниях крови или тромбоцитарной массы, а также антигенной несовместимостью тромбоцитов матери и плода. Гетероиммунная форма развивается при повреждении антигенной структуры тромбоцитов различными агентами (вирусами, медикаментами). Аутоиммунный вариант тромбоцитопенической пурпуры вызван появлением антител против собственных неизмененных антигенов тромбоцитов и обычно сочетается с другими заболеваниями такого же генеза (СКВ, аутоиммунной гемолитической анемией). Развитие трансиммунной тромбоцитопении у новорожденных провоцируется проходящими через плаценту антитромбоцитарными аутоантителами матери, больной тромбоцитопенической пурпурой.
Дефицит тромбоцитов при тромбоцитопенической пурпуре может быть связан с функциональным поражением мегакариоцитов, нарушением процесса отшнуровывания кровяных красных пластинок. Например, симптомокомплекс Верльгофа обусловлен неэффективностью гемопоэза при анемии (B-12 дефицитной, апластической), остром и хроническом лейкозах, системных заболеваниях органов кроветворения (ретикулезах), костномозговых метастазах злокачественных опухолей.
При тромбоцитопенической пурпуре происходит нарушение образования тромбопластина и серотонина, снижение сократительной способности и усиление проницаемости стенки капилляров. С этим связаны удлинение времени кровотечения, нарушение процессов тромбообразования и ретракции кровяного сгустка. При геморрагических обострениях количество тромбоцитов снижается вплоть до единичных клеток в препарате, в период ремиссии восстанавливается до уровня ниже нормы.
Симптомы тромбоцитопенической пурпуры
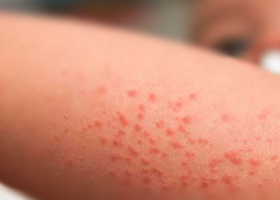
Тромбоцитопеническая пурпура клинически проявляется при падении уровня тромбоцитов ниже 50х10 9 /л, обычно через 2-3 недели после воздействия этиологического фактора. Характерна кровоточивость по петехиально-пятнистому (синячковому) типу. У больных тромбоцитопенической пурпурой появляются безболезненные множественные кровоизлияния под кожу, в слизистые оболочки («сухой» вариант), а также кровотечения («влажный» вариант). Они развиваются спонтанно (часто в ночное время) и их выраженность не соответствует силе травматического воздействия.
Геморрагические высыпания полиморфны (от незначительных петехий и экхимозов до крупных синяков и кровоподтеков) и полихромны (от ярких багрово-синих до бледных желто-зеленых в зависимости от времени появления). Чаще всего геморрагии возникают на передней поверхности туловища и конечностей, редко – в области лица и шеи. Кровоизлияния определяются и на слизистой оболочке миндалин, мягкого и твердого неба, конъюнктиве и сетчатке, барабанной перепонке, в жировой клетчатке, паренхиматозных органах, серозных оболочках головного мозга.
Патогномоничны интенсивные кровотечения – носовые и десневые, кровотечения после удаления зубов и тонзиллэктомии. Могут появляться кровохарканье, кровавые рвота и понос, кровь в моче. У женщин обычно превалируют маточные кровотечения в виде меноррагий и метроррагий, а также овуляторных кровотечений в брюшную полость с симптомами внематочной беременности. Непосредственно перед менструацией появляются кожные геморрагические элементы, носовые и другие кровотечения. Температура тела остается в норме, возможна тахикардия. При тромбоцитопенической пурпуре имеется умеренная спленомегалия. При профузном кровотечении развивается малокровие внутренних органов, гиперплазия красного костного мозга и мегакариоцитов.
Медикаментозная форма манифестирует вскоре после приема лекарственного препарата, продолжается от 1 недели до 3 месяцев со спонтанным выздоровлением. Радиационная тромбоцитопеническая пурпура отличается тяжелым геморрагическим диатезом с переходом костного мозга в гипо- и апластическое состояние. Инфантильная форма (у детей до 2 лет) имеет острое начало, тяжелый, часто хронический характер и выраженную тромбоцитопению (9/л).
В течении тромбоцитопенической пурпуры выявляют периоды геморрагического криза, клинической и клинико-гематологической ремиссии. При геморрагическом кризе кровоточивость и лабораторные изменения ярко выражены, в период клинической ремиссии на фоне тромбоцитопении геморрагии не проявляются. При полной ремиссии отсутствуют и кровоточивость, и лабораторные сдвиги. При тромбоцитопенической пурпуре с большой кровопотерей наблюдается острая постгеморрагическая анемия, при длительной хронической форме – хроническая железодефицитная анемия.
Наиболее грозное осложнение – кровоизлияние в головной мозг развивается внезапно и быстро прогрессирует, сопровождаясь головокружением, головной болью, рвотой, судорогами, неврологическими нарушениями.
Диагностика тромбоцитопенической пурпуры
Диагноз тромбоцитопенической пурпуры устанавливается гематологом с учетом анамнеза, особенностей течения и результатов лабораторных исследований (клинического анализа крови и мочи, коагулограммы, ИФА, микроскопии мазков крови, пункции костного мозга).
На тромбоцитопеническую пурпуру указывают резкое снижение числа тромбоцитов в крови (9/л), увеличение времени кровотечения (>30 мин.), протромбинового времени и АЧТВ, снижение степени или отсутствие ретракции сгустка. Число лейкоцитов обычно в пределах нормы, анемия появляется при значительной кровопотере. На высоте геморрагического криза выявляются положительные эндотелиальные пробы (щипка, жгута, уколочная). В мазке крови определяется увеличение размеров и снижение зернистости тромбоцитов. В препаратах красного костного мозга обнаруживается нормальное или повышенное количество мегакариоцитов, присутствие незрелых форм, отшнуровка тромбоцитов в малочисленных точках. Аутоиммунный характер пурпуры подтверждается наличием в крови антитромбоцитарных антител.
Тромбоцитопеническую пурпуру дифференцируют от апластических или инфильтративных процессов костного мозга, острого лейкоза, тромбоцитопатий, СКВ, гемофилии, геморрагического васкулита, гипо- и дисфибриногенемий, ювенильных маточных кровотечений.
Лечение и прогноз тромбоцитопенической пурпуры
При тромбоцитопенической пурпуре с изолированной тромбоцитопенией (тромбоциты >50х10 9 /л) без геморрагического синдрома лечение не проводится; при среднетяжелой тромбоцитопении (30-50 х10 9 /л) медикаментозная терапия показана в случае повышенного риска развития кровотечений (артериальной гипертензии, язвенной болезни желудка и 12-перстной кишки). При уровне тромбоцитов 9/л лечение осуществляют без дополнительных показаний в условиях стационара.
Кровотечения купируются введением кровоостанавливающих препаратов, местно применяется гемостатическая губка. Для сдерживания иммунных реакций и снижения сосудистой проницаемости назначаются кортикостероиды в понижающей дозе; гипериммунные глобулины. При больших кровопотерях возможны трансфузии плазмы и отмытых эритроцитов. Вливания тромбоцитарной массы при тромбоцитопенической пурпуре не показаны.
У больных хронической формой с рецидивами обильных кровотечений и кровоизлияниями в жизненно важные органы выполняют спленэктомию. Возможно назначение иммунодепрессантов (цитостатиков). Лечение тромбоцитопенической пурпуры при необходимости должно сочетаться с терапией основного заболевания.
В большинстве случаев прогноз тромбоцитопенической пурпуры весьма благоприятный, полное выздоровление возможно в 75% случаев (у детей – в 90%). Осложнения (например, геморрагический инсульт) наблюдаются в острой стадии, создавая риск смертельного исхода. При тромбоцитопенической пурпуре требуется постоянное наблюдение гематолога, исключаются препараты, влияющие на агрегационные свойства тромбоцитов (ацетилсалициловая к-та, кофеин, барбитураты), пищевые аллергены, проявляется осторожность при проведении вакцинации детей, ограничивается инсоляция.
Тромбоцитопеническая пурпура
Общие сведения
Тромбоцитопеническая пурпура – это группа гематологических заболеваний различной этиологии, которая сводится к снижению количества кровяных пластинок – тромбоцитов ниже 150х10 в девятой степени на литр крови, вызванное нарушением тромбоцитарного звена гемостаза. Чаще всего развивается вследствие аутоиммунных процессов воздействия антитромбоцитарных антител и деструкции макрофагами.
Патогенез
Течение тромбоцитопенической пурпуры обычно доброкачественное, хроническое и волнообразное, с обострениями и ремиссиями. Стойкое снижение количества тромбоцитов в результате их аутоиммунного либо другого механизма разрушения приводит к повышенной кровоточивости. Помимо этого, у связанных с антителами пластинок нарушены функциональные способности, что также повышает риск геморрагии не только на коже, но и в тканях внутренних органов. Тромбоцитопения вызывает повышенную кровоточивость в связи со вторичным нарушением резистентности стенок сосудов в результате выпадения ангиотрофической функции кровяных пластинок. Повышается ломкость мелких сосудов, что легко проверить пробой «щипка». Кроме того, снижается сократительная способность сосудов, вызванная понижением уровня серотонина в кровотоке — известного вазоконстриктора, содержащегося в клетках тромбоцитов. Кровоизлияниям также способствует нарушение способности образовывать полноценные кровяные сгустки, так называемого процесса ретракции.
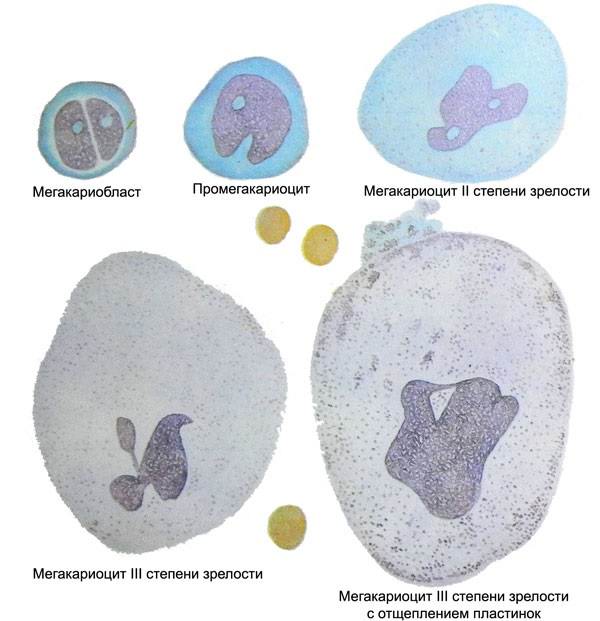
Этапы созревания тромбоцитов
Тромбоцитопеническая пурпура чаще всего становится причиной геморрагического синдрома разной степени и выраженности, который развивается при снижении количества тромбоцитов менее 30х10 в девятой степени тромбоцитов на литр крови.
Классификация
В основе классификации тромбоцитопенической пурпуры лежат причины и механизмы развития тромбоцитопении. Обычно выделяют аутоиммунную (синдром Фишера-Эванса, пигментную пурпуру Майокки), иммунную, тромботическую и идиопатическую, если причины не выяснены. По форме течения бывает острой и хронической, по способу возникновения – врожденной и приобретенной.
Идиопатическая тромбоцитопеническая пурпура
Этот тип гематологического заболевания является первичной тромбоцитопенией невыясненного или иммунноаллергического происхождения по-другому называемой болезнью Верльгофа, впервые описавшего этот недуг. Патология приводит к повышенному разрушению тромбоцитов и как следствие — ассоциированной тромбоцитопении, вызванной иммунной реакцией.
Идиопатическая тромбоцитопения чаще всего выявляется у молодых или зрелых женщин с частотой 1-13 человек на 1 млн населения.
Иммунная тромбоцитопеническая пурпура
Нарушение тромбоцитарного звена гемостаза может быть изоиммунным, то есть когда антитромбоцитарные антитела поступают извне, к примеру, от матери ребенку.
В том числе известны случаи гетероиммунного образования гаптенов – неполных антител в ответ на измененные вирусной инфекцией структуру тромбоцитов. Иммунная реакция также вызывает стойкое разрушение тромбоцитов, кровоточивость и кожные проявления.
Аутоиммунная тромбоцитопеническая пурпура
Чаще всего толчком становится этиологический фактор, который вызывает срыв системы толерантности иммунитета и организм начинает воспринимать антигены собственных тромбоцитов как чужеродные.
Аутоиммунная реакция начинается с созревания лимфоцитарных плазмоцитов, которые синтезируют антитромбоцитарные аутоантитела. Чаще всего они представлены иммуноглобулинами IgG и IgA, в меньшей мере – IgM. Антитела связываются с детерминантами антигенов мембраны тромбоцитов, таким образом делая их «мечеными» для макрофагов селезенки и печени, где они разрушаются. В результате продолжительность жизни тромбоцитов существенно сокращается и может составлять всего несколько минут или часов вместо 7-10 суток в норме.
Хроническая пигментная пурпура Майокки
Наиболее редкое и мало изученное иммунологическое приобретенное заболевание, вызывающее пигментную пурпуру названо телеангиэктатической пурпурой Майокки. Её считают разновидностью болезни Шенлейна-Геноха. Ученые полагают, что патология носит неврогенный характер и вызвана длительным влиянием на организм инфекционного агента с аллергизирующим действием. Не выявлено фактов наследования болезни Майокки.
Чаще всего страдают маленькие мальчики, но течение обычно благоприятное с самостоятельным разрешением. Кожные покровы становятся гладкими, нормальной окраски, все симптомы исчезают бесследно.
Болезнь вызывает только кожные проявления: симметрично расположенные пятна в форме колец, с экссудативно-воспалительными элементами и мельчайшими телеангиэктазиями, темно красного цвета, немного возвышаются над кожными покровами. Возможны небольшие кровотечения из мест поражений мест и алопеция. Локализуется пурпура преимущественно в области нижних конечностей, на ягодицах, бедрах, иногда — на предплечьях и туловище. Если заболевание протекает в тяжелой форме, то становится затяжным и с рецидивами. При частых кровотечениях могут быть назначены сосудоукрепляющие и антигистаминные препараты.
Синдром Фишера-Эванса
Сочетание приобретенной аутоиммунной тромбоцитопении с аутоиммунной гемолитической анемией названо в честь двух ученых описавших его — синдром Эванса и Фишера. Течение также может быть острым и хроническим. Инициирую заболевание некоторые лекарственные препараты, вирусная либо бактериальная инфекция. В результате изменяется эндогенный иммунный ответ и эндогенные антигены, возможно причиной тому антигенное сходство вирусов и тромбоцитов.
Клиническая картина начинает разворачиваться с признаков выраженного геморрагического синдрома — кожной геморрагической сыпи, кровотечений различной локализации, затем присоединяется гемолитическая анемия, вызванная синтезом антиэритроцитарных антител. У больных выявляется ретикулоцитоз, тромбоцитопения и лейкопения.
Тромботическая тромбоцитопеническая пурпура
Патология является тяжелой окклюзивной тромботической микроангиопатией, сопровождающейся системной агрегацией кровяных пластинок, развитием ишемии различных органов. Выраженная тромбоцитопения потребления и микроангиопатическая гемолитическая анемия наблюдается на фоне фрагментации эритроцитов.
Тромботическая тробоцитопеническая пурпура развивается при необычно больших мультимераз фактора Виллебранда, которые обладают способностью фиксироваться на клетках эндотелия, тем самым снижая активность металлопротеазы ADAMTS-13, что вызвано их аутоиммунным разрушением или же генетическим дефектом их синтеза. Патология создает условия для генерализованного процесса агрегации тромбоцитов на эндотелии микрососудов, что формирует характерную клиническую картину — пентаду таких признаков как:
Болезнь редкая — не более 5 случаев на 1 млн. человек населения, причем преимущественно женщины (70%). Летальный исход возможен в течение одного месяца даже при своевременном и правильном лечении в среднем у 8-18%, в противном случае — волнообразное течение предполагает несколько эпизодов спустя месяцы или годы жизни.
Причины
В 90% случаев тромбоцитопения первична и спровоцирована повышенным уровнем разрушения тромбоцитов. До 10% составляют вторичные идиопатические тромбоцитопении вызванные лимфопролиферативными заболеваниями, дефицитом тромбоэтина, ВИЧ-инфекцией, гепатитом С, системной красной волчанкой, антифосфолипидным синдромом и болезнью Виллебранда. Также предшествовать развитию тромбоцитопенической пурпуры могут:
- острые респираторные инфекции вирусной природы;
- радиоактивное облучение;
- вакцинация;
- механические травмы тромбоцитов, к примеру при гемангиоме, что связано с хаотичным расположением сосудов;
- спленомегалия;
- прием различных лекарственных средств;
- В12 и фолиеводефицитная анемия, в результате чего угнетается тромбоцитарный и эритроцитарный ростки;
- ДВС-синдром.
Кровоизлияния на коже или слизистых обычно возникают после травм либо спонтанно, чем отличает патологию от гемофилии.
Симптомы
Симптоматика пурпуры обусловлена стойкой тромбоцитопенией и большим количеством функционально неактивных мегакариоцитов костного мозга. При этом кожный геморрагический синдром безболезненный, хаотично и асимметрично расположенные проявления в виде:
- петехий – точечных круглых пятен, кровоизлияний, вызванных повреждениями внутрикожной системы капилляров;
- пурпуры — мелкопятнистых капиллярных кожных кровоизлияний, которые могут быть разной давности и соответственно – цвета, начиная с ярко-алого и заканчивая синим, бурым, желтым и затем побледневшим (изменения вызваны стадиями распада билирубина);
- экхимозов – кровоизлияний более 3 мм в диаметре пурпурного или голубовато-чёрного цвета, по-простому еще называемых синяками;
- кровоизлияний в слизистые оболочки, а также в подкожное пространство век, конъюнктиву, переднюю камеру глаза или стекловидное тело;
- кровотечений — носовых, десневых, легочных, желудочно-кишечных, почечных и маточных.
Кроме того, у больных может наблюдаться:
- мелена – беспричинное возникновение черного полужидкого стула, которое свидетельствует о кровотечении и возникает под воздействием крови и содержимого ЖКТ;
- гематурия – наличие составляющих крови в анализах мочи;
- геморрагический инсульт – острое нарушение кровообращения, вызывающее общемозговые неврологические симптомы;
- В 30% случаев умеренно увеличена селезенка.
Не смотря на то, что даже при значительном снижении уровня тромбоцитов в кровотоке пациенты могут не ощущать ухудшения состояния или каких-либо негативных реакций. Однако, самочувствие может быть обманчивым и угрожающим серьезными внутренними кровотечениями в любой из органов, в том числе в мозг. В таком состоянии нужно быть крайне осторожным – избегать любых физических нагрузок и ограничить все виды жизненной активности в целом.
Стоит начинать беспокоиться, если у вас или ваших близких:
- часто возникают самопроизвольно синяки на конечностях или на теле;
- увеличилось время остановки кровотечения даже незначительного пореза;
- участились носовые кровотечения или кровотечения из десен и слизистых рта.
Анализы и диагностика
При первом подозрении на тромбоцитопеническую пурпуру следует обратиться к квалифицированному гематологу, который проведет полное обследование состоянии организма, конкретно гемостаза и кроветворящей системы, а также изучит петехиально-пятнистые высыпания. При этом должны проводить полные и регулярные заборы анализов крови, в которых можно обнаружить гипохромную анемию, пониженное количество сывороточного железа, замедление или отсутствие ретракции тромбов, недостаточность тромбоцитов и наличие их атипичной формы и увеличенного размера, мелких фрагментов и скудной специфической зернистости. Положительными оказываются результаты пробы «жгута»: при наложении на плечо манжеты на предплечии появляется не 10 петехий как в норме, а 20-30 и больше.
Дополнительно могут понадобиться инфекционные и ревматологические тесты, исследования ДНК и антител, ЭКГ, УЗИ, рентгенография и эндоскопия по показаниям.
Наиболее показательным для подтверждения диагноза «иммунная тромбоцитопеническая пурпура» становится обнаружение антитромбоцитарных антител, например, к гликопротеинам IIb-IIIa или Ib-IX. Но аутоиммунный путь развития тромбоцитопении не всегда позволяет определить антитела к пластинкам крови, вероятность составляет не более 50%. Можно выявить удлинение времени кровотечения по Дюку до 30 минут и более.
Лечение
Лечение тромбоцитопенической пурпуры начинается с купирования самой тромбоцитопении и в дальнейшем — выяснения причины, вызвавшей данное состояние. Основным способом становится назначение Преднизолона или других глюкокортикостероидов. Существуют и другие протоколы лечения:
- химиотерапия алкалоидамибарвинка (Винкристин);
- применение местных и общих гемостатических препаратов;
- внутривенное введение иммуноглобулина (Гамимун Н);
- внутривенное инфузионное вливания 40 мг Дексаметазона;
- использование специфических агонистов рецепторов тромбопоэтина;
- плазмаферез, направленный на замену удаленной плазмы донорской;
- пульс-терапия огромными дозами глюкокортикоидов;
- назначение иммунодепрессантов или иммунокорректоров.
Чтобы избежать осложнений пациентам необходимо:
- избегать травм и инфекционных заболеваний;
- отказаться от алкоголя;
- правильно и рационально питаться;
- не принимать препараты, снижающие функциональные способности тромбоцитов, например антибиотики, диуретики, вещества фенотиазидового ряда и пр.
Тромбоцитопеническая пурпура у детей – лечение и симптомы
Заболевание, характеризующееся склонностью к кровоточивости, обусловленной тромбоцитопенией (снижением содержания тромбоцитов в крови до 150х10 9 /л) при нормальном или увеличенном количестве мегакариоцитов в красном костном мозге – это тромбоцитопеническая пурпура (болезнь Верльгофа). Рассмотрим причины заболевания, а также способы, которыми проводится его лечение у маленьких детей.
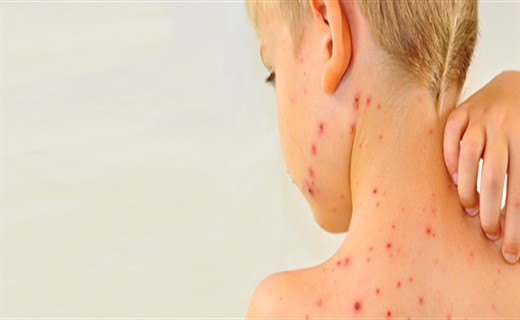
Причины тромбоцитопенической пурпуры
Это наиболее распространённое заболевание из группы геморрагических диатезов. Частота выявления новых случаев заболевания составляет от 10 до 125 на 1 млн населения в год. Как правило, заболевание манифестирует в детском возрасте. До 10-летнего возраста симптомы болезни встречаются с одинаковой частотой у мальчиков и девочек, а после 10 лет и у взрослых – в 2 – 3 раза чаще у лиц женского пола.
Причины возникновения тромбоцитопенической пурпуры
Возникновение симптомов заболевания провоцируется вирусными инфекциями, прививками, физическими и психическими травмами; имеет значение также наследственная предрасположенность.
Тромбоцитопения развивается вследствие разрушения тромбоцитов посредством иммунных механизмов. AT к собственным тромбоцитам могут появляться спустя 1 – 3 нед. после перенесённых вирусных или бактериальных инфекций, профилактических прививок, приёма лекарственных препаратов при индивидуальной их непереносимости, переохлаждения или инсоляции, после хирургических операций, травм.
В ряде случаев какую-либо определённую причину выявить не удаётся. Поступившие в организм Аг (например, вирусы, лекарственные средства, в том числе вакцины) оседают на тромбоцитах больного и индуцируют иммунный ответ. Антитромбоцитарные AT относят преимущественно к IgG. Реакция “Аг-AT” происходит на поверхности тромбоцитов. Продолжительность жизни тромбоцитов, нагруженных AT, при тромбоцитопенической пурпуре снижена до нескольких часов вместо 7 – 10 дней в норме. Преждевременная гибель тромбоцитов происходит в селезёнке.
Такой симптом, как кровоточивость, обусловлена снижением количества тромбоцитов, вторичным повреждением сосудистой стенки в связи с выпадением ангиотрофической функции тромбоцитов, нарушением сократительной способности сосудов из-за понижения концентрации серотонина в крови, невозможностью ретракции кровяного сгустка.
Каким симптомами проявляется тромбоцитопеническая пурпура?
Заболевание может начинаться постепенно или остро с геморрагического синдрома.
Патогномоничные симптомы – кожные геморрагии, кровоизлияния в слизистые оболочки, кровотечения. Характерными чертами являются: полихромность (геморрагии на коже одновременно в разной стадии развития – от красных до зеленоватых), полиморфность высыпаний (от петехий до крупных кровоизлияний), несимметричность, спонтанность возникновения (вне связи с серьезными травмами, преимущественно ночью), безболезненность.
Нередко возникают кровотечения из лунки удаленного зуба, носовые и десневые, возможны кровоизлияния во внутренние органы.
Во время клинической ремиссии геморрагический синдром исчезает, время кровотечения сокращается, изменения в свертывающей системе крови купируются. При этом тромбоцитопения в большинстве случаев сохраняется.
Количество экхимозов варьирует от единичных до множественных. Основные характеристики кожного геморрагического синдрома при ТП следующие:
- Несоответствие выраженности геморрагии степени травматического воздействия; возможно их спонтанное появление (преимущественно ночью).
- Полиморфизм геморрагических высыпаний (от петехий до крупных кровоизлияний).
- Полихромность кожных геморрагии (окраска от багровой до синезеленоватой и жёлтой в зависимости от давности их появления), что связано с постепенным превращением, но через промежуточные стадии распада в билирубин.
- Асимметрия (нет излюбленной локализации) геморрагических элементов.
- Безболезненность.
Нередко возникают кровоизлияния в слизистые оболочки, наиболее часто миндалин, мягкого и твёрдого нёба. Возможны кровоизлияния в барабанную перепонку, склеру, стекловидное тело, глазное дно. Лечение нужно начинать оперативно.
Кровоизлияние в склеру может указывать на угрозу возникновения самого тяжёлого и опасного осложнения тромбоцитопенической пурпуры – кровоизлияния в головной мозг. Как правило, оно возникает внезапно и быстро прогрессирует. Клинически кровоизлияние в головной мозг проявляется головной болью, головокружением, судорогами, рвотой, очаговой неврологической симптоматикой. Исход кровоизлияния в мозг зависит от объёма, локализации патологического процесса, своевременности диагностики и адекватной терапии.
Заболевание характеризуется кровотечениями из слизистых оболочек. Нередко они имеют профузный характер, вызывая тяжёлую постгеморрагическую анемию, угрожающую жизни больного. У детей наиболее часто возникают кровотечения из слизистой оболочки полости носа. Кровотечения из дёсен обычно менее обильны, но и они могут стать опасными при экстракции зубов, особенно у больных с недиагностированным заболеванием. Кровотечение после удаления зуба при данном заболевании возникает сразу же после вмешательства и не возобновляется после его прекращения в отличие от поздних, отсроченных кровотечений при гемофилии. У девочек пубертатного периода возможны тяжёлые мено и метроррагии. Реже бывают желудочнокишечные и почечные кровотечения.
Характерные изменения внутренних органов при ТП отсутствуют. Температура тела обычно нормальная. Иногда выявляют симптомы тахикардии, при аускультации сердца – систолический шум на верхушке и в точке Боткина, ослабление I тона, обусловленные анемией. Увеличение селезёнки нехарактерно и скорее исключает диагноз ТП.
Течение тромбоцитопенической пурпуры у детей
По течению выделяют острые (длительностью до 6 мес) и хронические (продолжительностью более 6 мес) формы заболевания. При первичном осмотре установить характер течения заболевания невозможно. В зависимости от степени проявления геморрагического синдрома, показателей крови в течении заболевания выделяют три периода: геморрагический криз, клиническая ремиссия и клиникогематологическая ремиссия.
Геморрагический криз характеризуется выраженным синдромом кровоточивости, значительными изменениями лабораторных показателей.
Во время клинической ремиссии исчезает геморрагический синдром, сокращается время кровотечения, уменьшаются вторичные изменения в свёртывающей системе крови, но тромбоцитопения сохраняется, хотя она менее выраженная, чем при геморрагическом кризе.
Клиникогематологическая ремиссия подразумевает не только отсутствие кровоточивости, но и нормализацию лабораторных показателей.
Как диагностируется тромбоцитопеническая пурпура?
Для нее характерны снижение содержания тромбоцитов в крови вплоть до единичных в препарате и увеличение времени кровотечения. Длительность кровотечения не всегда соответствует степени тромбоцитопении, так как она зависит не только от количества тромбоцитов, но и от их качественных характеристик. Значительно снижена или не наступает вообще ретракция кровяного сгустка. Вторично (в результате тромбоцитопении) изменяются плазменно-коагуляционные свойства крови, что проявляется недостаточностью образования тромбопластина в связи с дефицитом 3го тромбоцитарного фактора. Нарушение образования тромбопластина приводит к снижению потребления протромбина в процессе свёртывания крови.
В некоторых случаях в период криза отмечают активацию фибринолитической системы и повышение антикоагулянтной активности (антитромбины, гепарин). У всех больных снижена концентрация серотонина в крови. Эндотелиальные пробы (жгута, щипка, молоточковая, уколочная) в период гематологического криза положительны.
В красной крови и лейкограмме (при отсутствии кровопотерь) изменений не находят. При исследовании красного костного мозга обычно выявляют нормальное или повышенное содержание мегакариоцитов.
Дифференциальная диагностика тромбоцитопенической пурпуры
Болезнь необходимо дифференцировать от острого лейкоза, гипо или аплазии красного костного мозга, СКВ, тромбоцитопатий.
- При гипо- и апластических состояниях при исследовании крови выявляют панцитопению. Пунктат красного костного мозга беден клеточными элементами.
- Властная метаплазия в красном костном мозге – основной критерий острого лейкоза.
- ТП может быть проявлением диффузных заболеваний соединительной ткани, чаще всего СКВ. В этом случае необходимо опираться на результаты иммунологического исследования. Высокий титр антинуклеарного фактора, наличие LE клеток свидетельствуют о СКВ.
- Основное отличие ТП от тромбоцитопатий – снижение содержания тромбоцитов.
Как лечится тромбоцитопеническая пурпура у детей?
В период геморрагического криза ребёнку показан постельный режим с постепенным его расширением по мере угасания геморрагических явлений. Специальной диеты не назначают, однако при кровоточивости слизистой оболочки полости рта дети должны получать пищу в охлаждённом виде.
Патогенетическая терапия аутоиммунной формы заболевания включает назначение глюкокортикоидов, выполнение спленэктомии и использование иммунодепрессантов.
Лечение тромбоцитопенической пурпуры у ребенка
- В качестве патогенетической терапии применяют глюкокортикоиды (2 мг/кг в сутки перорально), спленэктомию и иммунодепрессанты.
- Также используют Ig человеческий в дозе 0,4 или 1 г/кг в течение 5 или 2 дней соответственно.
- Иммунодепрессанты (цитостатики) используют лишь в случае неэффективности перечисленных методов (винкристин 1,5 – 2 мг/м 2 поверхности тела внутрь, циклофосфамид 10 мг/кг 5 – 10 инъекций в течение 1 – 2 месяцев).
- В последнее время применяют даназол (синтетический препарат андрогенного действия), препараты интерферона (реаферон, интрон-А, роферон-А), анти-D-Ig (анти-D).
- Из симптоматических препаратов используются: аминокапроновая кислота (0,1 г/кг), гемостатическое средство этамзилат (5 мг/кг в сутки), переливание тромбоцитарной массы, фитотерапия, местная кровоостанавливающая терапия (тампоны с перекисью водорода, адреналином, гемостатическая губка, фибринная пленка).
Средства лечения тромбоцитопенической пурпуры
Преднизолон назначают в дозе 2 мг/кг/сут на 2 – 3 нед. с последующими снижением дозы и полной отменой препарата. Преднизолон в более высоких дозах (3 мг/кг/сут) назначают короткими курсами по 7 дней с перерывом в 5 дней (не более трёх курсов). При резко выраженном геморрагическом синдроме, угрозе кровоизлияния в мозг возможна “пульстерапия” метилпреднизолоном (30 мг/кг/сут внутривенно в течение 3 дней). В большинстве случаев эта терапия вполне эффективна. Вначале исчезает геморрагический синдром, затем начинает увеличиваться содержание тромбоцитов. У некоторых больных после отмены гормонов наступает рецидив.
В последние годы в лечении тромбоцитопенической пурпуры с хорошим эффектом используют внутривенное введение Ig человеческого нормального в дозе 0,4 или 1 г/кг в течение 5 или 2 дней соответственно (курсовая доза 2 г/кг) как монотерапию или в сочетании с глюкокортикоидами.
Спленэктомию или тромбоэмболизацию сосудов селезёнки проводят при отсутствии или нестойкости эффекта от консервативного лечения, повторяющихся обильных длительных кровотечениях, приводящих к выраженной постгеморрагической анемии, тяжёлых кровотечениях, угрожающих жизни больного. Операцию обычно выполняют на фоне глюкокортикоидной терапии у детей старше 5 лет, так как в более раннем возрасте велик риск развития постспленэктомического сепсиса. У 70 – 80% больных операция приводит к практически полному выздоровлению. Остальные дети и после спленэктомии нуждаются в продолжении лечения.
Иммунодепрессанты (цитостатики) для лечения используют лишь при отсутствии эффекта от других видов терапии, так как эффективность их применения значительно меньше, чем спленэктомии. Применяют винкристин в дозе 1,5 – 2 мг/м 2 поверхности тела внутрь, циклофосфамид в дозе 10 мг/кг- 5-10 инъекций, азатиоприн в дозе 23 мг/кг/сут в 2 – 3 приёма в течение 1 – 2 мес.
В последнее время для лечения тромбоцитопенической пурпуры применяют также даназол (синтетический препарат андрогенного действия), препараты интерферона (реаферон, интронА, роферонА), антиDIg (антиD). Однако положительный эффект от их применения нестойкий, возможны побочные действия, что делает необходимым дальнейшее изучение механизма их действия и определения их места в комплексной терапии данного заболевания.
Для уменьшения выраженности геморрагического синдрома в период повышенной кровоточивости назначают внутривенно или внутрь аминокапроновую кислоту из расчёта 0,1 г/кг (противопоказана при гематурии). Препарат лечения относится к ингибиторам фибринолиза, а также усиливает агрегацию тромбоцитов.
Применяют также гемостатическое средство этамзилат в дозе 5 мг/кг/сут внутрь или внутривенно капельно. Препарат обладает также ангиопротекторным и проагрегантным действием. Для остановки носовых кровотечений используют тампоны с перекисью водорода, адреналином; аминокапроновой кислотой; гемостатическую губку, фибринную, желатиновую плёнки.
При лечении постгеморрагической анемии у детей с тромбоцитопенической пурпурой применяют средства, стимулирующие кроветворение, так как регенераторные способности кроветворной системы при этом заболевании не нарушаются. Переливание отмытых эритроцитов, подобранных индивидуально, проводят только при выраженной острой анемии.
Прогноз лечения. Исходом могут быть выздоровление, клиническая ремиссия без нормализации лабораторных показателей, хроническое рецидивирующее течение с геморрагическими кризами и в редких случаях – летальный исход в результате кровоизлияния в головной мозг (1-2%). При современных методах лечения прогноз для жизни в большинстве случаев благоприятный.
Профилактика тромбоцитопенической пурпуры
Первичная профилактика не разработана. Вторичная профилактика сводится к предупреждению рецидивов заболевания. При вакцинации детей необходимы индивидуальный подход и особая осторожность. Школьников освобождают от занятий физкультурой; следует избегать инсоляции. С целью профилактики геморрагического синдрома больным не следует назначать препараты, тормозящие агрегацию тромбоцитов (например, салицилаты, индометацин, барбитураты, кофеин, карбенициллин, нитрофураны и др.) После лечения тромбоцитопенической пурпуры и выписки из стационара дети подлежат диспансерному наблюдению в течение 5 лет. Показано исследование крови с подсчётом содержания тромбоцитов 1 раз в 7 дней, в дальнейшем (при сохранении ремиссии) ежемесячно. Обязательно исследование крови после каждого перенесённого заболевания.
Болезнь Верльгофа (идиопатическая тромбоцитопеническая пурпура)
Около 40% всех высыпаний геморрагического характера связаны с тромбоцитопенической пурпурой. Ее распространенность составляет от 1 до 13 человек на 100 тысяч населения в зависимости от региона.
Среди всех диатезов геморрагического характера тромбоцитопеническая пурпура стоит на первом месте по распространенности среди детей дошкольного возраста, у взрослых сидром встречается реже и поражает в основном женщин.
Что такое тромбоцитопеническая пурпура?
Тромбоцитопеническая пурпура (болезнь Верльгофа, ИТП, первичная иммунная тромбоцитопения) – заболевание, которое характеризуется сниженным уровнем тромбоцитов в крови (тромбоцитопения).
Период жизни тромбоцитов колеблется от 7 до 10 суток.
При тромбоцитопенической пурпуре иммунитет подавляет собственные клетки крови, и они погибают в течение нескольких часов. Следствием этого является увеличенное время кровотечения.
Тромбоцитопеническая пурпура подразделяется на острую, рецидивирующую и хроническую форму течения заболевания.
- Острой формой болеют преимущественно дети, болезнь длится примерно 6 месяцев, после выздоровления нормализуется уровень тромбоцитов в крови, рецидивы отсутствуют.
- Хроническая форма продолжается более 6 месяцев, поражает взрослых людей.
- Рецидивирующая форма имеет циклический характер течения: рецидивы сменяют периоды облегчения. По частоте обострений болезнь делится на часто, редко, и непрерывно рецидивирующую.
В зависимости от причины, вызвавшей болезнь, тромбоцитопеническая пурпура подразделяется на формы:
- изоиммунная (аллоиммунная) тромбоцитопения возникает в период внутриутробного развития, связана с:
- проникновением антитромбоцитарных антител через плаценту от матери к ребенку, сниженный уровень тромбоцитов наблюдается во внутриутробном периоде и в первые месяцы после рождения;
- антитромбоциатрные антитела появляются после переливания крови;
- гетероиммунная (гаптеновая) тромбоцитопения возникает в результате изменения антигенов тромбоцитов, в итоге иммунная система воспринимает собственные клетки крови как чужеродные. Такая реакция иногда встречается как следствие вирусного, бактериального инфицирования, или после приема некоторых медикаментов. Если гетероиммунная тромбоцитопения не исчезает в течение полугода, то она считается аутоиммунной.
- аутоиммунная тромбоцитопения (АИТП) – это множество форм, в том числе идиопатическая тромбоцитопеническая пурпура (болезнь Верльгофа), причины которой не установлены.
Причины возникновения
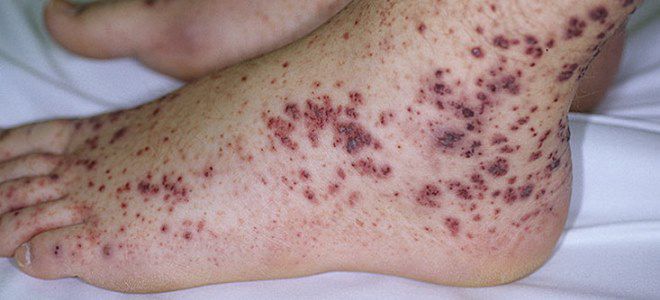
Причины развития тромбоцитической пурпуры до их пор остаются до конца не установленными.
- 45% случаев тромбоцитической пурпуры имеет идиопатический характер (болезнь Верльгофа), то есть причины не установлены.
- 40% случаев этой патологии связано с перенесенным инфекционным заболеванием и возникает через 2-3 недели после выздоровления. Чаще всего имеет значение инфекция вирусного происхождения (корь, ветряная оспа, краснуха, ВИЧ-инфекция, коклюш и т.д.), гораздо реже – бактериального (малярия, брюшной тиф и т.д.)
Также возникновению тромбоцитопенической пурпуры могут способствовать:
- сильное переохлаждение;
- травмы;
- чрезмерная инсоляция (ультрафиолетовое облучение);
- радиация;
- осложнение после введения вакцины;
- прием некоторых медицинских препаратов (барбитураты, салициловая кислота, антибиотики, эстрогены, мышьяк, соли ртути);
- нарушение работы системы кроветворения;
- новообразования, локализующиеся в костном мозге;
- протезирование сосудов, вследствие механического повреждения клеток крови;
- прием некоторых пероральных контрацептивов.
Факторы риска
Тромбоцитопеническая пурпура может обнаруживаться у детей и взрослых любого возраста, но существуют факторы, которые увеличивают риск развития этого состояния:
- принадлежность к женскому полу (у женщин тромбоцитопеническая пурпура встречается в три раза чаще чем у мужчин);
- недавно перенесенное инфекционное заболевание увеличивает риск развития болезни, особенно у детей;
- наследственность (заболевание у близких родственников повышает риск возникновения тромбоцитопении);
- частые стрессы.
Симптомы тромбоцитопенической пурпуры
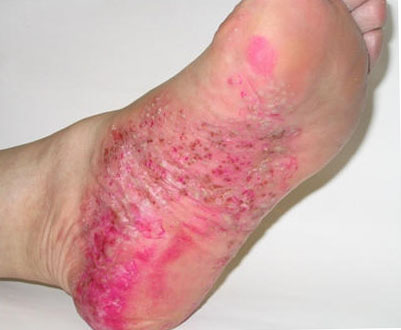
Болезнь Верльгофа в своем течении имеет три стадии:
- геморрагический криз – проявления выражены ярко, в анализе крови отмечается сниженный уровень тромбоцитов;
- клиническая ремиссия – внешние признаки тромбоцитопении угасают, но свойственные ей изменения в анализе крови все еще есть;
- клинико-гематологическая ремиссия – анализы приходят в норму, клинических признаков заболевания также нет.
Первые признаки тромбоцитопении появляются при снижении уровня тромбоцитов в крови ниже 50*109 /л, это происходит примерно спустя 2-3 недели после того, как воздействовал фактор вызвавший заболевание.
Острая тромбоцитопеническая пурпура

Заболевание начинается внезапно: на кожном покрове и на слизистых оболочках появляются кровоизлияния (см. фото выше), начинаются кровотечения, общее состояние ухудшается, кожа становится бледной, артериальное давление понижается.
Температура тела может достигать 38 градусов. Воспаляются и становятся болезненными лимфатические узлы.
Хроническая тромбоцитопеническая пурпура

Главный признак болезни – высыпания. Они появляются на коже и слизистых оболочках, болезненны, разные по размеру.
Высыпания могут быть нескольких видов:
- петехии (мелкие точки);
- вибекс (сыпь собирается в группы или полоски);
- крупные пятна, включающие и петехии и полоски.
Цвет свежих высыпаний пурпурный. Отцветающие» высыпания имеют желтый или зеленый цвет. Сыпь на кожных покровах моет быть влажной либо сухой.
В случае влажных высыпаний возможно кровотечение, особенно в ночное время.
Обычное расположение: на груди, животе, верхних и нижних конечностях, редко на лице и шее. В тоже время сыпь появляется на слизистых оболочках.
Некоторые локализации недоступны для осмотра без специального оборудования: барабанная перепонка, серозная оболочка мозга и других органов.
Важный симптом болезни – кровотечение различной интенсивности. Наиболее часто наблюдающиеся кровотечения:
- носовое кровотечение;
- из десен и в местах удаленных зубов;
- после операции по удалению миндалин;
- при кашле из дыхательных путей;
- из пищеварительного тракта с рвотными массами или мочой;
- маточное кровотечение.
Кровотечения возникают либо одновременно с кожными высыпаниями, либо после.
Температура тела при хронической тромбоцитопенической пурпуре не повышена, иногда наблюдается учащенное сердцебиение, у детей увеличиваются и становятся болезненными лимфатические узлы.
Тромботическая форма идиопатической тромбоцитопенической пурпуры.
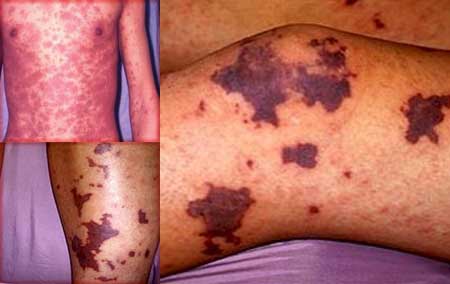
Эта форма заболевания является самой опасной из всех.
Характерно острое, спонтанное начало, злокачественное течение.
Вследствие образования гиалиновых тромбов нарушается кровоснабжение различных органов.
Идиопатическая тромбоцитопеническая пурпура (ИТП) тромботического типа характеризуется следующими симптомами:
- геморрагическая сыпь;
- лихорадка;
- острая почечная недостаточность (именно она является причиной летального исхода);
- судороги, нарушение чувствительность;
- желтуха;
- суставные боли;
- невроз, спутанность сознания, кома;
- аритмия;
- абдоминальные боли.
Диагностика
Для постановки диагноза болезнь Верльгофа проводится опрос и осмотр пациента. Для подтверждения наличия заболевания применяются лабораторные методы исследования крови, мочи и спинного мозга.
При хроническом течении гематологические показатели могут быть в пределах нормы.
В ходе опроса гематолог (врач, специализирующийся на болезнях крови) выясняет наличие в анамнезе факторов, способствующих развитию тромбоцитопенической пурпуры: инфицирование вирусами, прием медицинских препаратов, вакцинация, воздействие радиации и т.д.
Осмотр пациента выявляет характерный признак этого заболевания – геморрагическую сыпь на коже и слизистых оболочках. Также врач может провести ряд проб, дающих возможность выявить кровоизлияния в кожу:
- Манжеточная проба применяется у взрослых и детей от 3 лет. Пациенту надевают на руку манжету для измерения давления, если спустя 10 минут обнаруживаются точечные кровоизлияния, проба считается положительной.
- Проба жгута используется только у взрослых людей. При наложении медицинского жгута появляются кровоизлияния в месте давления.
- «Метод щипка» – после небольшого щипка образуется кровоподтек.
Общий анализ крови выявляет отклонения в уровне гемоглобина (анемия отмечается при значительной кровопотере), тромбоцитов. Коагулограмма крови показывает скорость свертывания крови, присутствие антитромбоцитарных антител, сниженную ретракцию сгустка или ее отсутствие. В общем анализе мочи обнаруживаются эритроциты.
В тяжелых случаях проводится биопсия красного костного мозга. При исследовании биоптата выявляется нормальное или повышенное содержание мегакариоцитов, наличие их незрелых форм.
В случае характерной клинической симптоматики, лечение можно начинать немедленно, не дожидаясь результатов лабораторных анализов.
Лечение болезни Верльгофа
Если тромбоцитопеническая пурпура не вызывает осложнений, отсутствуют выраженные кровотечения, показатели тромбоцитов в крови не ниже 50*109 /л, медицинская тактика заключается в наблюдении – лечения не требуется.
При снижении уровня тромбоцитов до 30-50*109 /л лечение необходимо пациентам из группы риска по развитию кровотечения (артериальная гипертония, язвенная болезнь желудочно-кишечного тракта).
При падении уровня тромбоцитов ниже 30*109 /л требуется срочная госпитализация.
Консервативная терапия
Консервативная терапия включает применение медицинских препаратов, они позволяют подавить аутоиммунные процессы и снижают сосудистую проницаемость:
- глюкокортикостероиды (Преднизолон) уже в течение 1-2 недель дает эффект лечения;
- глобулины (Иммуноглобулин G), повышает уровень тромбоцитов;
- интерфероны (Интерферон A2) применяются, когда глюкокортикостероиды бессильны;
- цитостатики (Циклофосфан, Имуран, Винбластин, Винкристин и Азатиоприн);
- витамины PP и C, соли кальция, аминокапроновая кислота.
Для остановки наружного кровотечения используется гемостатическая губка, при внутреннем кровотечении вводятся препараты для остановки крови.
В случае тяжелого течения применяется плазмаферез – переливание компонентов крови, тромбоцитарной массы.
Хирургическое лечение
В некоторых случаях идиопатическая тромбоцитопеническая пурпура не поддается консервативной терапии, тогда проводится операция по удалению селезенки – спленэктомия.
Сразу наблюдается значительное улучшение, однако есть риск послеоперационных осложнений и значительно уменьшается сопротивляемость организма инфекционным заболеваниям.
Спленэктомия проводится по ряду показаний:
- длительность болезни более 1 года, 2-3 периода обострения, неэффективность глюкокортикостероидной терапии;
- противопоказания к приему адренокортикостероидов;
- рецидив тромбоцитопении после курса медикаментозной терапии;
- тяжелое течение идиопатической тромбоцитопенической пурпуры, кровоизлияния в жизненно-важные органы.
Средства народной медицины
Для лечения тромбоцитической пурпуры в дополнение к медицинским препаратам используют лечебные растения, обладающие кровоостанавливающими свойствами. Среди них:
- двудомная крапива;
- хвощ полевой;
- кровохлебка;
- пастушья сумка;
- кора калины;
- кислица;
- мелиса;
- пастушья сумка;
- женьшень;
- лапчатка гусиная.
Диета
Важно, чтобы употребляемая пища была чуть теплой или прохладной. Полезны свежие овощи и фрукты, но нужно следить, чтобы они не вызывали аллергической реакции.
- соленые продукты;
- копченые;
- пряности;
- продукты быстрого питания;
- напитки: газированные, алкогольные, кофе.
Прогноз
У взрослых полным выздоровлением тромбоцитопеническая пурпура заканчивается в 75% случаев, у детей – в 90% случаев. Возникновение серьезных осложнений возможно только в остром периоде болезни.
Вероятность летального исхода при тромботическом варианте тромбоцитопенической пурпуры зависит от обширности поражения и степени поражения головного мозга, сердечно-сосудистой системы, почек и других органов.
Больным, имеющим в анамнезе эту патологию, необходимо постоянное врачебное наблюдение, исключение медицинских препаратов, негативно влияющих на свертываемость крови, пересмотр образа жизни и питания.
Профилактика
Профилактические мероприятия при тромбоцитопенической пурпуре направлены на предотвращение обострений. Они предусматривают поддержание уровня тромбоцитов и гемоглобина в крови и включают в себя:
- исключение аллергенов в продуктах питания (острое, жареное, алкоголь);
- отказ от медицинских препаратов, влияющих на агрегацию тромбоцитов (ибупрофен, препараты с кофеином, снотворные, аспирин);
- воздержание от длительного пребывания на солнце;
- ограничить вакцинацию, отказаться от антигриппозной вакцины;
- избегание контакта с инфекционными больными;
- избегание травмоопасных видов спорта;
- исключение жестких диет;
- сведение к минимуму стрессовых ситуаций.
После выписки из больницы, пациент встает на диспансерный учет по месту жительства – его наблюдает врач не менее 2 лет.
Однако большая доля ответственности за здоровье ложится на плечи пациента или его родителей, в случае заболевания ребенка.
Учитывая, что тромбоцитопеническая пурпура часто встречается у детей, очень важно обучение всей семьи правилам профилактики этого заболевания.


![Идиопатическая тромбоцитопеническая пурпура у детей. Идиопатическая тромбоцитопеническая пурпура или болезнь верльгофа у детей и взрослых Цвет кровоизлияний при тромбоцитопенической пурпуре у детейЗаболевания][](https://mymets.ru/wp-content/cache/thumb/b3/389b081980939b3_320x200.jpg)
