Риск ибс 1 что. Ишемическая болезнь сердца (ИБС) – симптомы, причины, виды и лечение ИБС. Факторы риска ишемической болезни сердца
Виды ишемической болезни сердца (ИБС), симптомы и лечение

ИБС занимает прочные лидирующие позиции среди наиболее распространенных патологий сердца, часто приводит к частичной или полной утрате трудоспособности и стала социальной проблемой для многих развитых стран мира. Насыщенный ритм жизни, постоянные стрессовые ситуации, адинамия, нерациональное питание с потреблением большого количества жиров, – все эти причины приводят к стойкому росту количества людей, страдающих от этой тяжелой болезни.
Под термином «ишемическая болезнь сердца» объединяется целая группа острых и хронических состояний, которые вызываются недостаточным снабжением миокарда кислородом вследствие сужения или закупорки коронарных сосудов. Такое кислородное голодание мышечных волокон приводит к нарушению в функционировании сердца, изменению гемодинамики и стойким структурным изменениям в сердечной мышце.
Наиболее часто это заболевание провоцируется атеросклерозом коронарных артерий, при котором внутренняя стенка сосудов покрывается жировыми отложениями (атеросклеротическими бляшками). В дальнейшем эти отложения затвердевают, и сосудистый просвет сужается или становится непроходимым, нарушая нормальную доставку крови к волокнам миокарда. Из данной статьи вы узнаете о видах ишемической болезни сердца, о принципах диагностики и лечения данной патологии, о симптомах и о том, что нужно знать пациентам кардиолога.
Виды ИБС
В настоящее время, благодаря расширению диагностических возможностей, кардиологи выделяют такие клинические формы ИБС:
- первичная остановка сердца (внезапная коронарная смерть);
- стенокардия напряжения и спонтанная стенокардия;
- инфаркт миокарда;
- постинфарктный кардиосклероз;
- недостаточность кровообращения;
- нарушения ритма сердца (аритмии);
- безболевая ишемия сердечной мышцы;
- дистальная (микроваскулярная) ИБС;
- новые ишемические синдромы (гибернация, оглушенность, метаболическая адаптация миокарда).
Вышеописанная классификация ИБС относится к системе Международной классификации болезней X.
Причины

В 90% случаев ИБС провоцируется сужением просвета коронарных артерий, вызванного атеросклеротическими изменениями стенок сосудов. Помимо этого, нарушения в соответствии коронарного кровотока и метаболических потребностей сердечной мышцы могут быть следствием:
- спазма малоизмененных или неизмененных коронарных сосудов;
- склонности к тромбообразованию из-за нарушений свертывающей системы крови;
- нарушения микроциркуляции в коронарных сосудах.
Факторами риска к развитию таких этиологических причин ИБС могут становиться:
- возраст старше 40-50 лет;
- курение;
- наследственность;
- артериальная гипертония;
- сахарный диабет;
- ожирение;
- повышение показателей общего холестерина плазмы (более 240 мг/дл) и холестерина ЛПНП (более 160 мг/дл);
- гиподинамия;
- частые стрессы;
- нерациональное питание;
- хронические интоксикации (алкоголизм, работа на токсичных предприятиях).
Симптомы
В большинстве случаев ИБС диагностируется уже на той стадии, когда у больного появились ее характерные признаки. Это заболевание развивается медленно и постепенно, а его первые симптомы дают о себе знать при сужении просвета коронарной артерии на 70%.
Чаще всего ИБС начинает проявлять себя симптомами стенокардии напряжения:
- чувство дискомфорта или боль в груди, появляющиеся после физической, умственной или психоэмоциональной нагрузки;
- длительность болевого синдрома составляет не более 10-15 минут;
- боль вызывает чувство беспокойства или страха смерти;
- боль может давать иррадиацию в левую (иногда в правую) половину тела: руку, шею, лопатку, нижнюю челюсть и т. п.
- во время приступа у больного могут наблюдаться: одышка, резкое чувство нехватки кислорода, тахикардия, повышение артериального давления, тошнота, повышенное потоотделение, аритмия;
- боль может исчезать самостоятельно (после прекращения нагрузки) или после приема Нитроглицерина.
В некоторых случаях стенокардия может проявлять себя атипичными симптомами: протекать без боли, проявлять себя только одышкой или аритмией, болями в области верхней части живота, резким снижением артериального давления.
С течением времени и при отсутствии лечения ИБС прогрессирует, и вышеописанные симптомы могут появляться при значительно меньшей интенсивности нагрузки или в состоянии покоя. У больного наблюдается учащение приступов, они становятся более интенсивными и длительными. Такое развитие ИБС может приводить к инфаркту миокарда (в 60% случаев он впервые происходит после длительного стенокардического приступа), сердечной недостаточности или внезапной коронарной смерти.
Диагностика

Постановка диагноза при подозрении на ИБС начинается с подробной консультации кардиолога. Врач, после выслушивания жалоб пациента, обязательно задает вопросы об истории появления первых признаков ишемии миокарда, их характере, внутренних ощущениях больного. Также собирается анамнез о перенесенных ранее заболеваниях, семейном анамнезе и принимаемых лекарственных препаратах.
После опроса пациента кардиолог проводит:
- измерение пульса и артериального давления;
- прослушивание сердца при помощи стетоскопа;
- выстукивание границ сердца и печени;
- общий осмотр для выявления отеков, изменений состояния кожи, наличия пульсаций вен и др.
Исходя из полученных данных, пациенту могут назначаться такие дополнительные лабораторные и инструментальные методы обследования:
- ЭКГ (на начальных стадиях заболевания может рекомендоваться ЭКГ с нагрузочными или фармакологическими пробами);
- Холтеровское ЭКГ (суточный мониторинг);
- фонокардиография;
- рентгенография;
- биохимический и клинический анализ крови;
- Эхо-КГ;
- сцинтиграфия миокарда;
- чрезпищеводная электрокардиостимуляция;
- коронарография;
- катетеризация сердца и крупных сосудов;
- магнитно–резонансная коронарная ангиография.
Объем диагностического обследования определяется индивидуально для каждого пациента и зависит от степени выраженности симптомов.
Лечение
Лечение ИБС всегда комплексное и может назначаться только после всесторонней диагностики и определения степени выраженности ишемии миокарда и повреждения коронарных сосудов. Это могут быть консервативные (назначение лекарственных препаратов, диеты, ЛФК, санаторно-курортного лечения) или хирургические методики.
Необходимость госпитализации больного с ИБС определяется индивидуально в зависимости от тяжести его состояния. При первых же признаках нарушения коронарного кровообращения пациенту рекомендуется отказ от вредных привычек и соблюдение определенных правил рационального питания. При составлении своего ежедневного рациона больной с ИБС должен придерживаться следующих принципов:
- уменьшение количества продуктов, содержащих животные жиры;
- отказ или резкое ограничение количества потребляемой поваренной соли;
- увеличение количества растительной клетчатки;
- введение в рацион растительных масел.
Во время обострения болезни больному рекомендуется соблюдение специальной лечебной диеты.
Лекарственная терапия при различных формах ИБС направлена на предупреждение приступов стенокардии и может включать в себя различные антиангиальные препараты. В схему лечения могут включать такие группы лекарственных средств:
- Органические нитраты (Нитроглицерин, Нитросорбит, Нитролингвал, Изокет и др.). Данные средства применяются непосредственно при приступе кардиалгии и способствуют расширению просвета коронарных артерий.
- Бета-адреноблокаторы (Атенолол, Метопропол). Эти препараты способствуют устранению тахикардии и уменьшают потребность миокарда в кислороде.
 Антагононисты кальция (Нифедипин, Верампил). Эти средства способствуют снижению артериального давления и повышают устойчивость миокарда к физическим нагрузкам.
Антагононисты кальция (Нифедипин, Верампил). Эти средства способствуют снижению артериального давления и повышают устойчивость миокарда к физическим нагрузкам.- Антиагреганты и прямые антикоагулянты (Аспирин, Кардиомагнил, Стрептокиназа, Гепарин). Данные препараты способствуют разжижению крови, улучшают проходимость коронарных сосудов и применяются для профилактики тромбообразования и тромбозов.
При начальных стадиях ИБС медикаментозная терапия способна существенно улучшать состояние здоровья. Соблюдение рекомендаций врача и постоянное диспансерное наблюдение во многих случаях может предупреждать прогрессирование заболевания и развитие тяжелых осложнений.
При малой эффективности консервативного лечения и масштабном поражении миокарда и коронарных артерий больному с ИБС может рекомендоваться выполнение хирургической операции. Решение о тактике вмешательства всегда подбирается индивидуально. Для устранения зоны ишемии миокарда могут проводиться такие виды хирургических операций:
- ангиопластика коронарного сосуда со стентированием: данная методика направлена на восстановление проходимости коронарного сосуда при помощи введения в его пораженный участок специального стента (сетчатой металлической трубочки);
- аорто-коронарное шунтирование: этот метод позволяет создавать обходной путь для поступления крови в зону ишемии миокарда, для этого в качестве шунта могут применяться участки собственных вен больного или внутренняя грудная артерия;
- трансмиокардиальная лазерная реваскуляризация миокарда: эта операция может выполняться при невозможности выполнения аорто-коронарного шунтирования, в процессе вмешательства врач при помощи лазера создает в поврежденном участке миокарда множество тончайших каналов, которые могут наполняться кровью из левого желудочка.
В большинстве случаев хирургическое лечение существенно улучшает качество жизни больного с ИБС и снижает риск развития инфаркта миокарда, инвалидизации и летального исхода.
Обучающий фильм на тему «Ишемическая болезнь сердца»
Недостаточное кровоснабжение сердца – причины, проявления и лечение
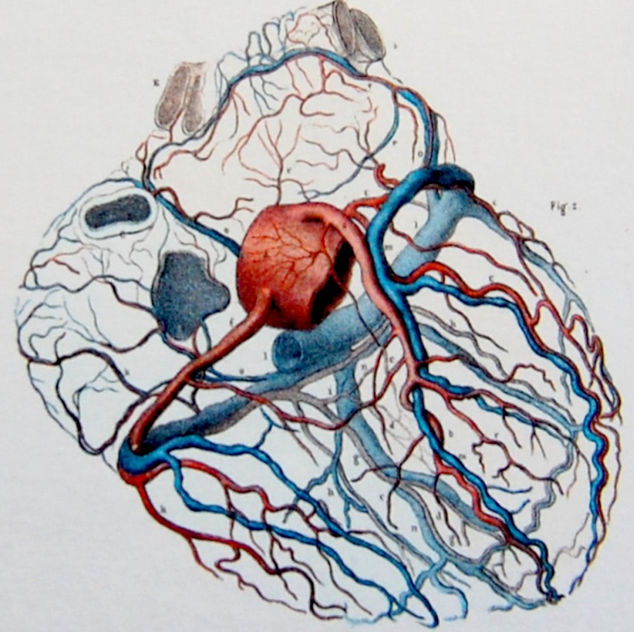
Ишемическая болезнь сердца – это заболевание было известно еще многие сотни лет назад. Первые упоминания об этом можно найти в записках древних времен. Боль, сопутствующую ишемической болезни сердца, часто называют врачами как стенокардия. Этот термин был впервые использован в 1772 году британским врачом Уильямом Хеберденом и действует до сегодняшнего дня.
Ишемия – это состояние, при котором происходит нарушение баланса между потребностью сердца в кислороде и его доставкой. Кислород необходим для нормальной работы сердца. Клетки сердечной мышцы нуждаются в энергии для работы, а они получают ее в процессе окисления жирных кислот и глюкозы.
Коронарные сосуды образуют сеть оплетающую сердечную мышцу. Кровь течет через коронарные артерии и обеспечивает кислородом и питательными веществам клетки миокарда. Коронарные артерии отходят от главного сосуда, исходящего прямо из сердца или аорты.
Выделяют правую и левую коронарную артерию, которые затем делятся на более мелкие ветви. В упрощенном виде можно сказать, что правая снабжает обратную сторону сердца, а левая – переднюю и боковую стенку сердца.
Факторы риска ишемической болезни сердца
- Возраст – повышенный риск развития ишемической болезни сердца касается мужчин старше 45 лет и женщин старше 55 лет.
- Мужской пол – у мужчин риск развития ишемической болезни сердца существенно выше, чем у женщин. Это связано с защитным действием гормонов у женщин в течение репродуктивного периода. После периода менопаузы риск заболевания у женщин существенно возрастает.
- Заболевания в семье, если ишемической болезнью сердца болен или болеет человек из ближайших родственников (мать, отец, братья, сестры), риск заболевания выше. Это связано как с генетическими факторами, так и со стилем жизни и привычками в отношении питания или проведения свободного времени.
- Курение сигарет – как активное, так и пассивное (пребывание в задымленной комнате), существенно повышает риск развития ишемической болезни сердца. Оказывается, что прекращение курения приводит к снижению риска смерти от причин, связанных с ишемической болезнью сердца, на 25%.
- Повышенный уровень холестерина – высокая концентрация общего холестерина, а особенно повышение «плохого» холестерина и снижение «хорошего» холестерина, увеличивает риск развития ишемической болезни сердца. В настоящее время рекомендуется, чтобы уровень холестерина не превышал 190 мг/дл.
- Гипертония – у людей с высокими значениями артериального давления (выше 140/90 мм рт.ст.) существует повышенный риск инфаркта миокарда и других осложнений со стороны сердечно-сосудистой системы (инсульт).
- Сахарный диабет – это заболевание ускоряет развитие атеросклероза, одной из главных причин ишемической болезни сердца.
- Ожирение и низкая физическая активность.
- Стресс.
Причины ишемической болезни сердца
Ишемическая болезнь сердца может быть вызвана различными причинами, среди которых выделяют первичные и вторичные факторы.
Первичными причинами являются изменения в коронарных артериях, которые затрудняют приток крови и, следовательно, доставку кислорода в клетки сердечной мышцы. Вторичные причины включают случаи, когда нет доказательств органических изменений в коронарных артериях.
Первичные причины ишемической болезни сердца
- Атеросклероз коронарных артерий – отвечает почти за 98% всех случаев заболевания ишемической болезни сердца. Атеросклероз – это процесс образования в сосудах атеросклеротических бляшек из липидов (холестерина) и клеток воспаления. Рост атеросклеротических бляшек приводит к сжатию просвета сосудов, что в конечном итоге может привести даже к его закрытию. Часто причиной внезапного закрытия сосуда является отрыв бляшки.
- Сужение коронарных артерий, может быть вызвано целым рядом заболеваний, иногда охватывающих весь организм, таких как сифилис, болезни Такаясу, Кавасаки, системная красная волчанка, периартериит, инфекционные заболевания, склеродермия.
- Отложения в стенках коронарных артерий аномальных продуктов обмена при амилоидозе, мукополисахаридозе, гомоцистинурии, болезнь Фабри, идиопатической кальцификации артерий у новорожденного.
- Тромбоз коронарных артерий – связано в основном бактериальной инфекции или наличием бактерий в крови, инфекционным воспаление эндокарда, наличием тромба в левом предсердии или левой камере сердца, а также на поверхности катетеров, введенных в сердце (как осложнение во время лечения и диагностических процедур), искусственных клапанов сердца.
- Врожденные аномалии коронарных артерий (недоразвитие некоторых коронарных артерий или уход артерий от легочной артерии, а не от аорты).
- Травмы, которые вызывают сужение коронарных артерий снаружи (например, болевой шок после травмы).
Вторичные причины ишемической болезни сердца
- спазм коронарной артерии, так называемая, стенокардия Принцметала, которая включает аномальное сокращение стенок неизменных в процессе заболевания артерий;
- спазм артерии, вызванный надартериовенозной мышцей;
- нарушения, касающиеся крови (анемия, гиперэритроцитоз);
- отравление окисью углерода;
- гипотензия.
Наиболее распространенной причиной ишемической болезни сердца является отложение атеросклеротических бляшек в коронарных артериях. Холестерин, потребляемый в избытке с пищей оседает на стенках коронарных артерий. Возникает целый ряд процессов, которые вызывают повреждение стенок кровеносных сосудов. Реакцией организма является выделение вещества, которые вызывают заживление повреждений, но в то же время они липкие и закрепляют на себе другие вещества (например, кальция или молекул белка).
Жир и различные вещества, и среди них, прежде всего, холестерин, начинают создавать бляшки, которая сужают путь притока крови к сердцу. Некоторые бляшки, более твердые снаружи и мягкие внутри. Другие хрупкие и легко распадаются. Атеросклероз способствует повышению свертываемости крови, что способствует усиливает образование тромбов.
Образовавшийся тромб прилипает к бляшке. При некоторых условиях тромб может оторваться и вызвать закрытие суженных сосудов, вызывая заторы и, следовательно, внезапное прерывание питания клеток сердца. В настоящее время атеросклероз рассматривается как хроническое воспалительное заболевание крупных и средних артерий.
Виды ишемической болезни сердца
Виды ишемической болезни сердца делятся на хронические (стабильные) и на т.н. «острые коронарные синдромы». В первую группу входят стабильная стенокардия, стенокардия Принцметала, сердечный синдром Х (заболевание, поражающее в основном женщин в постменопаузе) и стенокардия, связанная с мышечными мостиками коронарных артерий.
Острые коронарные синдромы это, в основном, инфаркты миокарда (когда происходит полное перекрытие просвета сосуда), нестабильная стенокардия (сужение просвета разной степени) и внезапная сердечная смерть.
Симптомы ишемической болезни сердца
Симптомы ишемической болезни сердца возникают, чаще всего, в процессе или после повышенной физической нагрузки, стресса, а также при воздействии холода и после обильной трапезы.
К их числу относят, в частности:
- боль в грудине – пациенты определяют эту боль как загрудинную, отдающую в область челюсти, левой верхней конечности или спины; это боль вызвана стрессом или физической нагрузкой и отступает в состоянии покоя или после приема нитроглицерина под язык;
- боль за грудиной;
- поверхностное дыхание;
- чувство сердцебиения;
- учащенное сердцебиение;
- слабость или головокружение;
- тошнота;
- потливость;
- в крайнем случае, внезапная сердечная смерть.
У многих людей отсутствуют какие-либо предвестники ишемической болезни сердца. Как правило, у этих больных коронарные сосуды и сердечная мышца адаптируются к имеющимся заболеваниям. Иногда первым симптомом начавшейся болезни является трансмуральный инфаркт миокарда.
Диагностика ишемической болезни сердца
Очень важным для диагностики ишемической болезни сердца является тщательно проведенное интервью больного, а также дополнительные исследования, в том числе ЭКГ и анализ так называемых ферментов печени, эхокардиография. Кроме того, наличие факторов риска может помочь в постановке правильного диагноза.
Иногда необходимо выполнить ангиографию, то есть осмотр коронарных артерий на экране монитора с помощью рентгеновских лучей. Получение изображения становится возможным после введения через бедренную артерию специального катетера через который подается контрастное вещество.
Лечение ишемической болезни сердца
Лечение ишемической болезни сердца заключается в уменьшении влияния факторов риска и регулярном приеме лекарств. Главное – это изменение образа жизни в виде применения здоровой диеты, физических упражнений, прекращение курения, ограничения потребления алкоголя, сохранения низкого уровня холестерина, а также регулярный контроль артериального давления и уровня сахара в крови.
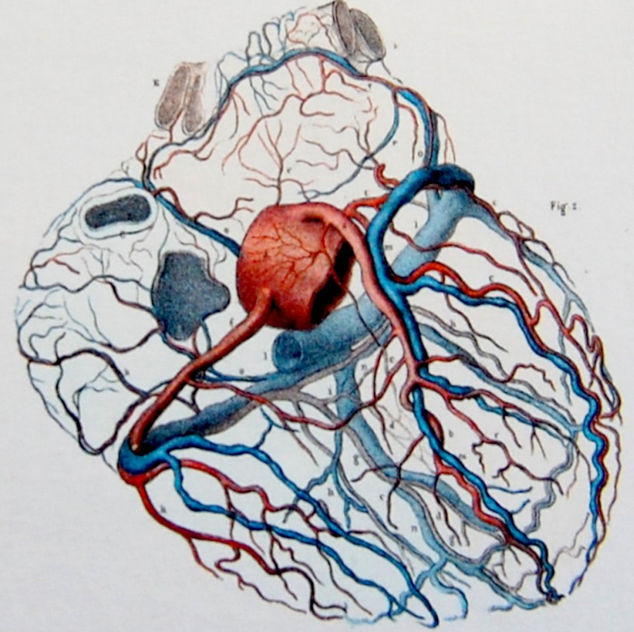
Иногда становится необходимым инвазивное лечение (ангиография) в форме введения специального светового баллона расширяющего коронарную артерию с последующей имплантацией стента или металлической пружины, поддерживающих проходимости артерии.
Фармакологическое лечение
При лечении ишемической болезни сердца огромное значение имеет регулярный прием лекарств.
Фармакологическое лечение включает в себя применение препаратов из группы:
- бета-блокаторы (например, бисопролол, метопролол, карведилол);
- ацетилсалициловая кислота;
- лекарственные средства для понижения липидов в крови (например, аторвастатин);
- ангиотензин-превращающего фермента II (перидорил, рамиприл);
- метаболические препараты (триметазидин);
- клопидогрел (инфаркт миокарда или имплантация стента).
В случае приступов боли применяют нитроглицерин в форме таблеток или аэрозоля. Имейте в виду, что в случае длительной боли в груди всегда следует обращаться к врачу.
Диета – правила питания
Зерновые должны быть основным источником пищи, ежедневно необходимо потреблять 5 или более порций (одна порция – это 50 г хлеба, 30 г каши или макарон). Продукты, изготовленные из белой пшеничной муки следует заменить цельнозерновыми продуктами.
Если речь идет о молочных продуктах, то ежедневное потребление молока и молочных продуктов нужно ограничить до 2 стаканов обезжиренного молока и куском хорошего сыра. Максимально следует ограничить потребление жирного мяса (в частности, свинины), постное мясо (включая птицу) и бобовые следует употреблять умеренно, в количестве 1 порции в день. 2-3 раза в неделю мясо лучше заменить жирными морскими рыбами.
В рационе следует ограничить потребление соли (особенно у людей, предрасположен к развитию или страдающих гипертонией), имея в виду, что большое количество этой специи, уже имеется в продуктах, которые мы покупаем в магазинах, и жиров (животные жиры надо заменить на растительные).
Необходимо также соблюдение умеренности в потреблении легкоусвояемых сахаров и сладостей. Увеличьте потребление овощей (более 5 порций в день) и разнообразьте меню по принципу: «вкусно, здорово, красочно».
Физическая нагрузка
Необходимо также введение регулярной, умеренной и индивидуальной физической активности (минимум три раза в неделю, продолжительностью не менее 30 минут, с пульсом, не превышающим 130 уд/мин).
Рекомендуется, однако, ограничение усилий после еды и при низких температурах, когда клетки коронарных артерий более подвержены сжатию: в таких условиях болезненные симптомы в груди могут появиться уже при легких упражнениях. Быстрая ходьба, езда на велосипеде, плавание, если только не противопоказаны из-за других заболеваний, могут быть отличным выбором.
Прогноз ишемической болезни сердца
Прогноз ишемической болезни сердца, зависит в значительной степени от стадии, на которой выявляется болезнь, интенсивности лечения и соблюдения рекомендаций врача пациентом. Оценочные данные указывают на то, что около 1% пациентов со стабильной ишемической болезнью сердца умирают в течение года, а примерно у 2% доходит до инфаркта миокарда.
Прогноз зависит также от сопутствующих заболеваний пациента и его возраста. Такие заболевания, как сахарный диабет, почечная недостаточность, болезни крови, эндокринные и заболевания дыхательной системы, а также преклонный возраст ухудшают прогноз. Важным является степень развития изменений в коронарных артериях, а также степень повреждения сердечной мышцы.
Профилактика ишемической болезни сердца
Ишемическая болезнь сердца – это серьезная болезнь, которая угрожает жизни больного, поэтому стоит позаботиться о здоровье тогда, когда мы чувствуем себя хорошо и ничего не болит.
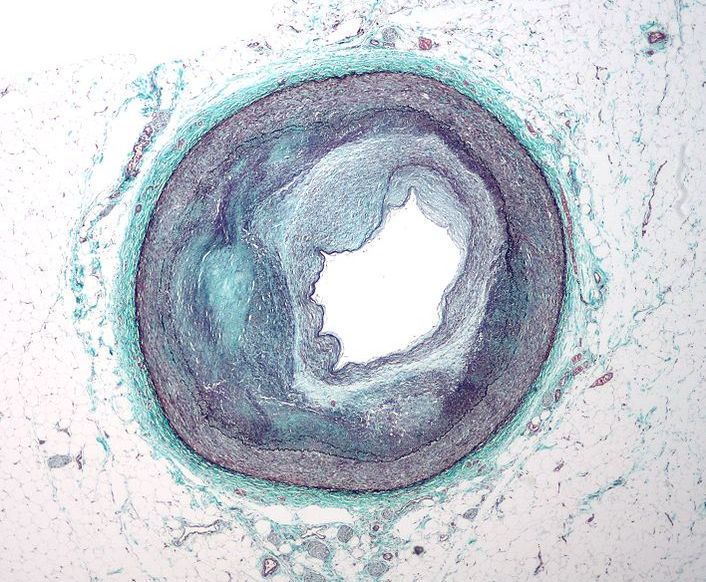
Атеросклероз, являющийся основным патологическим процессом, лежащим в основе развития ишемической болезни сердца, развивается на протяжении многих лет, не давая часто и малейших симптомов, осложнения в виде инфаркта миокарда или инсульта часто возникают внезапно, без предупреждения и, если не доступна оперативная помощь, может привести в скором времени к смерти.
Утешением в этой неблагоприятной статистике является тот факт, что с основными факторами риска развития ишемической болезнью можно бороться (например, курение, низкая физическая активность, неправильное питание, избыточный вес и ожирение, повышенное артериальное давление, повышенный уровень холестерина, повышенный уровень триглицеридов, а также сахарный диабет).
Следует в этом месте также упомянуть о факторах, на которые, на первый взгляд, мы не имеем никакого влияния, но которые также влияют на повышение риска развития ишемической болезни сердца. Это, в частности, возраст (для мужчин старше 45 лет, для женщин старше 55) или случаи болезни сердца в семье. Хотя мы не можем повлиять на наш возраст и на то, какие болезни встречаются / возникали у наших родственников, однако осознание этих угроз может нам позволить увеличить нашу бдительность и заставит побеспокоиться о собственном здоровье.
Группе людей с повышенным риском развития заболеваний сердечно-сосудистой системы в рамках предупреждающих действий рекомендуется постоянный прием небольших доз (75-150 мг/сут) ацетилсалициловой кислоты, чтобы улучшить ток крови через сосуды, снизить ее вязкости и замедлить отложения холестерина на стенках кровеносных сосудов.
Ишемическая болезнь сердца




Ишемическая болезнь сердца или ИБС – один из самых распространенных и серьезных кардиологических недугов, отличающийся непредсказуемостью и тяжестью проявлений. Жертвами этой болезни чаще всего становятся мужчины активного возраста – от 45 лет и старше.
Инвалидность или внезапная смерть – весьма вероятный исход при ИБС. Только в нашей стране ежегодно регистрируется около 700 тыс. летальных исходов, вызванных различными формами ишемии. В мире смертность от этого заболевания составляет почти 70%. Поэтому столь важно регулярное наблюдение у кардиолога!



Развитие ИБС провоцируется дисбалансом между потребностью миокарда в кровоснабжении и фактическим коронарным кровотоком.
Основной причиной недостаточного кровоснабжения и кислородного голодания сердечной мышцы является сужение коронарных артерий вследствие атеросклероза (атеросклеротические бляшки в просвете сосудов), атеротромбоза и (или) спазма.
Патологический процесс может затрагивать как одну, так и сразу несколько артерий (многососудистое поражение). Значительные сужения коронарных артерий затрудняют нормальную доставку крови к волокнам миокарда и вызывают появление болей в сердце.
Без надлежащего лечения и врачебного контроля коронарная ишемическая болезнь сердца, вызванная дефицитом кислорода и питательных веществ, способна привести к инфаркту миокарда, остановке сердца и внезапной сердечной смерти.
Факторы, способствующие развитию ИБС
Можно выделить основные причины развития ишемической болезни сердца:
- Артериальная гипертония (повышает вероятность развития ишемии в 2-6 раз);
- курение (у зависимых от табака риск развития ИБС выше в 1,5-6 раз, чем у некурящих);
- нарушение обмена липидов и липопротеинов (способствует развитию атеросклероза и увеличивает риск ишемии в 2-5 раз);
- гиподинамия и ожирение (тучные неактивные люди заболевают, по меньшей мере, в 3 раза чаще, чем худые и спортивные);
- нарушения углеводного обмена, сахарный диабет (при СД обоих типов угроза заболеть ишемической болезнью сердца возрастает в 2-4 раза).
К факторам риска также относятся отягощенная наследственность, принадлежность к сильному полу и пожилой возраст. При сочетании двух и более из перечисленных позиций степень риска развития ИБС существенно возрастает.


Выявление ишемии миокарда
Симптомы при ишемической болезни сердца могут быть как ярко выраженными, так и неявными.
Среди наиболее характерных симптомов ИБС можно выделить следующие:
- Боль давящего характера и жжение за грудиной и в области сердца при физической нагрузке;
- одышка при физической нагрузке.
Но порой ИБС не обнаруживает себя вплоть до самого инфаркта миокарда! В этом случае классические симптомы ишемической болезни сердца можно заметить слишком поздно.
Классификация ишемической болезни сердца
В зависимости от симптомов, различают следующие основные формы недуга:
Коронарная смерть. Симптомы развиваются стремительно: потеря сознания, зрачки расширены и не реагируют на свет. Нет пульса, дыхания.
Постинфарктный кардиосклероз. Среди характерных признаков: нарушения сердечного ритма, проявления острой (приступ удушья-«сердечная астма», отек легких) и хронической сердечной недостаточности (отеки ног, одышка). Больной жалуется на ощущение нехватки воздуха, одышку, у него отекают голени и стопы.
Острый коронарный синдром. Впервые возникшая стенокардия, прогрессирующая стенокардия, инфаркт миокарда и др.
Инфаркт миокарда. Часто сильная давящая и жгучая боль за грудиной, отдающая в челюсть, левую лопатку и руку. Длится до получаса и больше, не проходит при приеме нитроглицерина под язык. Также у пациента выступает холодный пот, снижается АД, могут появиться слабость, рвота и страх смерти.
Стенокардия. Человек жалуется на загрудинную боль – сдавливающую, сжимающую, жжение за грудиной при физических нагрузках и иногда в покое. Возможными симптомами стенокардии являются боли в шее, левой лопатке, нижней челюсти или левой руке. Обычно боль непродолжительна.
Стенокардия – одно из самых ярких проявлений ишемической болезни сердца. Самостоятельное лечение стенокардии народными средствами недопустимо! Только врач, на основании своего профессионального опыта и диагностических методик, может сделать выводы о состоянии человека и необходимых лечебных мерах!

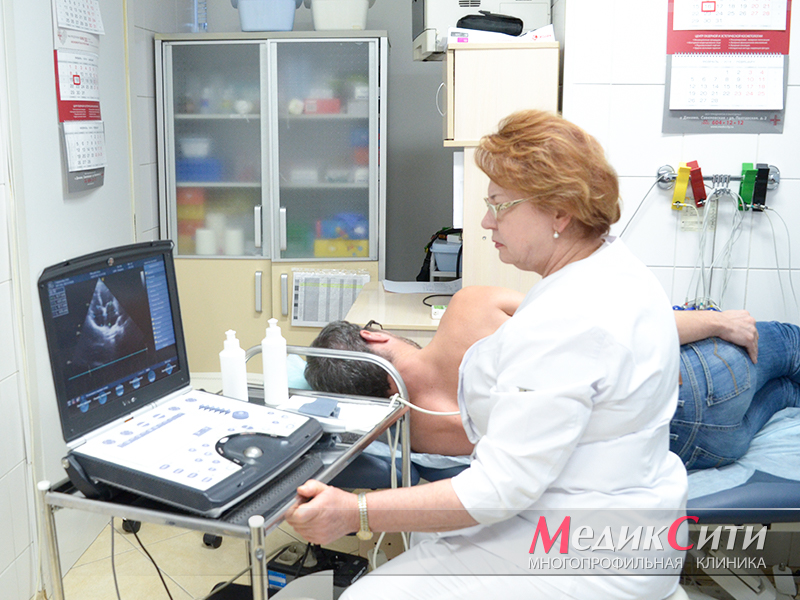
Если стенокардия возникла впервые, если приступы стенокардии стали возникать чаще, длиться более продолжительное время и проявляться сильнее, речь идет об остром коронарном синдроме и высоком риске развития инфаркта миокарда. Такие пациенты должны быть срочно госпитализированы по скорой помощи в стационар, где в экстренном порядке будет выполнена коронароангиография и восстановлен кровоток в артерии сердца, что позволит избежать возникновения инфаркта миокарда и, как следствие, инвалидности.
Безболевая ишемия миокарда
ИБС может и не сопровождаться болевым синдромом. Такая ишемия называется безболевой.
Проявлением болезни в случае безболевой ишемии миокарда зачастую становятся непосредственно инфаркт миокарда или внезапная коронарная смерть. Поэтому очень важно регулярно обследоваться у кардиолога, особенно людям, находящимся в группе риска (диабетики, гипертоники, курящие, лица с ожирением, пожилые и др.).
Подобную скрытую ишемию можно выявить с помощью некоторых инструментальных методик, например, ЭКГ с нагрузкой (Велоэргометрия, тредмил). Именно во время стресс-теста на электрокардиограмме особенно ярко проявляются специфические для ИБС изменения.
Диагностика ишемической болезни сердца
От своевременного выявления недуга и верной постановки диагноза зависит успешность профилактических и лечебных мер.
Конечно же, первоначальным этапом диагностики ИБС является сбор и анализ жалоб больного. Далее следует осмотр, в ходе которого врач-кардиолог измеряет АД пациента, визуально оценивает его состояние (степень отечности, оттенок кожи, потливость, поведенческие особенности и пр.), прослушивает стетоскопом его сердце на предмет шумов, сбоев ритма и т.п.
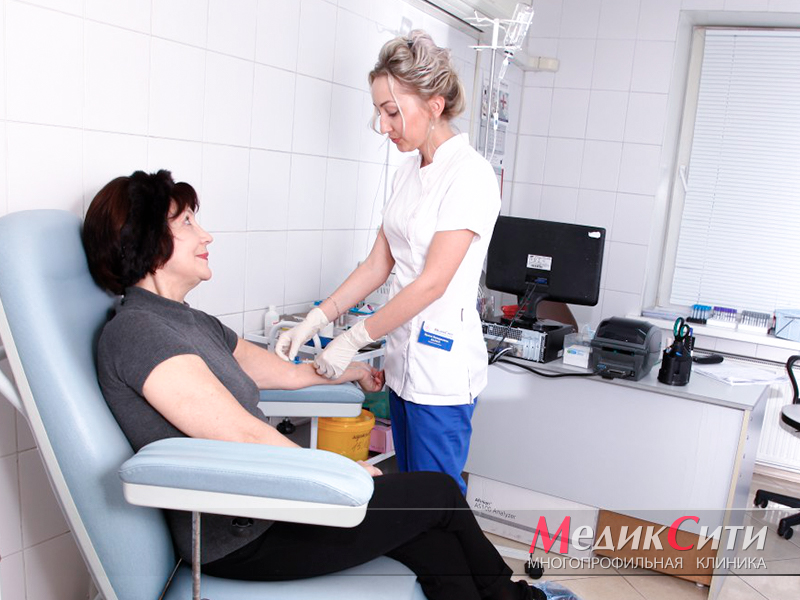
Далее специалистом могут быть назначены следующие анализы и исследования:
- клинические и биохимические анализы крови;
- исследование крови на маркеры инфаркта миокарда;
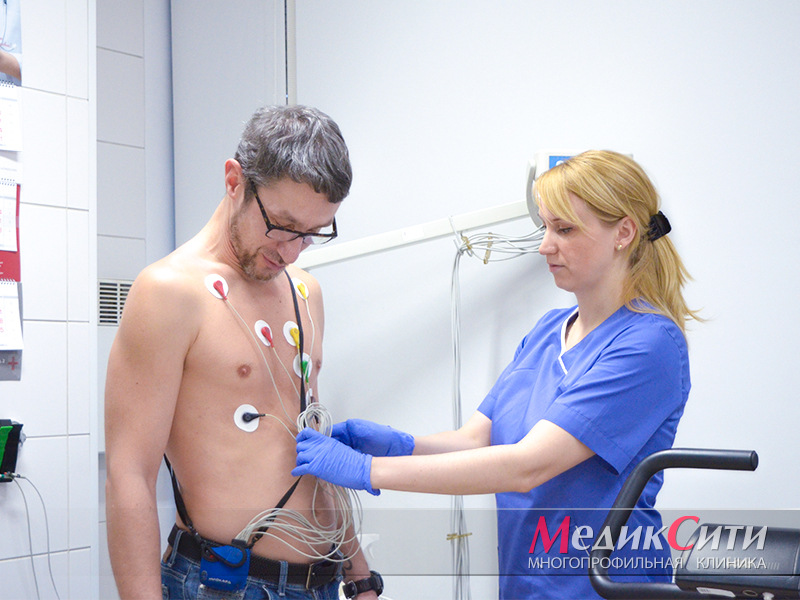
- электрокардиография (ЭКГ);
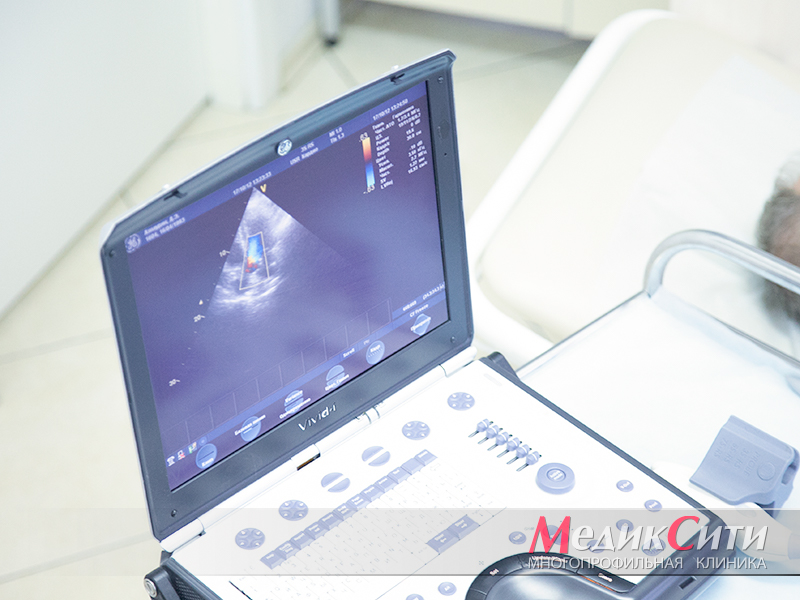
- эхокардиография (Эхо-КГ);
- СМАД;
- ЭКГ с нагрузкой;
- коронароангиография (рентгеноконтрастное исследование коронарных артерий).
Лечение ишемической болезни сердца. Профилактика
Успех лечения ишемической болезни сердца зависит от множества факторов. Так, значительно отяготить ситуацию способно сочетание ишемии с артериальной гипертонией и сахарным диабетом. Тогда как приверженность пациента здоровому образу жизни и нацеленность на выздоровление может оказаться огромным подспорьем врачу и выбранной им схеме лечения.
Тактика лечения ИБС для каждого конкретного пациента индивидуальна и определяется лечащим врачом на основании результатов исследований и анализов. Однако можно перечислить основные виды лечения ишемической болезни сердца, применяемые в современной кардиологии.
Как правило, больным ИБС назначается:
1. Немедикаментозная терапия, включающая в себя максимально возможное устранение угроз ИБС (выявление и лечение сопутствующих болезней, диета, соблюдение режима труда и отдыха, борьба с лишним весом, контроль АД, посильная физическая активность, изменение образа жизни).
2. Фармакотерапия (в зависимости от формы ишемии, могут быть назначены: аспирин, нитроглицерин, нитраты, антагонисты кальция, статины и/или другие холестерин-снижающие медикаменты, бета-адреноблокаторы, ингибиторы ангиотензин-превращающего фермента, триметазидин, и др.).
3. Хирургическое лечение. Наиболее распространенными операциями при ИБС сегодня являются эндоваскулярные методики (стентирование коронарных сосудов сердца и ангиопластика), а также реваскуляризация миокарда (коронарное шунтирование сосудов сердца).
При операциях первого вида в артерию вставляют катетер, через который пропускают супертонкий проводник со сдутым воздушным баллончиком и сложенным стентом – трубочкой из тончайшей медицинской проволоки. Баллончик надувают, как только он достигает места сужения просвета – это нужно, чтобы расширить стенки артерии, затем расправляют стент. Далее баллон сдувают и удаляют вместе с катетером, а расправленный стент остается в артерии, препятствуя ее повторному сужению и обеспечивая нормальный кровоток. Коронарное шунтирование сосудов сердца – метод, при котором хирург обходит блокированные коронарные сосуды с помощью трансплантата – вены, взятой из руки или ноги пациента. Операцию делают по очень серьезным показаниям, поскольку проводится она на открытом сердце.
Что касается предупреждения недуга, наиболее действенной профилактикой ишемической болезни сердца, как и большинства ССЗ, являются контроль АД, здоровое питание, поддержание физической формы, отказ от табака.
Диагностика и лечение в «МедикСити» – верный выбор для каждого человека, заботящегося о своем здоровье! Наши высококвалифицированные врачи-кардиологи знают, как помочь вам сохранить хорошее самочувствие на долгие годы! Мы работаем на оборудовании от ведущих производителей и качественно проводим все необходимые виды диагностики болезней сердца и других органов и систем.
Если у Вас возникли вопросы, звоните нам по телефону:
+7 (495) 604-12-12
Операторы контакт-центра предоставят Вам необходимую информацию по всем интересующим Вас вопросам.
Также Вы можете воспользоваться представленными ниже формами для того, чтобы задать вопрос нашему специалисту, записаться на прием в клинику или заказать обратный звонок. Задайте вопрос или укажите проблему, с которой Вы хотели бы к нам обратиться, и в самое ближайшее время мы свяжемся с Вами для уточнения информации.
Причины и факторы риска развития ишемической болезни сердца
Причинной ишемии миокарда может быть закупорка сосуда атеросклеротической бляшкой, процесс образования тромба или спазм сосудов. Постепенно увеличивающаяся закупорка сосуда обычно приводит к хронической недостаточности кровоснабжения миокарда, которая проявляется как стабильная стенокардия напряжения. Образование тромба или спазм сосуда ведет к острой недостаточности кровоснабжения миокарда, то есть к инфаркту миокарда.
В 95—97% случаев причиной развития ишемической болезни сердца становится атеросклероз. Процесс закупорки просвета сосуда атеросклеротическими бляшками, если он развивается в коронарных артериях, вызывает недостаточность питания сердца, то есть ишемию. Однако стоит отметить, что атеросклероз не является единственной причиной ИБС. Недостаточность питания сердца может быть вызвана, например, увеличением массы (гипертрофией) сердца при гипертонии, у людей физически тяжелого труда или спортсменов. Иногда ИБС наблюдается при аномальном развитии коронарных артерий, при воспалительных болезнях сосудов, при инфекционных процессах и т.д.
Большое значение в развитии ИБС имеют так называемые факторы риска, которые способствуют возникновению ИБС и создают угрозу ее дальнейшего развития. Условно их можно разделить на две большие группы: изменяемые и неизменяемые факторы риска ИБС.
К изменяемым факторам риска ИБС относятся:
ü артериальная гипертензия (то есть повышенное давление),
ü избыточная масса тела,
ü нарушения углеводного обмена (в частности сахарный диабет),
ü малоподвижный образ жизни (гиподинамия),
ü нерациональное питание,
ü повышенное содержание в крови холестерина;
ü нервно-психические перенапряжения;
ü риск возникновения ИБС у женщин увеличится при длительном применении гормональных контрацептивов.
К неизменяемым факторам риска ИБС относятся:
ü возраст (старше 50—60 лет);
ü отягощенная наследственность, то есть случаи заболевания ИБС у ближайших родственников;
ü нарушение обмена веществ;
ü желчнокаменная болезнь.
Большинство этих факторов риска действительно опасны. По литературным данным, риск возникновения ИБС при повышенном уровне холестерина увеличивается в 2,2—5,5 раза, при гипертонической болезни — в 1,5—6 раз. Очень сильно влияет на возможность развития ИБС курение, по некоторым данным оно повышает риск развития ИБС в 1,5—6,5 раз. К факторам высокого риска ИБС также относятся гиподинамия, избыточная масса тела, нарушения углеводного обмена, в первую очередь – сахарный диабет. Заметное влияние на риск развития ИБС оказывают такие факторы, как частые стрессовые ситуации, психическое перенапряжение.
Классификация ИБС
Классификация ИБС до сих пор представляет собой не до конца решенную проблему в кардиологии. Дело в том, что ишемическая болезнь отличается огромным разнообразием клинических проявлений, которые зависят от механизмов ее возникновения. Представления кардиологов о механизмах развития ИБС быстро меняются по мере того, как расширяются научные знания о природе этого заболевания.
На данный момент классической считается классификация ИБС, принятая ВОЗ (Всемирной организацией здравоохранения) в 1979 году. По этой классификации основными формами ИБС являются:
1.Внезапная сердечная смерть (первичная остановка сердца, коронарная смерть) — это наиболее тяжелый, молниеносно протекающий клинический вариант ИБС. Именно ИБС является причиной 85—90% всех случаев внезапной смерти. К внезапной сердечной смерти относят только те случаи внезапного прекращения сердечной деятельности, когда смерть наступает при свидетелях в течение часа после возникновения первых угрожающих симптомов. При этом перед наступлением смерти состояние больных оценивалось как стабильное и не вызывающее опасений.
Внезапная сердечная смерть может быть спровоцирована чрезмерным физическим или нервно-психическим напряжением, но может возникнуть и в покое, например, во сне. Непосредственно перед наступлением внезапной сердечной смерти примерно у половины больных отмечается болевой приступ, который нередко сопровождающийся страхом близкой смерти. Чаще всего внезапная сердечная смерть происходит во внебольничных условиях, что и определяет наиболее частый летальный исход этой формы ИБС.
2.Стенокардия (грудная жаба) — это наиболее распространенная форма протекания ИБС. Стенокардия представляет собой приступы внезапно появляющихся и обычно быстро исчезающих болей в грудной клетке. Длительность приступа стенокардии составляет от нескольких секунд до 10—15 минут. Боль чаще всего возникает во время физического напряжения, например, при ходьбе. Это так называемая стенокардия напряжения. Реже она возникает при умственной работе, после эмоциональных перегрузок, при охлаждении, после обильной еды и т.д. В зависимости от стадии заболевания стенокардия напряжения делится на впервые возникшую стенокардию, стабильную стенокардию (с указанием функционального класса от I до IV), прогрессирующую стенокардию. При дальнейшем развитии ИБС стенокардия напряжения дополняется стенокардией покоя, при которой болевые приступы происходят не только при напряжении, но и в состоянии покоя, иногда по ночам.
3.Инфаркт миокарда — грозное заболевание, в которое может перейти затянувшийся приступ стенокардии. Эта форма ИБС обусловлена острой недостаточностью кровоснабжения миокарда, из-за чего в нем возникает очаг некроза, то есть омертвения ткани. Основная причина развития инфаркта миокарда — это полная или почти полная закупорка артерий тромбом или набухшей атеросклеротической бляшкой. При полной закупорке артерии тромбом возникает так называемый крупноочаговый (трансмуральный) инфаркт миокарда. Если же закупорка артерии частичная, то в миокарде развивается несколько более мелких очагов омертвения, тогда говорят о мелкоочаговом инфаркте миокарда.
Еще одна форма проявления ИБС носит название постинфарктный кардиосклероз. Постинфарктный кардиосклероз возникает как прямое следствие перенесённого инфаркта миокарда. Постинфарктный кардиосклероз — это поражение сердечной мышцы, а часто и клапанов сердца, вследствие развития в них рубцовой ткани в виде участков различной величины и распространенности, замещающих миокард. Развивается постинфарктный кардиосклероз потому, что омертвевшие участки сердечной мышцы не восстанавливаются, а замещаются рубцовой тканью. Проявлениями кардиосклероза часто становятся такие состояния, как сердечная недостаточность и различные аритмии.
Симптомы и признаки ишемической болезни сердца
Первыми признаками ИБС, как правило, становятся тягостные ощущения — то есть признаки чисто субъективные. Поводом для обращения к врачу должно быть любое неприятное ощущение в области сердца, особенно если оно незнакомо больному. Подозрение на ИБС должно возникнуть у больного и в том случае, если боли в загрудинной области возникают при физической или эмоциональной нагрузке и проходят в покое, имеют характер приступа.
Развитие ИБС длится десятилетиями, за время прогрессирования заболевания могут меняться его формы и, соответственно, клинические проявления и симптомы. Поэтому мы рассмотрим наиболее часто встречающиеся симптомы ИБС. Впрочем, надо отметить, что около одной трети пациентов с ИБС могут вообще не испытывать никаких симптомов заболевания, и даже не знать о его существовании. Остальных могут беспокоить такие симптомы ИБС, как боль в грудной клетке, в левой руке, в нижней челюсти, в спине, одышка, тошнота, чрезмерное потоотделение, сердцебиение или нарушения сердечного ритма.
Что касается симптомов такой формы ИБС как внезапная сердечная смерть: за несколько дней до приступа у человека появляются приступообразные неприятные ощущения за грудиной, часто наблюдаются психоэмоциональные расстройства, страх близкой смерти. Симптомы внезапной сердечной смерти: потеря сознания, остановка дыхания, отсутствие пульса на крупных артериях (сонных и бедренных); отсутствие тонов сердца; расширение зрачков; появление бледно-серого оттенка кожи. Во время приступа, который часто происходит ночью во сне, через 120 секунд после его начала начинают гибнуть клетки головного мозга. Через 4—6 минут наступают необратимые изменения центральной нервной системы. Примерно через 8—20 минут сердце останавливается и наступает смерть.
Наиболее типичным и распространенным проявлением ИБС является стенокардия. Основным симптомом этой формы является боль. Боль во время приступа стенокардии чаще всего локализуется в загрудинной области, обычно с левой стороны, в области сердца. Боль может распространяться в плечо, руку, шею, нижнюю челюсть, иногда в спину. При приступе стенокардии возможна не только боль, но и чувство сдавливания, тяжести, жжения за грудиной. Интенсивность боли тоже может быть различна — от легкой до непереносимо сильной. Боль сопровождается чувством страха смерти, тревогой, чрезмерной потливостью, тошнотой. Больной бледен, у него снижается температура тела, кожа становится влажной, дыхание частое и поверхностное, учащается сердцебиение.
Средняя продолжительность приступа стенокардии, как правило, редко превышает 10 минут. Приступ довольно легко купируется с помощью нитроглицерина.
Развитие стенокардии возможно в двух вариантах: стабильном или нестабильном. Для стабильной стенокардии характерны боли только при нагрузке, физической или нервно-психической. В покое боли быстро проходят сами или после приема нитроглицерина. При нестабильной стенокардии загрудинные боли возникают в покое или при малейшей нагрузке, появляется одышка. Это очень опасное состояние, которое часто приводит к развитию инфаркта миокарда .
Инфаркт миокарда – это приступ загрудинной боли, которая не утихает в течение нескольких часов и не купируется приемом нитроглицерина. Во время приступа инфаркта миокарда часто значительно повышается артериальное давление, поднимается температура тела, может возникнуть состояние удушья, перебои сердечного ритма.
Основными проявлениями кардиосклероза являются признаки сердечной недостаточности и аритмии. Самый заметный симптом сердечной недостаточности — это патологическая одышка, возникающая при минимальной физической нагрузке, а иногда даже в состоянии покоя. Кроме того, признаками сердечной недостаточности могут быть усиленное сердцебиение, повышенная утомляемость и отеки, вызванные избыточной задержкой жидкости в организме. Объединяющий различные виды аритмий симптом — это неприятные ощущения, связанные с тем, что больной чувствует, как бьется его сердце. При этом сердцебиение может быть учащенным (тахикардия), уреженным ( брадикардия ), сердце может биться с перебоями и т.д.
Следует еще раз напомнить, что, ишемическая болезнь развивается у больного в течение многих лет, и чем раньше поставлен правильный диагноз и начато соответствующее лечение, тем больше у больного шансов на полноценную жизнь в дальнейшем.


 Антагононисты кальция (Нифедипин, Верампил). Эти средства способствуют снижению артериального давления и повышают устойчивость миокарда к физическим нагрузкам.
Антагононисты кальция (Нифедипин, Верампил). Эти средства способствуют снижению артериального давления и повышают устойчивость миокарда к физическим нагрузкам.
